Презентация на тему: Инфаркт миокарда

ИМ представляет острое заболевание, обусловленное развитием ишемического некроза участка мышцы сердца; проявляющееся в большинстве случаев характерной болью, нарушениями основных функций сердца; как правило, с формированием клинических симптомов острой сосудистой и сердечной недостаточности и других осложнений, угрожающих жизни больных. ИМ представляет острое заболевание, обусловленное развитием ишемического некроза участка мышцы сердца; проявляющееся в большинстве случаев характерной болью, нарушениями основных функций сердца; как правило, с формированием клинических симптомов острой сосудистой и сердечной недостаточности и других осложнений, угрожающих жизни больных.

Распространенность ИМ среди мужчин старше 40 лет, проживающих в городах колеблется в разных регионах мира от 2 до 6 на 1000 населения. Распространенность ИМ среди мужчин старше 40 лет, проживающих в городах колеблется в разных регионах мира от 2 до 6 на 1000 населения. У женщин ИМ наблюдается в 1,5 – 2 раза реже. Горожане болеют ИМ чаще, чем сельские жители. По данным Европейского кардиологического общества (1997) заболеваемость и смертность на Украине и в России занимают одно из первых мест в мире.

Разрыв атеросклеротической бляшки, спровоцированный внезапным повышением активности симпатической нервной системы (резкое повышение АД, частоты и силы сердечных сокращений, увеличение венечного кровотока) Разрыв атеросклеротической бляшки, спровоцированный внезапным повышением активности симпатической нервной системы (резкое повышение АД, частоты и силы сердечных сокращений, увеличение венечного кровотока)


Инфаркт миокарда определяют как гибель кардиомиоцитов вследствие продолжительной ишемии. Инфаркт миокарда определяют как гибель кардиомиоцитов вследствие продолжительной ишемии.
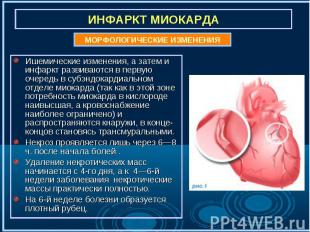
Ишемические изменения, а затем и инфаркт развиваются в первую очередь в субэндокардиальном отделе миокарда (так как в этой зоне потребность миокарда в кислороде наивысшая, а кровоснабжение наиболее ограничено) и распространяются кнаружи, в конце- концов становясь трансмуральными. Ишемические изменения, а затем и инфаркт развиваются в первую очередь в субэндокардиальном отделе миокарда (так как в этой зоне потребность миокарда в кислороде наивысшая, а кровоснабжение наиболее ограничено) и распространяются кнаружи, в конце- концов становясь трансмуральными. Некроз проявляется лишь через 6—8 ч. после начала болей . Удаление некротических масс начинается с 4-го дня, а к 4—6-й недели заболевания некротические массы практически полностью. На 6-й неделе болезни образуется плотный рубец.

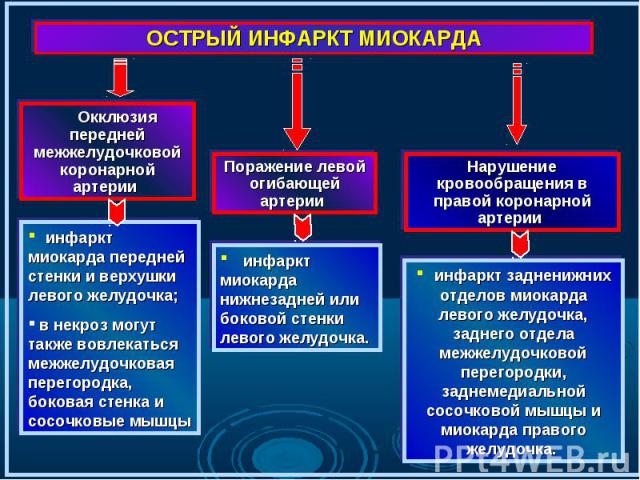
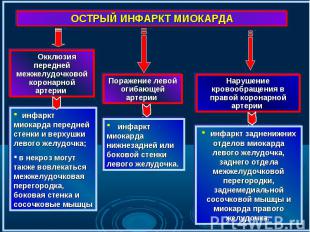
Поражение магистральной коронарной артерии с ее окклюзией сопровождается, как правило, трансмуральным некрозом. Поражение магистральной коронарной артерии с ее окклюзией сопровождается, как правило, трансмуральным некрозом. Для нетрансмуральных инфарктов более характерно поражение нескольких артерий, не достигающее полной окклюзии и сопровождающееся “гнездным” некрозом миокардиоцитов. Изолированное поражение правого желудочка встречается лишь у 3—5% больных и даже реже, преимущественно у пациентов с хроническим легочным сердцем. Некротическое поражение предсердий отмечено у 7—17% погибших от инфаркта миокарда, чаще наблюдается поражение правого предсердия. Изолированный инфаркт миокарда предсердий относится к казуистике.

Впервые возникшая стенокардия, с быстрым течением - самый частый вариант; сюда же могут быть отнесены случаи, когда стенокардия возобновилась после длительного (месяцы, годы) перерыва; Впервые возникшая стенокардия, с быстрым течением - самый частый вариант; сюда же могут быть отнесены случаи, когда стенокардия возобновилась после длительного (месяцы, годы) перерыва; Нарастание тяжести уже имевшейся стабильной стенокардии: прогрессирующее снижение толерантности к физической нагрузке, расширение зоны болей; нет полного снятия болей при приеме нитроглицерина; Приступы острой коронарной недостаточности; Стенокардия Принцметалла.

Обычно первым симптомом ИМ служит боль, локализующаяся в левой половине грудной клетки, области грудины, сердца (status anginosus), справа от грудины или по всей передней поверхности грудной клетки; в эпигастральной области (status abdominalis). Обычно первым симптомом ИМ служит боль, локализующаяся в левой половине грудной клетки, области грудины, сердца (status anginosus), справа от грудины или по всей передней поверхности грудной клетки; в эпигастральной области (status abdominalis). Иррадиация боли: чаще всего боль иррадиирует в левые плечо и руку, в межлопаточное пространство, шею, правое плечо и руку, нижнюю челюсть, область живота. Характер боли: давящая, сжимающая, реже жгущая, разрывающая. Длительность боли: продолжается от нескольких десятков минут, часов до 1–2 суток. Периодичность боли: как правило, постоянна, чрезвычайно интенсивна, уменьшается лишь под воздействием наркотических аналгетиков. Возможна умеренная брадикардия (немногим менее 60 в 1 мин.), обычно сменяющаяся умеренной (до 100 в 1 мин.) тахикардией. Экстрасистолы в первые часы и сутки инфаркта миокарда регистрируются у 90–95% больных.

АД может несколько повыситься в первые часы заболевания, а затем остается обычным или снижается. АД может несколько повыситься в первые часы заболевания, а затем остается обычным или снижается. Размеры сердца при неосложненном инфаркте миокарда определяются предшествующими заболеваниями. При неосложненном инфаркте миокарда отсутствуют патологические физикальные симптомы со стороны сердца, за исключением возможного приглушения тонов (в особенности I тона у верхушки). У 25–30% больных в остром периоде инфаркта миокарда выслушивается пресистолический или протодиастолический ритм галопа. Появление систолического шума у больных ИМ может быть связано с развитием острой митральной недостаточности (на фоне дисфункции или разрыва сосочковых мышц).

В первые часы острого периода исчезает ангинозная боль. В первые часы острого периода исчезает ангинозная боль. Сердечная недостаточность и артериальная гипотензия, как правило, остаются и могут даже прогрессировать, а в некоторых случаях они возникают уже по окончании острейшего периода. Нарушения ритма и проводимости сердца определяются при мониторном наблюдении практически у всех больных.

В конце первых - начале вторых суток заболевания у пациентов развивается резорбционно-некротический синдром: повышается температура, обычно до субфебрильных цифр, появляется нейтрофильный лейкоцитоз. Повышение температуры до фебрильных цифр отмечается крайне редко и, как правило, свидетельствует о каком либо осложнении Лихорадка держится в течение 3-5 суток. В конце первых - начале вторых суток заболевания у пациентов развивается резорбционно-некротический синдром: повышается температура, обычно до субфебрильных цифр, появляется нейтрофильный лейкоцитоз. Повышение температуры до фебрильных цифр отмечается крайне редко и, как правило, свидетельствует о каком либо осложнении Лихорадка держится в течение 3-5 суток.

Кардиалгии прекращаются. Кардиалгии прекращаются. Частота и тяжесть нарушений сердечного ритма в подостром периоде постепенно уменьшаются; нередко восстанавливается, нарушенная в острейшем периоде ИМ проводимость. Одышка, а также признаки застоя крови в легких при отсутствии аневризмы сердца и недостаточности митрального клапана уменьшаются или исчезают. Звучность сердечных тонов постепенно повышается, но полностью у большинства больных не восстанавливается. АД у большинства больных постепенно повышается. Исчезают проявления резорбционного синдрома.

В этот период постепенно развивается компенсаторная гипертрофия миокарда. В этот период постепенно развивается компенсаторная гипертрофия миокарда. Толерантность к физической нагрузке и двигательная активность постепенно возрастают. Число сердечных сокращений приближается к норме. Нарушения ритма сохраняются, однако их количество и число опасных для жизни аритмий значительно уменьшается. Измененные показатели крови нормализуются. В этот период возможно развитие тяжелых невротических реакций, истерий и фобий.

Болевой (status anginosus); Болевой (status anginosus); Астматический (status astmaticus); Абдоминальный (status abdominalis); Аритмический; Цереброваскулярный; Малосимптомное (бессимптомное) течение

Астматический вариант ИМ начинается с приступа сердечной астмы, либо отека легкого. Астматический вариант ИМ начинается с приступа сердечной астмы, либо отека легкого. Астматический вариант наблюдается у 10 - 20% больных инфарктом миокарда, чаще он встречается в пожилом возрасте, при обширном повторном инфаркте миокарда, а также при развитии инфаркта сосочковых мышц. Ведущая жалоба больного – приступ одышки, удушья, нехватки воздуха.

Для этого варианта развития инфаркта миокарда характерно сочетание болей в верхних отделах живота с диспепсическими расстройствами, парезом желудочно-кишечного тракта с резким вздутием живота. Для этого варианта развития инфаркта миокарда характерно сочетание болей в верхних отделах живота с диспепсическими расстройствами, парезом желудочно-кишечного тракта с резким вздутием живота. Боли могут иррадиировать в лопатки, межлопаточное пространство, передние отделы грудной клетки. Абдоминальный вариант имеет место у 0,8 – 2 % больных инфарктом миокарда и чаще всего возникает у больных с задне -диафрагмальным инфарктом миокарда.

В клинической картине не просто наличествуют, но обязательно превалируют нарушения сердечного ритма и обусловленные ими симптомы. В клинической картине не просто наличествуют, но обязательно превалируют нарушения сердечного ритма и обусловленные ими симптомы. Наиболее часто аритмический вариант протекает в виде пароксизмов желудочковой или наджелудочковой тахикардии, мерцательной тахикардии, атриовентрикулярной блокады высокой степени с выраженной желудочковой брадисистолией. Аритмическому варианту может сопутствовать выраженная артериальная гипотония, вплоть до аритмического варианта кардиогенного шока или острая застойная сердечная недостаточность. Боли при этом могут отсутствовать.

К этому варианту относятся случаи возникновения инфаркта миокарда с преобладающими симптомами нарушения (обычно динамического) мозгового кровообращения. Чаще всего речь идет об обмороке, головокружении, тошноте, рвоте (центрального генеза), а также и очаговой неврологической симтоматике. К этому варианту относятся случаи возникновения инфаркта миокарда с преобладающими симптомами нарушения (обычно динамического) мозгового кровообращения. Чаще всего речь идет об обмороке, головокружении, тошноте, рвоте (центрального генеза), а также и очаговой неврологической симтоматике. Цереброваскулярный вариант инфаркта миокарда диагностируют у 0,8% – 1,3% больных инфарктом миокарда. Боли в грудной клетке у таких больных слабо выражены или даже полностью отсутствуют.

Относительно небольшая интенсивность болей (а иногда серия обычных для больного, но частых приступов стенокардии), кратковременный пароксизм одышки, другие нетяжелые и непродолжительные симптомы нередко не запоминаются больным, и электрокардиографические признаки перенесенного инфаркта миокарда обнаруживают случайно. Относительно небольшая интенсивность болей (а иногда серия обычных для больного, но частых приступов стенокардии), кратковременный пароксизм одышки, другие нетяжелые и непродолжительные симптомы нередко не запоминаются больным, и электрокардиографические признаки перенесенного инфаркта миокарда обнаруживают случайно. Бессимптомный вариант ИМ диагностируется у 0,9% больных, госпитализированных по поводу инфаркта миокарда.

На догоспитальном этапе врач обязан предположить развитие ИМ во всех случаях впервые возникшей или прогрессирующей стенокардии, особенно при длительности боли свыше 30 минут. На догоспитальном этапе врач обязан предположить развитие ИМ во всех случаях впервые возникшей или прогрессирующей стенокардии, особенно при длительности боли свыше 30 минут. Следует также госпитализировать и наблюдать больных с выраженной болью в надчревной области, которая не сопровождается признаками раздражения брюшины, выраженными нарушениями гемодинамики вследствие аритмий, а также больных с мозговыми эпизодами неясного генеза. Динамическое наблюдение и регистрация ЭКГ позволяют в большинстве таких случаев поставить правильный диагноз. Для диагностики инфаркта миокарда предложено большое количество инструментальных и лабораторных методов, важнейшими из которых являются серийное определение содержания в сыворотке крови кардиоспецифических белков — креатинфосфокиназы, ее фракций, миоглобина и тропонина Т.


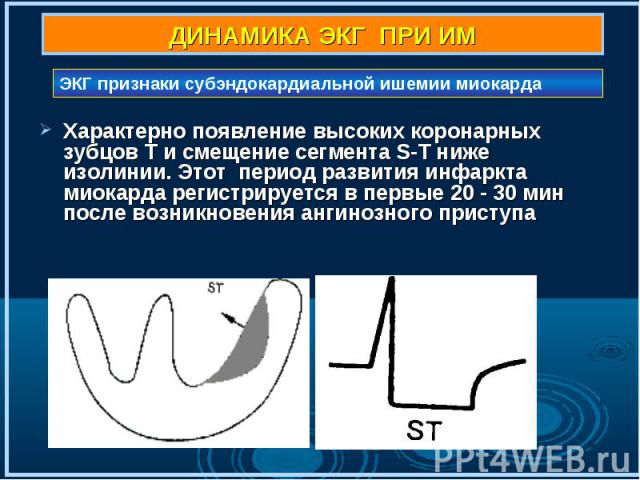
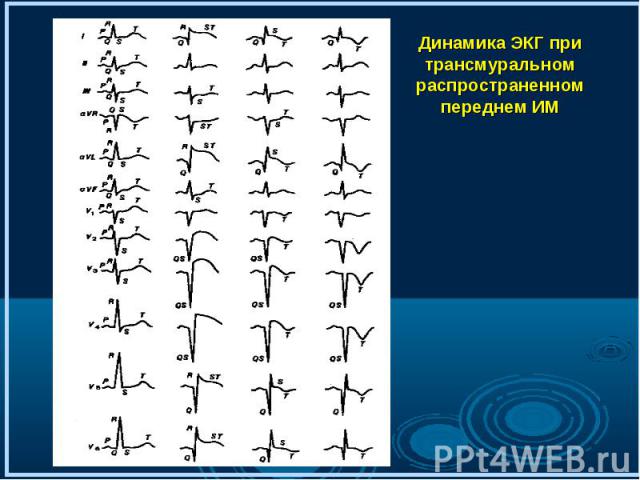
Характерно появление высоких коронарных зубцов Т и смещение сегмента S-T ниже изолинии. Этот период развития инфаркта миокарда регистрируется в первые 20 - 30 мин после возникновения ангинозного приступа Характерно появление высоких коронарных зубцов Т и смещение сегмента S-T ниже изолинии. Этот период развития инфаркта миокарда регистрируется в первые 20 - 30 мин после возникновения ангинозного приступа

Когда зона ишемического повреждения распространяется до эпикарда на ЭКГ фиксируется смещение сегмента S-T выше изолинии (это происходит обычно через несколько часов от начала инфаркта) Когда зона ишемического повреждения распространяется до эпикарда на ЭКГ фиксируется смещение сегмента S-T выше изолинии (это происходит обычно через несколько часов от начала инфаркта)
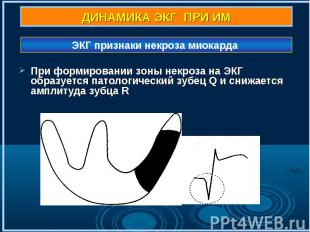
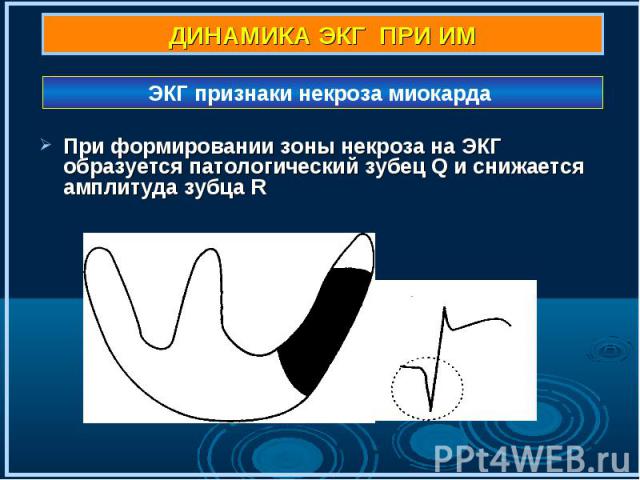
При формировании зоны некроза на ЭКГ образуется патологический зубец Q и снижается амплитуда зубца R При формировании зоны некроза на ЭКГ образуется патологический зубец Q и снижается амплитуда зубца R

характеризуется стабилизацией размеров зоны некроза и исчезновением зоны ишемического повреждения сердечной мышцы характеризуется стабилизацией размеров зоны некроза и исчезновением зоны ишемического повреждения сердечной мышцы Зона некроза представлена зубцом Q или комплексом QS , и зона ишемии, проявляется отрицательным коронарным зубцом Т, который может стать сглаженным или даже положительным

Сохраняется патологический зубец Q или комплекс QS Сохраняется патологический зубец Q или комплекс QS Сегмент S-Т расположен обычно на изолинии Зубец Т может становиться менее отрицательным, сглаженным или даже положительным
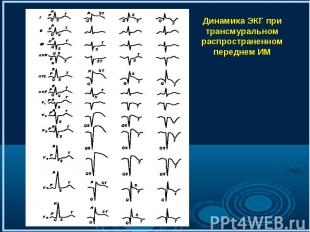

зубец Q в отведении I не менее 20% амплитуды зубца R в этом же отведении при отрицательном зубце Т и подобных изменениях в отведении aVL; зубец Q в отведении I не менее 20% амплитуды зубца R в этом же отведении при отрицательном зубце Т и подобных изменениях в отведении aVL; зубец Q в отведениях II, III не менее 0,03 с (в отведении III не менее 25% амплитуды зубца R в этом же отведении) и отрицательный зубец Т в этих отведениях; зубец Q в грудных отведениях V1 — V3 (при ширине комплекса QRS не более 0,10 сек) с отрицательными или двухфазными зубцами Т в отведениях V2 и V3; зубец Q в грудных отведениях V4 и V5 не менее 0,4 мВ и в отведении V6 не менее 0,2 мВ с отрицательным зубцом Т в этих отведениях; смещение сегмента ST выше изоэлектрической линии с последующим его снижением и формированием отрицательного зубца Т.

ИМ без зубца Q: депрессия ST следует за персистирующими изменениями ST-Тбез развития зубца Q. Полезно сравнить с предшествующими электрокардиограммами ИМ без зубца Q: депрессия ST следует за персистирующими изменениями ST-Тбез развития зубца Q. Полезно сравнить с предшествующими электрокардиограммами

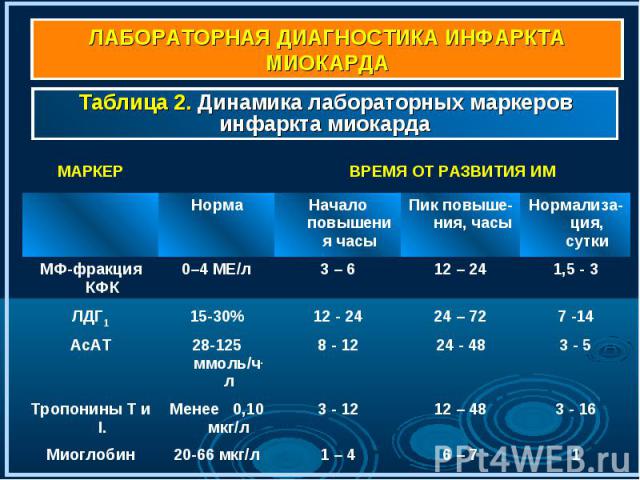
Лейкоцитоз. Нейтрофильный лейкоцитоз с умеренным сдвигом формулы влево появляется через несколько часов от начала болевого приступа, достигает максимума на 2— 4-й день и постепенно снижается до нормы в течение недели Лейкоцитоз. Нейтрофильный лейкоцитоз с умеренным сдвигом формулы влево появляется через несколько часов от начала болевого приступа, достигает максимума на 2— 4-й день и постепенно снижается до нормы в течение недели

Наряду с СОЭ, альфа2-глобулинемией и фибриногенемией при ИМ появляются многие неспецифические показатели некроза и воспалительного процесса: возрастает уровень гамма-глобулинов, снижается содержание альбуминов, отмечается положительная проба на С-реактивный белок. Все эти показатели повторяют в основном динамику СОЭ Наряду с СОЭ, альфа2-глобулинемией и фибриногенемией при ИМ появляются многие неспецифические показатели некроза и воспалительного процесса: возрастает уровень гамма-глобулинов, снижается содержание альбуминов, отмечается положительная проба на С-реактивный белок. Все эти показатели повторяют в основном динамику СОЭ

Некроз миокарда сопровождается выходом из поврежденных кардиомиоцитов КФК, тропонинов, АсАТ, ЛДГ и повышением их активности в сыворотке крови. Именно эти макромолекулы называют сегодня маркерами некроза миокарда Некроз миокарда сопровождается выходом из поврежденных кардиомиоцитов КФК, тропонинов, АсАТ, ЛДГ и повышением их активности в сыворотке крови. Именно эти макромолекулы называют сегодня маркерами некроза миокарда Более, чем 25% больных, у которых ИМ был подтвержден на аутопсии, не имели изменений на ЭКГ Золотым стандартом диагностики ИМ сегодня считается тропонина Т или тропонина I

Повышенные уровни тропонинов Т и I у больных с ОКС без элевации сегмента ST и с нормальными уровнями КК свидетельствуют о некрозе клеток миокарда Повышенные уровни тропонинов Т и I у больных с ОКС без элевации сегмента ST и с нормальными уровнями КК свидетельствуют о некрозе клеток миокарда Диагностические критерии При типичном инфаркте миокарда диагноз с очевидностью вытекает из данных анамнеза, подтверждаемых первоначальной электрокар­диографической картиной и ее динамикой, а также изменениями активности ферментов в крови

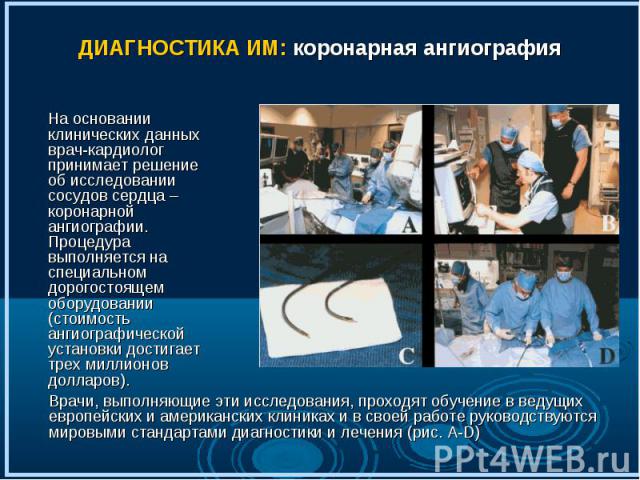
На основании клинических данных врач-кардиолог принимает решение об исследовании сосудов сердца – коронарной ангиографии. Процедура выполняется на специальном дорогостоящем оборудовании (стоимость ангиографической установки достигает трех миллионов долларов). На основании клинических данных врач-кардиолог принимает решение об исследовании сосудов сердца – коронарной ангиографии. Процедура выполняется на специальном дорогостоящем оборудовании (стоимость ангиографической установки достигает трех миллионов долларов).

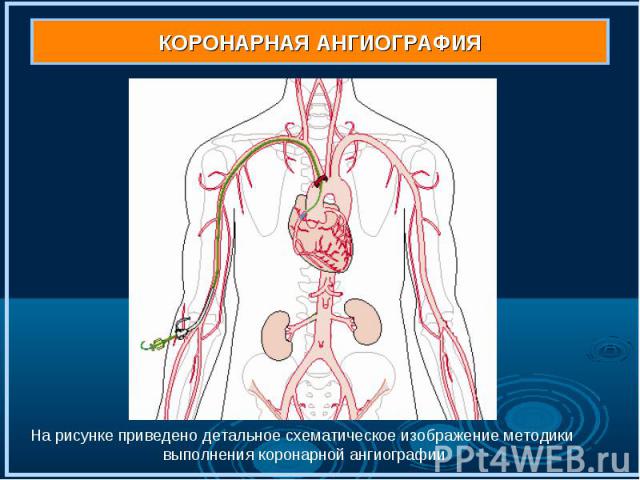
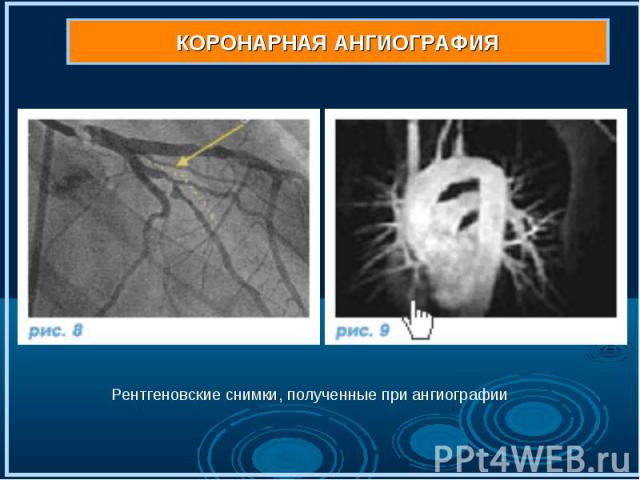
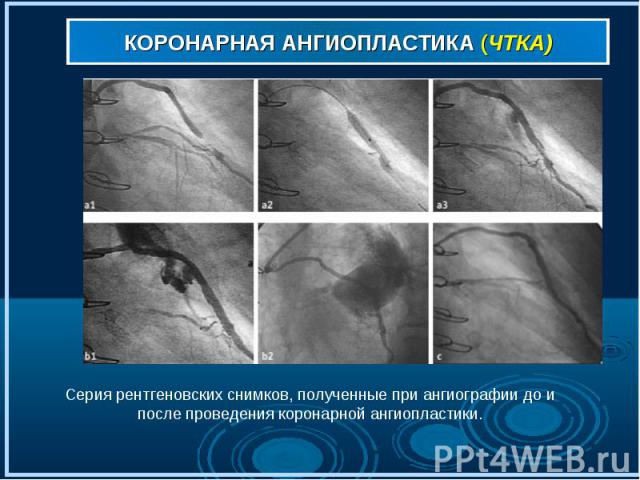
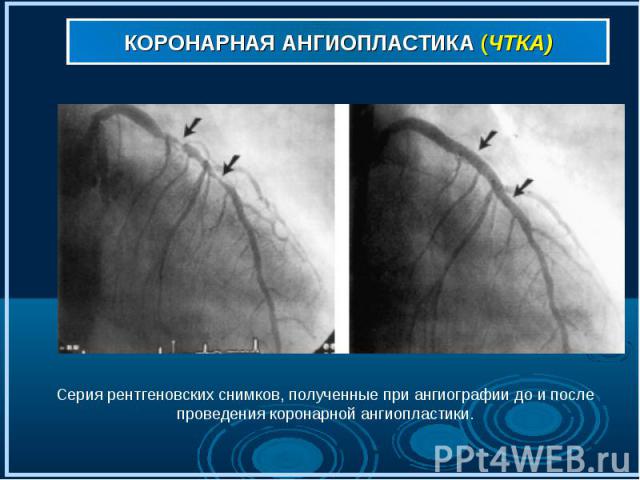
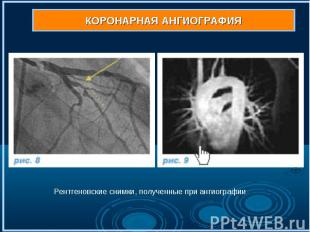
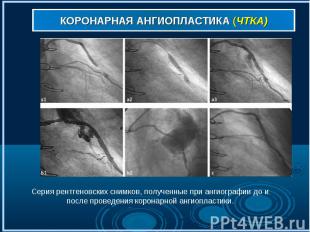
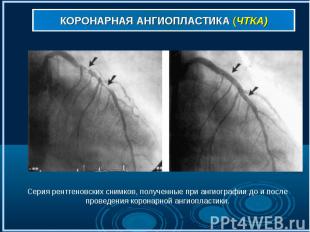
Коронарная ангиография (рис . 7,7а,7б) выполняется под местным обезболиванием, является достаточно безопасной и малотравматичной процедурой, а ее диагностическая ценность при ишемической болезни сердца столь же высока, как рентгеновского снимка при заболеваниях легких. Через прокол артерии (рис. 7) в верхней части бедра или на руке к коронарным артериям (рис. 7а) подводится специальный катетер (рис. 7б), в сосуды сердца вводится рентгеноконтрастное вещество, и выполняются рентгеновские снимки (рис. 8-9). Коронарная ангиография (рис . 7,7а,7б) выполняется под местным обезболиванием, является достаточно безопасной и малотравматичной процедурой, а ее диагностическая ценность при ишемической болезни сердца столь же высока, как рентгеновского снимка при заболеваниях легких. Через прокол артерии (рис. 7) в верхней части бедра или на руке к коронарным артериям (рис. 7а) подводится специальный катетер (рис. 7б), в сосуды сердца вводится рентгеноконтрастное вещество, и выполняются рентгеновские снимки (рис. 8-9).
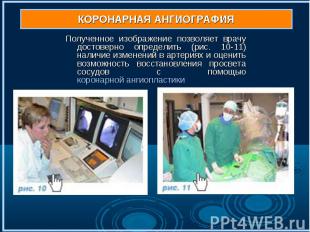
Полученное изображение позволяет врачу достоверно определить (рис. 10-11) наличие изменений в артериях и оценить возможность восстановления просвета сосудов с помощью коронарной ангиопластики Полученное изображение позволяет врачу достоверно определить (рис. 10-11) наличие изменений в артериях и оценить возможность восстановления просвета сосудов с помощью коронарной ангиопластики

С помощью радионуклидных методов можно определить, соответствуют ли анатомические нарушения, определяемые при ангиографии, функциональным нарушениям перфузии миокарда; С помощью радионуклидных методов можно определить, соответствуют ли анатомические нарушения, определяемые при ангиографии, функциональным нарушениям перфузии миокарда; определить локализацию некротических изменений миокарда и в определённой мере дать количественную оценку величины некроза; зарегистрировать вентрикулограмму по изображению внутрижелудочковой емкости крови неинвазивным способом. Радиоизотопная визуализация - дорогостоящий метод, требующий значительного времени и связанный с облучением

Значение эхокардиографии для диагностики острого ИМ заключается главным образом в выявлении локальных нарушений подвижности (сократимости) ишемизированных участков миокарда со снижением сегментарной сократимости, причем степень этих изменений напрямую засисит от тяжести поражения миокарда. Значение эхокардиографии для диагностики острого ИМ заключается главным образом в выявлении локальных нарушений подвижности (сократимости) ишемизированных участков миокарда со снижением сегментарной сократимости, причем степень этих изменений напрямую засисит от тяжести поражения миокарда. Эхокардиография помогает выявлять зоны с подозрением на рубец, т. е. может помочь и интерпретации данных ЭКГ, например, при наличии зубца Q

Чаще инфаркт миокарда правого желудочка наблюдается одновременно с поражением левого желудочка Чаще инфаркт миокарда правого желудочка наблюдается одновременно с поражением левого желудочка Инфаркт миокарда правого желудочка обычно сочетается с инфарктом задней стенки левого желудочка Инфаркт миокарда правого желудочка, можно заподозрить у больных с нижним инфарктом миокарда при сочетании кардиогенного шока с отсутствием застоя в легких и повышением кровенаполнения в шейных венах

Распространение инфаркта задней стенки левого желудочка на заднюю стенку правого желудочка диагностируется с помощью грудных отведений с правой половины грудной клетки V3R, V4R Распространение инфаркта задней стенки левого желудочка на заднюю стенку правого желудочка диагностируется с помощью грудных отведений с правой половины грудной клетки V3R, V4R Патологический зубец Q, подъем сегмента ST и отрицательный зубец Т в отведениях V3R, V4R. при отсутствии аналогичных изменений в отведениях V1, V2 характерны для инфаркта миокарда задней стенки правого желудочка Решающее значение для выявления инфаркта задней стенки правого желудочка имеет динамичность ЭКГ, особенно сегмента ST и зубца Т в отведениях V3R, V4R.

Инфаркт миокарда предсердий обычно возникает при распространении инфаркта миокарда левого желудочка на правое или левое предсердие Инфаркт миокарда предсердий обычно возникает при распространении инфаркта миокарда левого желудочка на правое или левое предсердие Такое распространение встречается у 1-17% всех больных инфарктом миокарда Для инфаркта предсердий характерно острое появление предсердных нарушений ритма, синоаурикулярной и атриовентрикулярной блокады, а также специфичен переход одних видов нарушения ритма в другие Для инфаркта предсердий характерны подъем или снижение сегмента PQ по меньшей мере на 1,5 мм, длительность которого должна быть не менее 0,04 с, причем эти изменения должны сохраняться на ЭКГ дольше недели Для инфаркта предсердий характерна также выраженная зазубренность зубца Р Специфично также внезапное появление значительного отклонения предсердной оси

Дифференциальный диагноз обычно проводится с затяжным приступом стенокардии Дифференциальный диагноз обычно проводится с затяжным приступом стенокардии Кардиалгия при стенокардии менее интенсивна не более 15 мин., прекращается в состоянии покоя, либо после приема нитроглицерина Отличие: боли при инфаркте миокарда, по ощущениям больного, представляет собой нечто новое, отличное от предыдущих приступов Стенокардия Принцметала на ЭКГ регистрируется подъем сегмента ST, напоминающий повреждение при ИМ Отличие: приступ стенокардии развивается ночью, в состоянии покоя, сопровождается преходящим подъемом сегмента ST на ЭКГ, купируется нитроглицерином

При остром перикардите возникают боли в области сердца, изменения ЭКГ, лейкоцитоз; шум трения перикарда, повышение температуры тела, ускорение СОЭ и иногда – гиперферментемию При остром перикардите возникают боли в области сердца, изменения ЭКГ, лейкоцитоз; шум трения перикарда, повышение температуры тела, ускорение СОЭ и иногда – гиперферментемию Отличие: боль при остром перикардите обычно связана с движениями и положением тела Шум трения перикарда появляется в начале заболевания выслушивается на большой поверхности, может сохраняться длительное время и рецидивировать Острый перикардит может быть связан с травмой На ЭКГ при остром перикардите наблюдается подъем сегмента ST во всех отведениях, сохраняются зубцы R, не бывает патологических зубцов Q Эхокардиография: при сухом перикардите отмечается утолщение листков перикарда, при экссудативном слой жидкости в полости перикарда, прилежащий к передней или задней стенке левого желудочка

более молодой возраст больных, более молодой возраст больных, отсутствие специфического для ишемической болезни, анамнеза и факторов риска, начало болезни в течение нескольких дней, наличие в анамнезе респираторной инфекции, отсутствует стадийность в течение заболевания, чаще возникают нарушения проводимости, мерцательная аритмия, тромбоэмболические осложнения, особенно в системе легочной артерии; ЭКГ: чаще внутрижелудочковые блокады, отрицательный зубец Т во многих отведениях, отсутствует характерная для инфаркта миокарда динамика желудочкового комплекса; Эхокардиография: Выявляется диффузное поражение обоих желудочков сердца

Плеврит может приниматься за инфаркт миокарда, если остро возникшие боли достаточно сильны и в то же время отсутствуют кашель с мокротой, лихорадка. Плеврит может приниматься за инфаркт миокарда, если остро возникшие боли достаточно сильны и в то же время отсутствуют кашель с мокротой, лихорадка. Отличие: быстрый и более высокий подъем температуры тела, боли связаны с дыханием, измененный характер дыхания, обнаружение шума трения плевры, выявляются изменения при рентгенологическом исследовании легких; по анализу крови воспалительная реакция (лейкоцитоз, ускоренное СОЭ). ЭКГ не изменена.

ТЭЛА чаще возникает у молодых людей после тяжелых переломов, у женщин после осложненных родов, у пожилых мужчин после операций на предстательной железе, у больных с тромбозом глубоких вен нижних конечностей и т. д.; ТЭЛА чаще возникает у молодых людей после тяжелых переломов, у женщин после осложненных родов, у пожилых мужчин после операций на предстательной железе, у больных с тромбозом глубоких вен нижних конечностей и т. д.; для ТЭЛА характерно появление клинических и рентгенологических симптомов инфаркта легкого и инфарктной плевропневмонии; отсутствие характерных для инфаркта миокарда изменений на ЭКГ и возможное появление признаков перегрузки правых отделов сердца; невысокий уровень MB фракции креатинфосфокиназы, миозина, тропонина; значительное превышение уровня давления в легочной артерии по сравнению с “заклинивающим” давлением; характерные данные ангиографии и радиоизотопного сканирования легких.

Боли в грудной клетке обычно возникают сразу, очень сильные, и распространяются сверху вниз по мере расслаивания гематомой стенки аорты. Боли в грудной клетке обычно возникают сразу, очень сильные, и распространяются сверху вниз по мере расслаивания гематомой стенки аорты. Боли часто резистентны к многократным инъекциям наркотиков. Гематома нарушает кровообращение в артериях, отходящих от дуги аорты. Нередко развивается шок, резистентный ко всем методам лечения. В крови – лейкоцитоз, ускорение СОЭ, при обширной гематоме может развиться умеренная анемия. Уровень ферментов в крови изменяется мало. Возможно повышение содержания билирубина. ЭКГ меняется мало. Наиболее информативны ультразвуковые методы исследования аорты, в особенности с помощью пищеводного датчика. При рентгенологическом исследовании выявляется расширение тени аорты. Характерна высокая летальность в первые часы развития.

Status gastralgicus возникает при тяжелых формах инфаркта миокарда; Status gastralgicus возникает при тяжелых формах инфаркта миокарда; обычно на ЭКГ быстро, уже в начале приступа, появляются признаки трансмурального некроза миокарда. При токсикоинфекции заболевание следует за приемом недоброкачественной или хотя бы подозрительной пищи, может иметь групповой характер, как правило, поражение желудочно-кишечного тракта быстро выступает на первый план, симптомы со стороны сердечно-сосудистой системы исчезают или носят явно второстепенный характер. повторная регистрация ЭКГ через 1 – 2 ч. позволяет окончательно исключить предположение об инфаркте миокарда. Необходимо помнить: для пожилых людей с картиной острой пищевой токсикоинфекции регистрация ЭКГ является одним из первоочередных мероприятий.

На ЭКГ при ГКМП часто обнаруживаются изменения, соответствующие распространенному нетрансмуральному инфаркту миокарда (глубокие зубцы Т в нескольких грудных отведениях) и даже патологические зубцы Q – за счет гипертрофии миокарда. На ЭКГ при ГКМП часто обнаруживаются изменения, соответствующие распространенному нетрансмуральному инфаркту миокарда (глубокие зубцы Т в нескольких грудных отведениях) и даже патологические зубцы Q – за счет гипертрофии миокарда. Опорными пунктами для исключения инфаркта миокарда у таких больных являются: – относительно молодой возраст; – отсутствие клинических симптомов, лабораторных показателей и характерной электрокардиографической динамики инфаркта миокарда (изменения на ЭКГ имеют стабильный характер); – эхокардиографическое исследование подтверждает наличие идиопатической обструктивной гипертрофической кардиомиопатии. Такие больные могут иметь артериальную гипертензию и приступы стенокардии в анамнезе.

Острый инфаркт миокарда. Острый инфаркт миокарда. Диагноз устанавливается с указанием даты возникновения (до 28 суток), локализации, рецидивирующий (от 3 до 28 суток), первичный, повторный. Острый инфаркт миокарда с наличием патологического зубца Q (трансмуральный, крупноочаговый). Острый инфаркт миокарда без патологического зубца Q (мелкоочаговый). Острый субэндокардиальный инфаркт миокарда. Острый инфаркт миокарда неуточненный. Рецидивирующий инфаркт миокарда (от 3 до 28 суток). Повторный инфаркт миокарда (после 28 суток).

острая сердечная недостаточность (классы Killip I-IV), острая сердечная недостаточность (классы Killip I-IV), нарушение ритма сердца и проводимости, разрыв сердца внешний (с гемоперикардом, без гемоперикарда) или внутренний (дефект межпредсердной перегородки, дефект межжелудочковой перегородки, разрыв сухожильной хорды, разрыв сосочковой мышцы), тромбоэмболии разной локализации, тромбообразование в полостях сердца, острая аневризма сердца, синдром Дресслера (ранний до 14 суток, поздний - после 14 суток), постинфарктная стенокардия (после 72 ч до 28 суток)

Оптимальная врачебная тактика в начальный период ИМ включает: Оптимальная врачебная тактика в начальный период ИМ включает: купирование боли и тревожного состояния, стабилизацию сердечного ритма и АД, при возможности — введение тромболитических средств, доставку больного в специализированный кардиологический стационар, располагающий блоком интенсивной терапии. 50% летальных исходов острого ИМ приходятся на первые 3-4 часа от начала заболевания.

1. Профилактика осложнений 2. Ограничение зоны инфаркта 1. Профилактика осложнений 2. Ограничение зоны инфаркта Необходимо, чтобы лечебная практика соответствовала периоду заболевания

Устранение боли является важнейшим мероприятием при оказании помощи больному инфарктом миокарда Устранение боли является важнейшим мероприятием при оказании помощи больному инфарктом миокарда Проводиться внтуривенное введение наркотических аналгетиков: морфин – 1-2 мл 1% раствора, сочетанное синтетического наркотического анальгетика фентанила 1-2 мл 0.005% и нейролептика дроперидола 2-4 мл 0.25%, может быть применена закисно-кислородная аналгезия

всем больным, не имеющим противопоказаний, рекомендуется разжевать 160 – 325 мг аспирина всем больным, не имеющим противопоказаний, рекомендуется разжевать 160 – 325 мг аспирина К противопоказаниям относят повышенную чувствительность, кровоточащую пептическую язву, тяжелое заболевание печени

Наиболее важным в лечении острого инфаркта миокарда является быстрое восстановление и поддержание кровотока по инфаркт-связанной коронарной артерии. Наиболее важным в лечении острого инфаркта миокарда является быстрое восстановление и поддержание кровотока по инфаркт-связанной коронарной артерии.

непрямой активатор плазминогена, полученый из культуры бета-гемолитического стрептококка группы С непрямой активатор плазминогена, полученый из культуры бета-гемолитического стрептококка группы С Стрептокиназа образует комплекс с плазминогеном, который активирует превращение эндогенного плазминогена в плазмин

Урокиназу вводят внутривенно струйно в дозе 2000000 ЕД в течение 10-15 мин или болюсом вводят 1,5 млн. ЕД и еще 1,5 млн. ЕД вводят капельно Урокиназу вводят внутривенно струйно в дозе 2000000 ЕД в течение 10-15 мин или болюсом вводят 1,5 млн. ЕД и еще 1,5 млн. ЕД вводят капельно Урокиназа не обладает антигенными свойствами

Препарат обладает антигенными свойствами. Препарат обладает антигенными свойствами. АПСАК вводится внутривенно в дозе 30 мг в течение 2-5 мин. В этой дозе АПСАК по эффективности превосходит 1500000 ЕД стрептокиназы.

вводится в виде двух болюсов по 10000000 ЕД с интервалом в 30 мин. Препарат считается самым эффективным тромболитиком при инфаркте миокарда вводится в виде двух болюсов по 10000000 ЕД с интервалом в 30 мин. Препарат считается самым эффективным тромболитиком при инфаркте миокарда

развивающийся инфаркт миокарда с подъемом сегмента ST свыше 0,1 mV не менее, чем в двух отведениях, развивающийся инфаркт миокарда с подъемом сегмента ST свыше 0,1 mV не менее, чем в двух отведениях, свежая (хотя бы предположительно) блокада левой ножки пучка Гиса давностью от начала приступа не более 12ч., затяжное и рецидивирующее течение инфаркта миокарда, тромбоэмболические осложнения в большом и малом круге кровообращения.

тяжелая травма, тяжелая травма, хирургическое вмешательство или травма головы в предшествующие 3 мес., желудочно-кишечное кровотечение в предшествующий месяц, инсульт, склонность к кровотечениям и расслаивающую аневризму аорты.

Восстановление коронарного кровотока возможно двумя путями. Восстановление коронарного кровотока возможно двумя путями. В обход суженых сосудов могут вшиваться собственные сосуды пациента из других анатомических областей – так называемые шунты. Эта операция носит название аорто-коронарное шунтирование и представляет собой серьезное вмешательство на открытом сердце с применением искусственного кровообращения.

При раннем обращении и своевременной диагностике просвет сосудов сердца можно восстановить, не прибегая к оперативному вмешательству. Современные технологии позволяют расширить сужение и закрепить достигнутый эффект с помощью специального внутрисосудистого протеза. Эта процедура – коронарная ангиопластика (экстренная чрескожная транслюминальная коронароангиопластика (ЧТКА) выполняется на таком же оборудовании, как и коронарная ангиография, но с использованием более сложного инструментария. При раннем обращении и своевременной диагностике просвет сосудов сердца можно восстановить, не прибегая к оперативному вмешательству. Современные технологии позволяют расширить сужение и закрепить достигнутый эффект с помощью специального внутрисосудистого протеза. Эта процедура – коронарная ангиопластика (экстренная чрескожная транслюминальная коронароангиопластика (ЧТКА) выполняется на таком же оборудовании, как и коронарная ангиография, но с использованием более сложного инструментария.

через несколько дней и более после возникновения инфаркта миокарда, через несколько дней и более после возникновения инфаркта миокарда, после неэффективного тромболизиса (в ближайшие часы или позже), либо в тех случаях, когда последний не проводился.

при противопоказаниях к введению тромболитиков при противопоказаниях к введению тромболитиков у пожилых лиц с факторами риска возникновения внутричерепных кровотечений пациенты с кардиогенным шоком Летальность в течение 30 дней у таких больных при медикаментозном лечении составляет 75 %, тогда как при ЧТКА — лишь 33—40 %
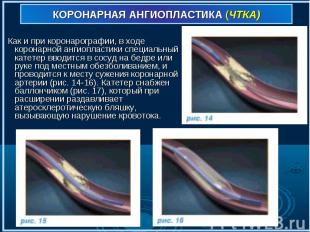
Как и при коронарографии, в ходе коронарной ангиопластики специальный катетер вводится в сосуд на бедре или руке под местным обезболиванием, и проводится к месту сужения коронарной артерии (рис. 14-16). Катетер снабжен баллончиком (рис. 17), который при расширении раздавливает атеросклеротическую бляшку, вызывающую нарушение кровотока. Как и при коронарографии, в ходе коронарной ангиопластики специальный катетер вводится в сосуд на бедре или руке под местным обезболиванием, и проводится к месту сужения коронарной артерии (рис. 14-16). Катетер снабжен баллончиком (рис. 17), который при расширении раздавливает атеросклеротическую бляшку, вызывающую нарушение кровотока.

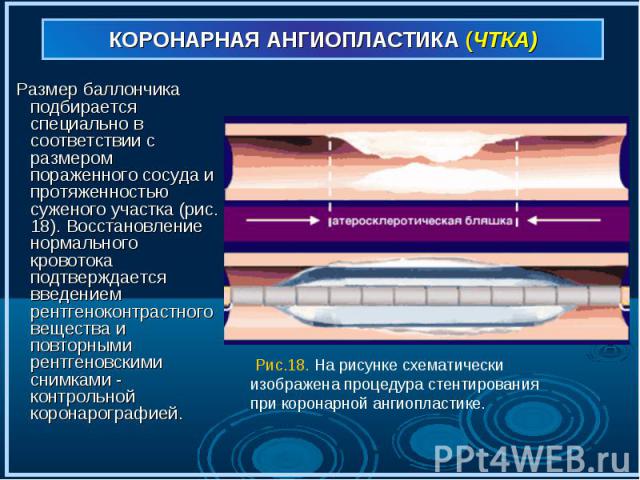
Размер баллончика подбирается специально в соответствии с размером пораженного сосуда и протяженностью суженого участка (рис. 18). Восстановление нормального кровотока подтверждается введением рентгеноконтрастного вещества и повторными рентгеновскими снимками - контрольной коронарографией. Размер баллончика подбирается специально в соответствии с размером пораженного сосуда и протяженностью суженого участка (рис. 18). Восстановление нормального кровотока подтверждается введением рентгеноконтрастного вещества и повторными рентгеновскими снимками - контрольной коронарографией.

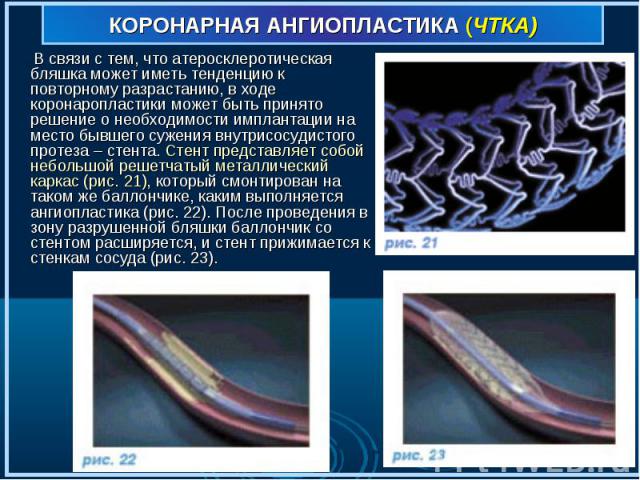
В связи с тем, что атеросклеротическая бляшка может иметь тенденцию к повторному разрастанию, в ходе коронаропластики может быть принято решение о необходимости имплантации на место бывшего сужения внутрисосудистого протеза – стента. Стент представляет собой небольшой решетчатый металлический каркас (рис. 21), который смонтирован на таком же баллончике, каким выполняется ангиопластика (рис. 22). После проведения в зону разрушенной бляшки баллончик со стентом расширяется, и стент прижимается к стенкам сосуда (рис. 23). В связи с тем, что атеросклеротическая бляшка может иметь тенденцию к повторному разрастанию, в ходе коронаропластики может быть принято решение о необходимости имплантации на место бывшего сужения внутрисосудистого протеза – стента. Стент представляет собой небольшой решетчатый металлический каркас (рис. 21), который смонтирован на таком же баллончике, каким выполняется ангиопластика (рис. 22). После проведения в зону разрушенной бляшки баллончик со стентом расширяется, и стент прижимается к стенкам сосуда (рис. 23).

Стент остается в сосуде постоянно, сохраняя просвет сосуда открытым (рис. 24). Стент остается в сосуде постоянно, сохраняя просвет сосуда открытым (рис. 24). После выполнения коронарной ангиопластики не требуется длительного восстановления, не нужен постельный режим, и пациент выписывается к активной деятельности уже через несколько дней.

Гепарин — антикоагулянт прямого действия, угнетающий факторы свертывания непосредственно в крови, вырабатывается тучными клетками (мастоцитами) Гепарин — антикоагулянт прямого действия, угнетающий факторы свертывания непосредственно в крови, вырабатывается тучными клетками (мастоцитами)

Американская коллегия кардиологов и Американская кардиологическая ассоциация рекомендуют: Американская коллегия кардиологов и Американская кардиологическая ассоциация рекомендуют: лечение гепарином начинать во время или сразу после проведения тромболизиса. Наиболее оптимально Вводить внтуривенно круглосуточно со скоростью около 1000 ЕД/ч с помощью инфузомата. или вводят шприцем в интравенозный катетер каждые 2 ч в удвоенной дозе (по 2000 ЕД). под кожу живота по 5000 ЕД с интервалом 4 ч. Гепарин вводят под контролем: АЧТВ, содержания эритроцитов и гемоглобина крови, кала на скрытую кровь и мочи на наличие микрогематурии. Общая продолжительность гепаринотерапии при неосложненном ИМ — от 3 до 7 дней.

ЭНОКСИПАРИН, ФРАКСИПАРИН, КЛЕКСАН ЭНОКСИПАРИН, ФРАКСИПАРИН, КЛЕКСАН

геморрагический синдром; геморрагический синдром; тромбоцитопения (в 2.4% случаев); кожная сыпь и другие аллергические реакции; алопеция; остеопороз; некроз кожи при подкожном введении; гипоальдостеронизм; повышение содержания в крови аланиновой трансаминазы.

тромбоцитопения и геморрагические диатезы, тромбоцитопения и геморрагические диатезы, язвенная болезнь желудка и двенадцатиперстной кишки, недавнее (в течение 10 дней) кровотечении из желудочнокишечного тракта или мочеполовых путей, перикардит (в том числе при синдроме Дресслера) из-за возможности возникновения гемоперикарда, острая аневризма сердца в связи с риском разрыва миокарда и гемотампонады, тяжелые нарушения функции печени и почек

Применение аспирина позволяет предотвратить в целом 24 смерти на 1000 пациентов, при сочетании с тромболитической терапией эффективность обоих вмешательств возрастает. Применение аспирина позволяет предотвратить в целом 24 смерти на 1000 пациентов, при сочетании с тромболитической терапией эффективность обоих вмешательств возрастает. Аспирин назначается всем больным перенесшим инфаркт миокарда по 75 – 125 мг в сутки ( после еды ) пожизненно

Бета-адренергические блокаторы Бета-адренергические блокаторы уменьшают потребность миокарда в кислороде, ограничивают объем инфаркта и снижают летальность. Особенно показаны больным с АГ, тахикардией или персистирующей ишемической болью; Противопоказания: ЗСН, систолическое АД<95 мм рт. ст., ЧССХ50 уд./мин, AV-юкада, бронхоспазм в анамнезе. За парентеральным назначением препаратов (метопролол 5 мг внутривенно каждые 5-10 мин, до общей дозы 15 мг), следует прием внутрь (метопролол 25-100 мг 2 раза в день).

Применение нитратов у всех больных с первых суток острого инфаркта миокарда в крупных рандомизированных исследованиях не сопровождалось снижением летальности Применение нитратов у всех больных с первых суток острого инфаркта миокарда в крупных рандомизированных исследованиях не сопровождалось снижением летальности

В ранние сроки назначают пациентам с сердечной недостаточностью Рекомендуется прием внутрь малых разовых доз с постепенным их увеличением до полной рекомендуемой дозы в течение 24– 48 ч

Нет доказательств эффективности тромболитической терапии. Рекомендуется назначение аспирина в сочетании с внутривенной инфузией гепарина. Для подавления ишемии миокарда предлагают назначать бета-блокаторы, при их недостаточной эффективности - нитраты


В острый период ИМ больным рекомендуют легкоусвояемую диету с ограничением калорийности (1500-1800 ккал/сут) и содержания натрия (2-3 г). В острый период ИМ больным рекомендуют легкоусвояемую диету с ограничением калорийности (1500-1800 ккал/сут) и содержания натрия (2-3 г). После 2-3 дня болезни ограничивать потребление соли больным, не имеющим признаков сердеч­ной недостаточности, нет необходимости

Физическая - восстановление до максимально возможного уровня функции сердечно- сосудистой системы. Необходимо добиваться адекватной реакции на физическую нагрузку, что достигается в среднем через 2-6 недель физических тренировок, которые развивают коллатеральное кровообращение. Физическая - восстановление до максимально возможного уровня функции сердечно- сосудистой системы. Необходимо добиваться адекватной реакции на физическую нагрузку, что достигается в среднем через 2-6 недель физических тренировок, которые развивают коллатеральное кровообращение. Психологическая - у больных, перенесших инфаркт миокарда, нередко развивается страх перед повторным инфарктом. При этом может быть оправдано применение психотропных средств. Социальная реабилитация - больной после перенесенного инфаркта миокарда считается нетрудоспособным 4 месяца, затем его направляют на ВТЭК. 5О% больных к этому времени возвращается к работе, то есть трудоспособность практически полностью восстанавливается.