Презентация на тему: Артериальная гипертензия


Артериальная гипертензия – это стабильное повышение артериального давления – систолического до величины 140 мм рт.ст и выше и/или диастолического до уровня 90 мм рт. ст и выше по данным не менее чем двухкратных измерений по методу Короткова при двух или более последовательных визитах пациента с интервалом не менее 1 недели. Артериальная гипертензия – это стабильное повышение артериального давления – систолического до величины 140 мм рт.ст и выше и/или диастолического до уровня 90 мм рт. ст и выше по данным не менее чем двухкратных измерений по методу Короткова при двух или более последовательных визитах пациента с интервалом не менее 1 недели.

Различают эссенциальную (первичную) и вторичную артериальную гипертензию. Эссенциальная артериальная гипертензия составляет 90-92%, вторичная – около 8-10% от всех случаев повышенного артериального давления. Различают эссенциальную (первичную) и вторичную артериальную гипертензию. Эссенциальная артериальная гипертензия составляет 90-92%, вторичная – около 8-10% от всех случаев повышенного артериального давления.

хронически протекающее заболевание неизвестной этиологии с наследственной предрасположенностью, возникающее вследствие взаимодействия генетических факторов и факторов внешней среды , характеризующееся стабильным повышением артериального давления при отсутствии поражения регулирующих его органов и систем. хронически протекающее заболевание неизвестной этиологии с наследственной предрасположенностью, возникающее вследствие взаимодействия генетических факторов и факторов внешней среды , характеризующееся стабильным повышением артериального давления при отсутствии поражения регулирующих его органов и систем.


если уровни систолического и диастолического артериального давления попадают в различные классификационные категории, то необходимо выбрать более высокую категорию. если уровни систолического и диастолического артериального давления попадают в различные классификационные категории, то необходимо выбрать более высокую категорию. В качестве критерия диагностики АГ следует в равной мере использовать уровни систолического и диастолического АД, для определения степени изолированной систолической АГ используют градации, приведенные в графе «систолическое артериальное давление».

Экспертами ВОЗ и МОАГ предложена стратификация риска по четырем категориям ( низкий, средний, высокий и очень высокий) или риск 1, 2, 3, 4. Экспертами ВОЗ и МОАГ предложена стратификация риска по четырем категориям ( низкий, средний, высокий и очень высокий) или риск 1, 2, 3, 4. Риск в каждой категории рассчитан на основе данных в среднем за 10 лет о вероятности смерти от сердечно-сосудистых заболеваний, а также от инфаркта миокарда и инсульта. Для определения индивидуальной для данного пациента степени риска развития сердечно-сосудистых осложнений необходимо оценить не только степень АГ, но также количество факторов риска, степень поражения органов-мишеней и наличие сопутствующих сердечно-сосудистых заболеваний.

Факторы риска сердечно-сосудистых заболеваний Факторы риска сердечно-сосудистых заболеваний 1. Используемые для стратификации риска Величина систолического и диастолического АД Возраст: мужчин больше 55 лет женщин больше 65 лет Курение Уровень общего холестерина крови больше 6,5ммоль/л Сахарный диабет Семейные случаи раннего развития СС-заболеваний

2. Другие факторы неблагоприятно влияющие на прогноз 2. Другие факторы неблагоприятно влияющие на прогноз Сниженный уровень холестерина ЛПВП Повышенный уровень холестерина ЛПНП Микроальбуминурия (30-300 мг/сут) при СД Нарушение толерантности к глюкозе Ожирение Сидячий образ жизни Повышенный уровень фибриногена в крови Социально-экономические группы с повышенным риском

Поражение органов-мишеней Поражение органов-мишеней Гипертрофия левого желудочка (ЭКГ, Эхо-КГ, Rtg) Протеинурия и/или небольшое повышение концентрации креатинина плазмы Ультразвуковые или рентгенологические признаки атеросклеротического поражения сонных, подвздошных и бедренных артерий, аорты Генерализованное или очаговое сужение артерий сетчатки

Ассоциированные клинические состояния Ассоциированные клинические состояния Цереброваскулярные заболевания: Ишемический инсульт Геморрагический инсульт Транзиторные ишемические атаки Заболевания сердца: ИМ Стенокардия Реваскуляризация коронарных артерий Застойная СН Заболевания почек: Диабетическая нефропатия Почечная недостаточность Заболевания сосудов: Расслаивающая аневризма Поражение периферических артерий с клиническими проявлениями Выраженная гипертоническая ретинопатия: Кровоизлияния или экссудаты Отек соска зрительного нерва


Низкий риск ( риск 1) – менее 15% Низкий риск ( риск 1) – менее 15% Средний риск ( риск 2) – 15-20% Высокий риск ( риск 3) – 20-30% Очень высокий риск ( риск 4) – 30% и выше

Группа низкого риска (риск 1). Эта группа включает мужчин и женщин моложе 55 лет с АГ при отсутствии других факторов риска, поражения органов мишеней и ассоциированных сердечно-сосудистых заболеваний. Группа низкого риска (риск 1). Эта группа включает мужчин и женщин моложе 55 лет с АГ при отсутствии других факторов риска, поражения органов мишеней и ассоциированных сердечно-сосудистых заболеваний. Группа среднего риска ( риск 2). В эту группу входят пациенты с АГ 1 или 2 степени. Основным признаком принадлежности к этой группе является наличие 1-2 других факторов риска при отсутствии поражения органов мишеней и ассоциироанных заболеваний ССС.

Группа высокого риска ( риск 3). К этой группе относятся пациенты с АГ 1 или 2 степени, имеющие 3 или более других факторов риска или поражение органов мишеней или СД. В эту же группу входят больные с АГ 3 степени без других факторов риска, без поражения органов-мишеней, без сопутствующих заболеваний ССС и СД. Группа высокого риска ( риск 3). К этой группе относятся пациенты с АГ 1 или 2 степени, имеющие 3 или более других факторов риска или поражение органов мишеней или СД. В эту же группу входят больные с АГ 3 степени без других факторов риска, без поражения органов-мишеней, без сопутствующих заболеваний ССС и СД. Группа очень высокого риска (риск 4). К этой группе относятся пациенты с любой степенью АГ, имеющие сопутствующие заболевания ССС, а также с АГ 3 степени с наличием других факторов риска и/или поражением органов-мишеней и/или СД, даже при отсутствии сопутствующих заболеваний.

это повышение АД, этиологически связанное с определенными, как правило, клинически хорошо очерченными заболеваниями органов и систем, участвующих в регуляции АД. это повышение АД, этиологически связанное с определенными, как правило, клинически хорошо очерченными заболеваниями органов и систем, участвующих в регуляции АД.

Вторичные систоло-диастолические АГ Вторичные систоло-диастолические АГ 1. Почечные 1.1 Заболевания паренхимы почек Острый и хронический гломерулонефрит Наследственный нефрит Хронический пиелонефрит Интерстициальный нефрит Поликистоз почек Поражение почек при системных заболеваниях соединительной ткани и системных васкулитах Диабетическая нефропатия Гидронефроз Туберкулез почек Врожденная гипоплпзия почек Миеломная нефропатия Синдром Гудпасчера

1.2 Реноваскулярные АГ 1.2 Реноваскулярные АГ Атеросклероз почечных артерий Фибромускулярная гиперплазия почечных артерий Тромбозы почечных артерий и вен Аневризмы почечных артерий Неспецифический аортоартериит 1.3 Опухоли почек, продуцирующие ренин 1.4 Первичная почечная ретенция натрия ( синдром Лиддла) 1.5 Нефроптоз

2. Эндокринные 2. Эндокринные Надпочечниковые (с-м Иценко-Кушинга, врожденная вирилизирующая гиперплазия коры надпочечников, первичный гиперальдостеронизм, феохромоцитома) Гипотиреоз Акромегалия Гиперпаратиреоз Карциноид 3. Коарктация аорты 4. АГ при беременности

5. Неврологические нарушения 5. Неврологические нарушения Повышенное внутричерепное давление (опухоль головного мозга, энцефалит, респираторный ацидоз) Квадриплегия Интоксикация свинцом Острая порфирия Гипоталпмический (диэнцефальный) с-м Семейная дисавтономия С-м Гийена-Барре Ночное апноэ центрального генеза

6. Острый стресс, включая послеоперационный 6. Острый стресс, включая послеоперационный Психогенная гипервентиляция Гипогликемия Ожоговая болезнь Панкреатит Абстинентный с-м при алкоголизме Криз при серповидноклеточной анемии Состояние после реанимационных мероприятий

7. АГ, индуцированные лекарствами, а также при экзогенных интоксикациях Прием оральных контрацептивов 7. АГ, индуцированные лекарствами, а также при экзогенных интоксикациях Прием оральных контрацептивов Лечение ГКС, минералокортикоидами, симпатомиметиками, эстрогенами Лечение ингибиторами моноаминоксидазы одновременно с приемом продуктов, богатых тирамином Интоксикация свинцом, таллием, кадмием 8. Увеличение ОЦК Чрезмерные внутривенные инфузии Истинная полицитемия 9. Злоупотребление алкоголем (хр. алкоголизм)

1. Увеличенный сердечный выброс 1. Увеличенный сердечный выброс Недостаточность клапана аорты Артериовенозная фистула, открытый аортальный проток С-м тиреотоксикоза Болезнь Педжета Гиповитаминоз В Гиперкинетический тип гемодинамики 2. Склерозированная ригидная аорта

Артериальная гипертензия 1 ст. Риск 2. Дислипидемия. Артериальная гипертензия 1 ст. Риск 2. Дислипидемия. АГ 2 ст. Риск 3. Гипертоническое сердце Н1. Желудочковая экстрасистолия. АГ 2 ст. Риск 4. СД, 2 тип, стадия клинико-метаболической субкомпенсации, средней ст. тяжести, диабетическая микроангиопатия сосудов нижних конечностей. АГ 3 ст. Риск 4. ИБС: стенокардия напряжения ФК 2. Атеросклероз аорты, венечных артерий. Н 1. Поликистоз почек. Хр. пиелонефрит, вне обострения. Вторичная нефрогенная АГ.

После установления диагноза АГ и оценки сердечно-сосудистого риска вырабатывается индивидуальная тактика ведения пациента. После установления диагноза АГ и оценки сердечно-сосудистого риска вырабатывается индивидуальная тактика ведения пациента. Важными аспектами ведения пациента с АГ являются: Мотивация пациента к лечению и соблюдение им рекомендаций по изменению образа жизни и режима медикаментозной терапии. Опыт и знания врача и доверие к нему пациента. Решение о целесообразности и выборе медикаментозной терапии.

Сбор анамнеза Сбор анамнеза определить длительность повышения АД, его уровни, наличие гипертонических кризов; факторы провоцирующие подъемы АД; уточнить наличие признаков, позволяющих заподозрить вторичный характер гипертензии: семейный анамнез почечных заболеваний; наличие в анамнезе заболеваний почек, мочевого пузыря, гематурии, злоупотребление анальгетиками; употребление различных лекарств или веществ: ОК, ГСК, НПВС, эритропоэтин, циклоспорин; длительная работа с солями свинца; наличие в анамнезе эндокринных заболеваний; пароксизмальные эпизоды потоотделения, головных болей тревоги, сердцебиения (феохромоцитома); мышечная слабость парестезии, судороги (альдостеронизм)

выявить факторы, отягощающие течение АГ: выявить факторы, отягощающие течение АГ: наличие дислипидемии, СД, других заболеваний сердца и сосудов; отягощенный анамнез по АГ, СД, другим ССЗ у близких родственников; курение; особенности питания; уровень физической активности; злоупотребление алкоголем; храп, апноэ во время сна; личностные особенности пациента.

тщательно выявить жалобы пациента, свидетельствующие о поражении органов-мишеней: тщательно выявить жалобы пациента, свидетельствующие о поражении органов-мишеней: головной мозг, глаза – наличие и характер головной боли, головокружение, сенсорные и двигательные расстройства, нарушение зрения; сердце – боли в грудной клетке, их связь с подъемами АД, эмоциональными и физ.нагрузками, сердцебиение, перебои в работе сердца, одышка; почки – жажда, полиурия, гематурия, никтурия; периферические артерии – похолодание конечностей, перемежающаяся хромота. оценить возможное влияние на АГ факторов окружающей среды, семейного положения, характера труда; уточнить медико-социальный и трудовой анамнез.

При физикальном обследовании врач должен выявить ПОМ и признаки вторичных АГ. При физикальном обследовании врач должен выявить ПОМ и признаки вторичных АГ. Обязательно следует измерить рост, вес, объем талии пациента, вычислить ИМТ. На вторичный характер АГ могут указывать следующие данные, выявленные при обследовании: Симптомы болезни или синдрома Иценко-Кушинга; Нейрофиброматоз кожи (с-м феохромоцитомы); Увеличение почки (поликистоз, объемные образования); Ослабленный или запаздывающий пульс на бедренной артерии и сниженный уровень АД на ней (коарктация аорты, неспецифический аортоартериит); Грубый систолический шум над аортой, в межлопаточной области (коарктация аорты, заболевания аорты); Аускультация области живота – шумы над областью брюшного отдела аорты, почечных артерий (стеноз почечных артерий – вазоренальная АГ).

ПОМ следует заподозрить при: ПОМ следует заподозрить при: головной мозг – аускультация шумов над сонными артериями, двигательные и сенсорные расстройства; сетчатка глаза – изменения сосудов глазного дна; сердце – усиление верхушечного толчка, нарушения ритма, наличие симптомов ХСН (хрипы в легких, наличие периферических отеков, увеличение размеров печени); периферические артерии – отсутствие, ослабление или асимметрия пульса, похолодание конечностей, симптомы ишемии кожи; сонные артерии – систолический шум над областью артерий.

Гликемия плазмы натощак Гликемия плазмы натощак Проба на толерантность к глюкозе Общий ХЛ ХЛ ЛПНП ХЛ ЛПВП ТГ Калий Мочевая кислота Креатинин Расчетный клиренс креатинина или скорость клубочковой фильтрации Гемоглобин и гематокрит Анализ мочи (с определением микроальбуминурии); количественный анализ протеинурии.

ЭКГ ЭКГ Эхо-КГ УЗИ сонных артерий Исследование глазного дна Домашнее измерение АД Суточное мониторирование АД Измерение скорости пульсовой волны

Для подтверждения вторичной АГ проводятся следующие исследования: определение концентрации ренина, альдостерона, кортикостероидов, катехоламинов в плазме и/или моче, ангиографию, УЗИ почек и надпочечников, КТ, МРТ соответствующих органов, биопсию почек. Для подтверждения вторичной АГ проводятся следующие исследования: определение концентрации ренина, альдостерона, кортикостероидов, катехоламинов в плазме и/или моче, ангиографию, УЗИ почек и надпочечников, КТ, МРТ соответствующих органов, биопсию почек.


Антигипертензивная терапия должна быть постоянной; Антигипертензивная терапия должна быть постоянной; В начале лечения назначают монотерапию; При недостаточном эффекте препарата увеличивают его дозировку или добавляют второй препарат; Желательно использовать препараты длительного действия для достижения 24-часового эффекта при однократном приеме.

Эффективность антигипертензивной терапии оценивается уровнем снижения АД. Эффективность антигипертензивной терапии оценивается уровнем снижения АД. В качестве как начальной, так и поддерживающей терапии могут применяться препараты 5-ти основных групп: тиазидные и тиазидподобные диуретики, блокаторы кальциевых каналов, ингибиторы АПФ, блокаторы рецепторов ангиотензина 2 и бета-блокаторы. Препараты этих классов могут применяться как в виде монотерапии, так и низкодозовые фиксированные комбинации.






Независимо от выбора препаратов, применение монотерапии позволяет достичь желаемого уровня лишь у ограниченного числа пациентов. Для достижения целевого уровня АД большинству пациентов необходимо применение более одного антигипертензивного препарата. Начальная терапия может проводиться с помощью, как монотерапии, так и сочетанного применения двух препаратов в низких дозах с последующим увеличением дозы или числа препаратов при необходимости. Применение монотерапии в качестве начальной возможно при незначительном повышении АД, при низком и умеренном риске развития осложнений ССЗ. Следует отдавать предпочтение сочетанному применению двух препаратов в низких дозах в тех случаях, когда исходный уровень АД соответствует 2 или 3 степени АГ либо общий риск развития осложнений высокий. Независимо от выбора препаратов, применение монотерапии позволяет достичь желаемого уровня лишь у ограниченного числа пациентов. Для достижения целевого уровня АД большинству пациентов необходимо применение более одного антигипертензивного препарата. Начальная терапия может проводиться с помощью, как монотерапии, так и сочетанного применения двух препаратов в низких дозах с последующим увеличением дозы или числа препаратов при необходимости. Применение монотерапии в качестве начальной возможно при незначительном повышении АД, при низком и умеренном риске развития осложнений ССЗ. Следует отдавать предпочтение сочетанному применению двух препаратов в низких дозах в тех случаях, когда исходный уровень АД соответствует 2 или 3 степени АГ либо общий риск развития осложнений высокий.

Предпочтение отдается комбинации препаратов в фиксированной дозе, поскольку упрощение лечения имеет больше шансов на приверженность к терапии. Предпочтение отдается комбинации препаратов в фиксированной дозе, поскольку упрощение лечения имеет больше шансов на приверженность к терапии. Снижение риска осложнений наблюдается при следующих комбинациях: диуретик + ингибитор АПФ или антагонист рецепторов ангиотензина 2 или антагонист кальция или ингибитор АПФ + антагонист кальция или антагонист рецепторов ангиотензина 2 + антагонист кальция.

Во всех случаях, когда возможно, у пациентов с СД 2 типа следует применять интенсивный режим немедикаментоз-ных вмешательств, обращая особое внимание на снижение массы тела и ограничение потребления поваренной соли. Во всех случаях, когда возможно, у пациентов с СД 2 типа следует применять интенсивный режим немедикаментоз-ных вмешательств, обращая особое внимание на снижение массы тела и ограничение потребления поваренной соли. Целевой уровень АД – 130/80 мм рт.ст. Антигипертензивная терапия назначается уже с АГ 1 ст. Диуретики и бета-блокаторы не следует применять на первом этапе лечения, т.к. они усугубляют инсулинорезистентность и вызывают необходимость увеличения доз или числа сахароснижающих препаратов.

Препаратами первого ряда, в тех случаях, когда достаточно применения монотерапии, являются ингибиторы АПФ или блокаторы рецепторов ангиотензина 2, они также должны быть обязательным компонентом комбинированной терапии (к ним можно добавлять антагонисты имидазоловых рецепторов, тиазидные диуретики в низких дозах, бета-блокаторы (небиволол или карведилол), блокаторы Са-каналов). Препаратами первого ряда, в тех случаях, когда достаточно применения монотерапии, являются ингибиторы АПФ или блокаторы рецепторов ангиотензина 2, они также должны быть обязательным компонентом комбинированной терапии (к ним можно добавлять антагонисты имидазоловых рецепторов, тиазидные диуретики в низких дозах, бета-блокаторы (небиволол или карведилол), блокаторы Са-каналов). При выборе тактики лечения следует учитывать необходимость применения вмешательств, которые воздействуют на все факторы риска, включая назначение статинов.

Нарушения функции почек всегда сопровождаются высоким риском развития ССО. Нарушения функции почек всегда сопровождаются высоким риском развития ССО. Для предупреждения прогрессирования нарушения функции почек необходимо: необходимо достижение целевого уровня АД менее 130/80 мм рт.ст. Для достижения целевого АД часто требуется комбинация нескольких препаратов (в т.ч. Петлевые диуретики). Для уменьшения выраженности протеинурии необходимо применение блокаторов рецепторов ангиотензина 2, ингибиторов АПФ или их комбинации. Кроме антигипертензивной терапии таким пациентам показаны статины и антиагрегантные средства, т.к. у них очень высокий риск развития ССО.

Целевой уровень АД – менее 140/90 мм рт.ст. Целевой уровень АД – менее 140/90 мм рт.ст. У таких пациентов можно использовать все группы антигипертензивных препаратов. Наиболее эффективным является назначение ингибиторов АПФ или блокаторов рецепторов ангиотензина 2 в сочетании с диуретиками.

Пациентам, перенесшим ИМ, раннее назначение бета-блокаторов, ингибиторов АПФ или блокаторов рецепторов ангиотензина 2 уменьшают риск развития повторного ИМ и смерти. Пациентам, перенесшим ИМ, раннее назначение бета-блокаторов, ингибиторов АПФ или блокаторов рецепторов ангиотензина 2 уменьшают риск развития повторного ИМ и смерти. При указании в анамнезе у пациентов с ХСН на АГ в антигипертензивную терапию целесообразно включать тиазидные и петлевые диуретики, бета-блокаторы, ингибиторы АПФ, блокаторы рецепторов ангиотензина 2, блокаторы рецепторов альдостерона. Следует избегать применения блокаторов Са-каналов.

У пациентов с фибрилляцией предсердий необходим строгий контроль антигипертензивной терапии при лечении антикоагулянтами. У пациентов с фибрилляцией предсердий необходим строгий контроль антигипертензивной терапии при лечении антикоагулянтами. Назначение блокаторов рецепторов ангиотензина 2 считается предпочтительным у пациентов с пароксизмами фибрилляции предсердий. При постоянной форме фибрилляции предсердий свое значение сохраняют бета-блокаторы и недигидропиридиновые блокаторы кальциевых каналов (верапамил, дилтиазем), которые снижают частоту желудочкового ритма.

Показания к плановой госпитализации: Показания к плановой госпитализации: - Необходимость в специальных, чаще инвазивных, методах исследования для уточнения диагноза или формы АГ; Трудности в подборе медикаментозной терапии у пациентов с частыми ГК; Рефрактерная АГ. Показания к экстренной госпитализации: ГК, не купирующийся на догоспитальном этапе; ГК с выраженными проявлениями гипертонической энцефалопатии; Осложнения АГ, требующие интенсивной терапии и постоянного врачебного наблюдения: мозговой инсульт, субарахноидальное кровоизлияние, остро возникшее нарушение зрения, отек легких и др.

внезапное повышение систолического и/ или диастолического АД до индивидуально высоких величин, сопровождающееся появлением или усилением расстройств мозгового, коронарного и почечного кровообращения, а также выраженными нарушениями функции вегетативной нервной системы. внезапное повышение систолического и/ или диастолического АД до индивидуально высоких величин, сопровождающееся появлением или усилением расстройств мозгового, коронарного и почечного кровообращения, а также выраженными нарушениями функции вегетативной нервной системы.

Нервно-психические стрессовые ситуации Нервно-психические стрессовые ситуации Интенсивная физическая нагрузка Длительная напряженная работа без отдыха, связанная с большой ответственностью прием большого количества накануне воды и соленой пищи Выраженное изменение метеорологических условий Воздействие «акустического» и «светового» стрессов, приводящих к перенапряжению слухового и зрительного анализаторов Злоупотребление алкоголем Употребление больших количеств кофе Интенсивное курение Внезапная отмена бета-адреноблокаторов Внезапное прекращение лечения клофелином Чрезмерная умственная нагрузка, сопровождающаяся недосыпанием Лечение ГКС, НПВС, трициклическими антидепрессантами, симпатомиметическими аминами

Относительно внезапное начало Относительно внезапное начало Индивидуально высокий уровень АД, причем диастолическое АД как правило преввышает 120-130 мм рт.ст. Наличие признаков нарушения функции ЦНС, энцефалопатии с общемозговой и очаговой симптоматикой и соответствующими жалобами больного Нейровегетативные расстройства Кардиальная дисфункция различной степени выраженности с субъективными и объективными проявлениями Выраженные офтальмологические проявления (субъективные признаки и изменения глазного дна) Впервые возникшее или усугубившееся нарушение функции почек

ГК подразделяются на 2 большие группы: осложненные (угрожающие жизни) и не осложненные (нежизнеугрожающие). ГК подразделяются на 2 большие группы: осложненные (угрожающие жизни) и не осложненные (нежизнеугрожающие). Осложненные кризы характеризуются значительным повышением АД, тяжелым, быстропрогрессирующим поражением органов-мишеней, представляющих угрозу жизни и здоровью пациента. К осложненным гипертоническим кризам относят следующие клинические ситуации:

Быстропрогрессирующая или злокачественная АГ с отеком соска зрительного нерва Быстропрогрессирующая или злокачественная АГ с отеком соска зрительного нерва Цереброваскулярные заболевания: острая гипертензивная энцефалопатия ишемический инсульт с тяжелой гипертензией геморрагический инсульт субарахноидальное кровоизлияние Заболевания сердца: острое расслаивание аневризмы аорты острая левожелудочковая недостаточность острый инфаркт миокарда или угроза его развития нестабильная стенокардия состояние после коронарного шунтирования Заболевания почек: острый гломерулонефрит почечный криз при системных заболеваниях соединительной ткани тяжелая АГ после трансплантации почек

Избыток циркулирующих катехоламинов Избыток циркулирующих катехоламинов криз феохромоцитомовый взаимодействие пищи или лек.препаратов с ингибиторами МАО использование симпатомиметических аминов «рикошетная» АГ после внезапного прекращения лечения гипотензивными средствами Эклампсия Хирургические заболевания: тяжелая АГ у больных, нуждающихся в немедленной хирургической операции послеоперационная АГ послеоперационное кровотечение в области перевязки сосудов тяжелые, обширные ожоги тела сильные носовые кровотечения травмы головы

не сопровождаются острым поражением органов мишеней и не требуют немедленного начала интенсивной гипотензивной терапии, т.к. АД снижают медленно, в течении суток. не сопровождаются острым поражением органов мишеней и не требуют немедленного начала интенсивной гипотензивной терапии, т.к. АД снижают медленно, в течении суток.

1. Купирование повышения АД: определить степень срочности начала лечения, выбрать препарат и путь его введения, установить необходимую скорость снижения АД, определить уровень допустимого снижения АД. 1. Купирование повышения АД: определить степень срочности начала лечения, выбрать препарат и путь его введения, установить необходимую скорость снижения АД, определить уровень допустимого снижения АД. 2. Обеспечение адекватного контроля за состоянием пациента в период снижения АД: необходима своевременная диагностика возникновения осложнений или избыточного снижения АД. 3. Закрепление достигнутого эффекта: назначить тот же препарат, с помощью которого снижалось АД, при невозможности – другие антигипертензивные препараты с учетом механизма и срока действия выбранных препаратов. 4. Лечение осложнений и сопутствующих заболеваний.

Неосложненный ГК Неосложненный ГК Лечение неосложненного ГК можно проводить в амбулаторных условиях. При неосложненном ГК скорость снижения АД не должна превышать 25% за первые 2 часа, с последующим достижением в течение 24-48 часов до целевого уровня. Следует применять препараты с быстрым началом действия, коротким периодом полувыведения.


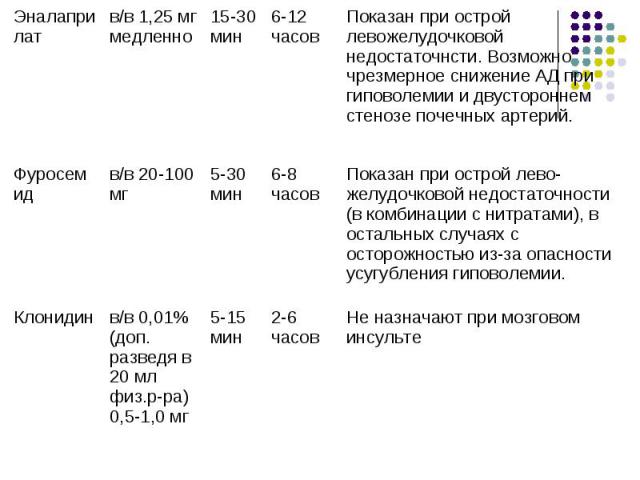
Осложненный ГК Осложненный ГК Сопровождается жизнеугрожающими состояниями и требует снижения АД, начиная с первых минут, при помощи парентерально вводимых препаратов. Лечение пациентов проводиться в отделении неотложной кардиологии или палате интенсивной терапии кардиологического или терапевтического отделения. АД следует снижать постепенно, во избежание ухудшения кровоснабжения головного мозга, сердца и почек, как правило не более чем на 25% за первые 1-2 часа.

Наиболее быстрое снижение АД необходимо при расслаивающей аневризме аорты (на 25% от исходного за 10-15мин, оптимальное время достижения целевого САД 100-110мм рт.ст. – 20мин), а также при острой левожелудочковой недостаточности. Наиболее быстрое снижение АД необходимо при расслаивающей аневризме аорты (на 25% от исходного за 10-15мин, оптимальное время достижения целевого САД 100-110мм рт.ст. – 20мин), а также при острой левожелудочковой недостаточности. Пациенты с цереброваскулярными осложнениями требуют особого подхода, т.к. избыточное и/или быстрое снижение АД способствует нарастанию ишемии головного мозга. В остром периоде инсульта вопрос о необходимости снижения АД и его оптимальной величине решается совместно с неврологом индивидуально для каждого пациента.