Презентация на тему: Внебольничная пневмония

Внебольничная пневмония Семинар Доц. кафедры семейной медицины СЗГМУ Похазникова М.А

Эпидемиология: данные зарубежных исследований У лиц молодого и среднего возраста: - заболеваемость 1-11,6% - летальность 1- 3 % (без сопутствующих заболеваний) В старших возрастных группах (65 лет и более: - заболеваемость 25 - 44% - летальность 15 - 30% (с сопутствующими заболеваниями)

В РФ – 3-4 промилле (на 1000 населения)

Эпидемиология ВП в РФ В РФ ежегодно внебольничной пневмонией - заболевают 1,5 млн. человек - умирают 40 - 45 тысяч человек (20 – 25 случаев на 100 тыс. населения) Пневмония занимает первое место среди причин летальности от инфекционных болезней

Клинические рекомендации ВНЕБОЛЬНИЧНАЯ ПНЕВМОНИЯ У ВЗРОСЛЫХ: ПРАКТИЧЕСКИЕ РЕКОМЕНДАЦИИ ПО ДИАГНОСТИКЕ, ЛЕЧЕНИЮ И ПРОФИЛАКТИКЕ 2003, 2006, 2010 годы Причины создания рекомендаций: Стандартизация медицинской помощи Снижение врачебных ошибок Оптимизация клинических исходов Снижение затрат на лечение

Причины пересмотра рекомендаций Распространение устойчивости среди возбудителей Развитие новых диагностических тестов Оценка прогноза и степени тяжести заболевания Появление новых подходов к АМТ

Следование клиническим рекомендациям Конкордантная АМТ у госпитализированных пациентов (особенно у пациентов со степенью тяжести 3-4 по шкале PORT): Снижает длительность госпитализации Уменьшает число летальных исходов Затраты на лечение 1 пациента в стационаре(США) Конкордантная АМТ -3009 $ Дискордантная АМТ - 4992$

Внебольничная пневмония ВП – острое заболевание, возникшее во внебольничных условиях (вне стационара или позднее 4 недель после выписки из него, или диагностированное в первые 48 ч от момента госпитализации, или развившиеся у пациента, не находившегося в домах сестринского ухода/отделениях длительного медицинского наблюдения ≥ 14 суток), сопровождающееся симптомами инфекции нижних отделов дыхательных путей (лихорадка, кашель, выделение мокроты, возможно гнойной, боль в грудной клетке, одышка) и рентгенологическими признаками «свежих» очагово-инфильтративных изменений в легких при отсутствии очевидной диагностической альтернативы

Классификация ВП Типичная (бактериальная, вирусная, грибковая, микоплазменная, паразитарная) Развившаяся у пациентов с выраженными нарушениями иммунитета (синдром приобретенного иммунодефицита/СПИД, прочие заболевания/патологические состояния) Аспирационная пневмония/абсцесс легкого

Этиология ВП S. Pneumoniae – 30-50% H. influenzae, S. aureus, Enterobacteriaceae, K. pneumoniae – 3 - 5% M. pneumoniae, C. pneumoniae, L. pneumophila – 8 - 30% P. aeruginosa – очень редко Микст - инфекция Роль респираторных вирусов – факторы риска ВП
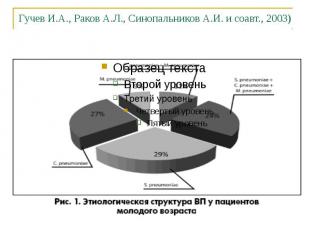
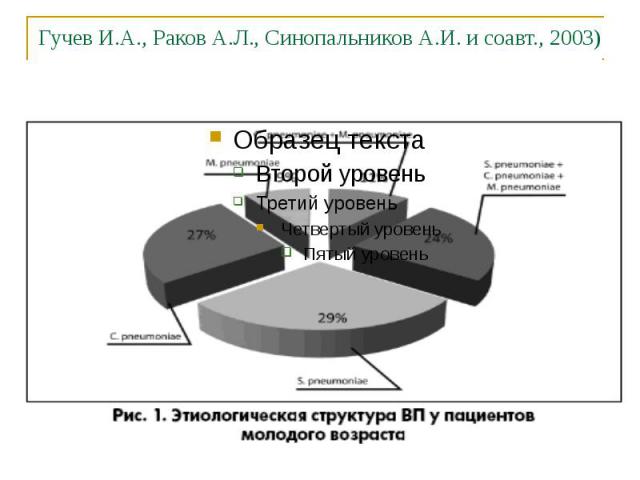
Гучев И.А., Раков А.Л., Синопальников А.И. и соавт., 2003)
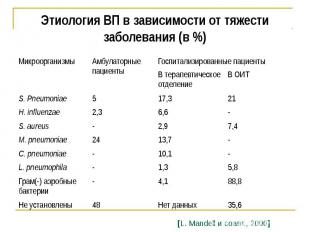
Этиология ВП в зависимости от тяжести заболевания (в %)

Летальность при ВП

Группы пациентов с внебольничной пневмонией, которые могут лечиться в амбулаторных условиях

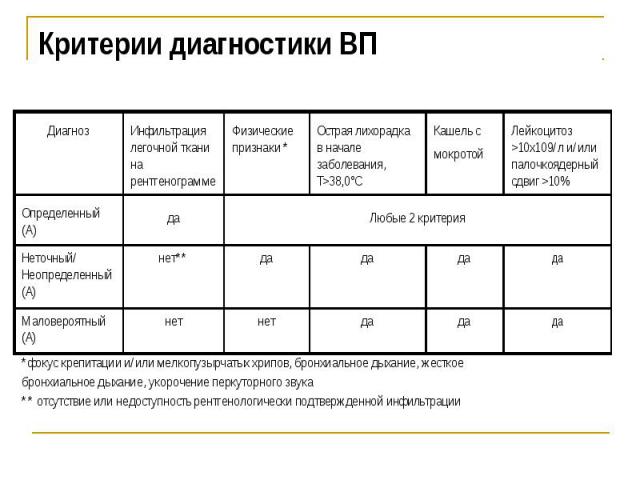
Шаг 1. Диагностика ВП Для диагностики пневмонии используйте критерии Стремитесь к критериям определенного диагноза пневмонии, подтверждая диагноз рентгенологическими методами
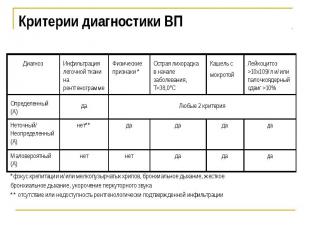
Критерии диагностики ВП

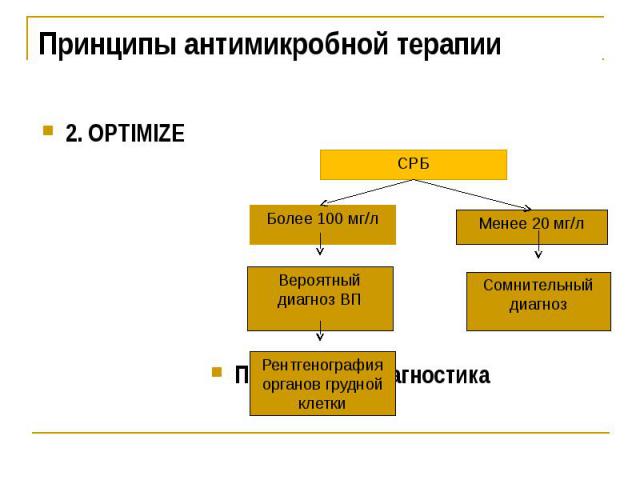
Как отличить пневмонию и другие респираторные инфекции? У пациента должна подозреваться пневмония, если присутствует один из следующих признаков или симптомов: новые физикальные симптомы, одышка, тахипноэ, частота пульса > 100, лихорадка > 4 дней. У больных с подозрением на пневмонию необходимо определить уровень С-реактивного белка (СРБ). Уровень СРБ <20 мг / л с симптомами в течение > 24 ч - пневмония маловероятна, уровень> 100 мг / л - вероятна Если сохраняются сомнения после СРБ теста, необходимо сделать рентген грудной клетки для подтверждения или опровержения диагноза С другой стороны, есть исследования свидетельствующие, что изолированное определение СРБ не очень полезно в первичном звене, но когда врач находится в сомнении о наличии пневмонии, CRP может быть полезным, чтобы исключить заболевание (Falk и соавт.)

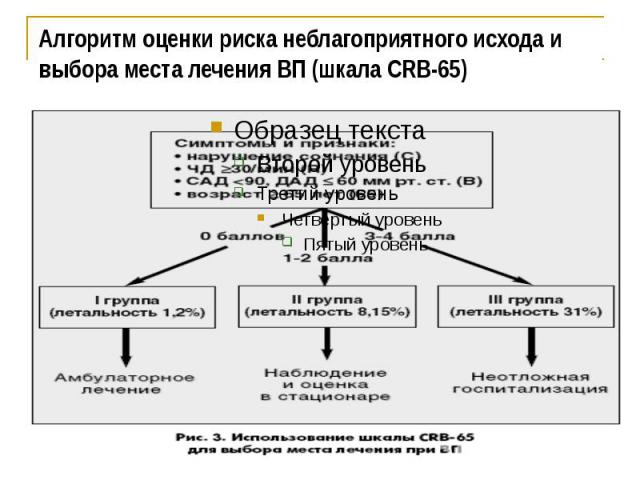
Шаг 2 2. Определите степень тяжести пневмонии и выберите место лечения пациента (амбулаторно или в стационаре)
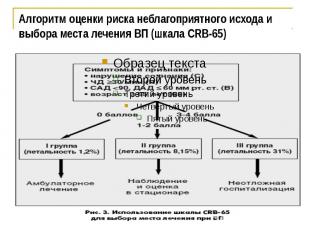
Алгоритм оценки риска неблагоприятного исхода и выбора места лечения ВП (шкала CRB-65)

Показания для госпитализации тяжелой ВП (при наличии как минимум одного из следующих признаков) Объективные данные: ЧД > 30 в мин. САД ≤ 90 мм рт. ст., ДАД≤ 60 мм рт. ст. ЧСС ≥ 125/мин температура тела <35,5° С или ≥40,0°С нарушение сознания Лабораторные и рентгенологические данные: лейкоцитоз > 20,0х109/л или < 4,0 х109/л SаО2 <92% (пульсоксиметрия) гемоглобин <90 г/л, гематокрит <30%, многодолевое поражение наличие полости распада, плевральный выпот быстрое прогрессирование размеров инфильтрата более чем на 50% за 2 сут. внелегочные очаги инфекции сепсис

Стационарное лечение предпочтительно в случаях: возраст старше 60 лет наличие сопутствующих заболеваний (ХОБЛ, БЭ, СД, ХСН, ХПН, алкоголизм, наркомания, дефицит массы тела, онкология, цереброваскулярные заболевания) беременность неэффективность стартовой антибактериальной терапии желание пациента и/или членов его семьи невозможность адекватного ухода в домашних условиях

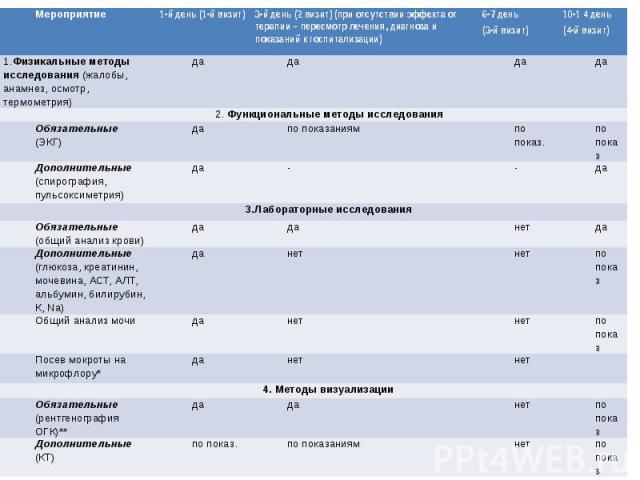
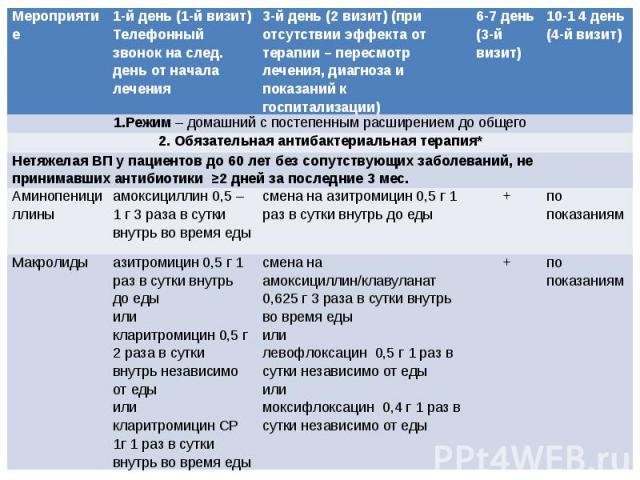
Шаг 3 3. В случае амбулаторного ведения пациентов с ВП нетяжелого течения ориентируйтесь на следующий объем обязательного и дополнительного обследования и план визитов
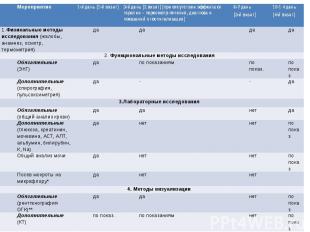

*Никакие диагностические тесты не должны задерживать начало антибактериальной терапии (В) **Отсутствие рентгенологического подтверждения диагноза не должно служить основанием для отказа от антибактериальной терапии (АБТ) (В)

Шаг 4 4 . Выберите вариант стартовой АБТ в течение 8 ч с момента установления диагноза При отсутствии эффекта от лечения – оцените состояние пациента, пересмотрите лечение. Продолжительность АБТ 7-10 дней (С)

Неадекватная АМТ внебольничной пневмонии Возбудитель «не прикрыт» Неадекватный режим дозирования Задержка с началом АМТ (более 8 часов) Устойчивость возбудителей АМП

Основные факторы выбора адекватной антибиотикотерапии ВП Антимикробная активность в отношении большинства возбудителей ВП Структура антибиотикорезистентности Эпидемиологческие характеристики Профиль безопасности (НЯ, лекарственные взаимодействия) Параметры фармакокинетики/фармакодинамики Стоимость

Азбука антимикробной терапии А – адекватная терапия Б – бактериальная эрадикация В – выздоровление пациента

Принципы антимикробной терапии 1. TREAT
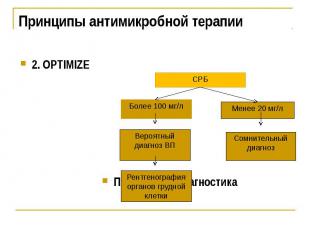
Принципы антимикробной терапии 2. OPTIMIZE

Принципы антимикробной терапии 3. MAXIMIZE

Принципы антимикробной терапии 4. RECOGNIZE

Принципы антимикробной терапии 5. UTILIZE

Принципы антимикробной терапии 6. INTEGRAZE

Основные классы антибактериальных препаратов при лечении ВП Эффективность и безопасность АМТ у амбулаторных пациентов с нетяжелой ВП сопоставима у всех 3 классов Беталактамы Макролиды Респираторные фторхинолоны
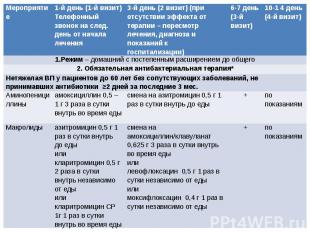


Дополнительная лекарственная терапия Нестероидные противовоспалительные препараты, бронхолитики по показаниям Физиотерапевтические методы лечения, направленные на улучшение мукоцилиарного клиренса (В) – на 3 визите

Критерии достаточности антибактериальной терапии (С) температура <37,5 °С отсутствие интоксикации ЧД<20 в мин отсутствие гнойной мокроты отсутствие отрицательной рентгенологической динамики количество нейтрофилов <80%, юных<6%

Продолжительность антибактериальной терапии Не являются абсолютным основанием для продолжения антибактериальной терапии или смены антибиотика следующие признаки (Д): Субфебрилитет Остаточные изменения на рентгенограмме Сухой кашель Сухие хрипы при аускультации Увеличение СОЭ

Рекомендации по использованию пневмококковой вакцины (1997) Лица старше 65 лет без иммунодефицита (А) Лица от 2 до 65 лет с хроническими заболеваниями сердечно-сосудистой системы (застойная СН) (А), легких (ХОБЛ) (В), печени (цирроз) (В), сахарным диабетом (А), алкоголизмом (В), ликвореей (В), с асплений (А)

Профилактика Целевые группы для вакцинации против гриппа Лица старше 50 лет Лица, проживающие в домах длительного ухода Взрослые и дети с хроническими бронхолегочными и сердечно-сосудистыми заболеваниями Взрослые и дети с сахарным диабетом, заболеваниями почек, гемоглобинопатиями, имунодефицитными состояниями Женщины во 2-3 триместрах беременности

Профилактика Целевые группы для вакцинации против гриппа Врачи, медсестры и персонал больниц и амбулаторных учреждений Сотрудники отделений сестринского ухода Члены семей лиц, входящих в группы риска Медицинские работники, ухаживающие на дому за лицами, входящими в группы риска

Клинический случай 1 Больная К, 57 лет, пенсионерка. Из анамнеза известно, что имеет хронические заболевания желудочно-кишечного тракта: ГЭРБ, ЯБ двенадцатиперстной кишки, хронический панкреатит. Заболела внезапно, появилась ломота в суставах, озноб, повышение температуры тела до 39,9 С. Врач был вызван на вторые сутки. При осмотре патологических изменений не выявил. Был назначен цифран, который больная принимала 4 дня. Состояние ухудшалось, температура оставалась повышенной до 39 С. Предъявляла жалобы на боли справа в грудной клетке, кашель с небольшим количеством мокроты. В последующем цифран был заменен врачом на сумамед, который пациентка принимала еще 3 дня. После этого была выполнена ФЛГ и с диагнозом внебольничная верхнедолевая правосторонняя пневмония больная (через 8 дней от начала заболевания) была госпитализирована в больницу.

Какие тактические ошибки были допущены врачом на амбулаторном этапе?

Тактические ошибки 1. Первоначальная оценка эффективности терапии была проведена через 4 дня после начала лечения, что возможно в случае клинического улучшения. В данном случае у пациентки не только сохранялась лихорадка, интоксикация, но и прогрессировала респираторная симптоматика (боли справа в грудной клетке, кашель с мокротой) 2. Пациентка была не осведомлена о более раннем вызове врача в случае ухудшения состояния 3. Задержка с назначением рентгенографического исследования легких и клинического анализа крови (отсутствие контакта с больной (личного или телефонного) в течение 4-х дней прогрессирования заболевания)

Ошибки антибактериальной терапии 1. Назначение антибактериального препарата при клинической картине ОРВИ на вторые сутки заболевания 2. Нерациональный выбор в качестве стартового антибактериального препарата ципрофлоксацина (цифран)

Лечение

Профилактика

Клинический случай 2 Больная К, 20 лет заболела остро – повысилась температура до 38 С, появился сухой кашель. На следующий день обратилась к врачу, была выполнена ФЛГ и установлен диагноз пневмонии. С пятого дня болезни стала принимать амоксиклав, на фоне которого уменьшился кашель, нормализовалась температура. Препарат принимала в течение 11 дней. Через 10 дней после первого исследования на фоне клинического улучшения была выполнена контрольная рентгенограмма, на которой выявлен ателектаз в левом легком. По данным компьютерной томографии – в верхней и средней долях правого легкого и нижних отделах левого легкого обнаружена инфильтрация. Пациентку направили на консультацию в противотуберкулезный диспансер, откуда она была госпитализирована с предварительным диагнозом – инфильтративный туберкулез верхней доли правого легкого? Внебольничная пневмония верхней доли правого легкого? в городскую туберкулезную больницу.

Тактические ошибки 1. Ранее назначение рентгенологического исследования 2. Госпитализация в туберкулезный стационар

Ошибки антибактериальной терапии 1. Задержка с началом антибактериальной терапии (на 5 сутки от начала заболевания) 2. У молодой пациентки без сопутствующих заболеваний, не принимающей последние 3 мес. антибиотиков рационально назначить амоксициллин или макролид

Лечение и профилактика

Список литературы 1. Пульмонология: национальное руководство / Под ред. А.Г. Чучалина. - М.: ГЭОТАР-Медиа, 2009. - 960 с. - (Серия "Национальные руководства"). 2. Планы ведения больных. / Под ред. О.Ю. Атькова, Е.И. Полубенцевой. – М. : ГЭОТАР-Медиа, 2011. – 544 с.