Презентация на тему: ПНЕВМОНИЯ

Заболевания органов дыхания. Острая пневмония.

План изложения материала Острая пневмония: определение, причины и факторы риска развития заболевания. Уровень заболеваемости. Профилактика пневмоний. Основные клинические симптомы, осложнения, принципы лечения и организации сестринского процесса при уходе за пациентами. Особенности пневмонии у новорождённых детей. Принципы организации сестринского процесса при острой пневмонии.

Цель занятия Формирование теоретических знаний причин, предрасполагающих факторов, основных клинических проявлений изучаемого заболевания, принципов лечения и организации сестринского процесса при уходе за пациентами.

После изучения темы Вы будете: Представлять и понимать: Механизмы развития патологического процесса при пневмонии. Роль медицинской сестры в профилактике заболевания. Роль медицинской сестры в диагностике заболевания, в подготовке ребёнка к лабораторно-инструментальным методам исследования. Роль медицинской сестры в оказании неотложной помощи при пневмонии . Роль медицинской сестры в организации сестринского процесса при уходе за пациентами.

Вы узнаете : Вы узнаете : Основные причины и факторы риска развития заболевания. Принципы профилактики заболевания. Ранние признаки и клинические проявления острой пневмонии у детей разного возраста, проблемы пациентов, осложнения, основные методы диагностики. Принципы лечения и организация сестринского процесса при уходе за пациентами.

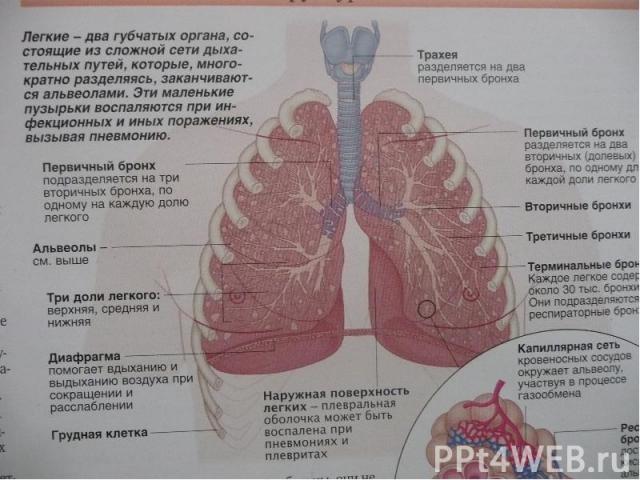
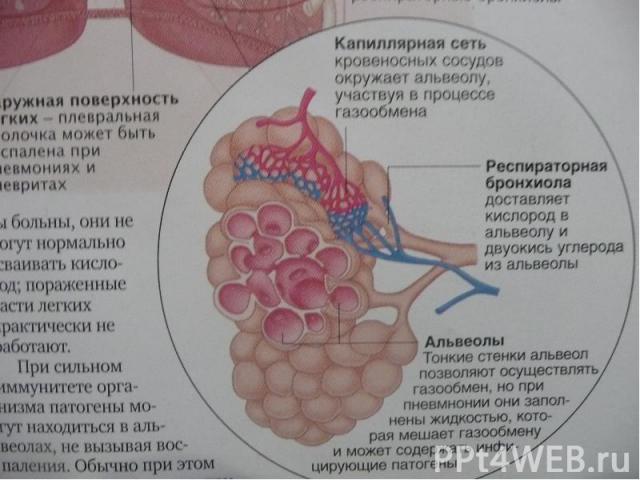
Острая пневмония – Острая пневмония – острое воспаление респираторных альвеол, участвующих в газообмене.
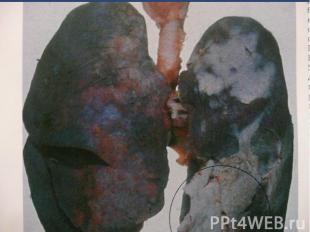

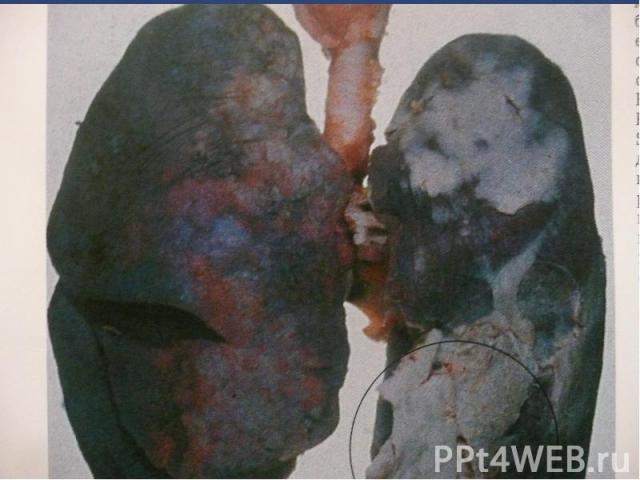
Крупозная пневмония
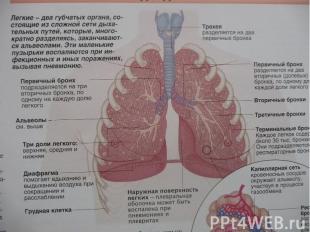
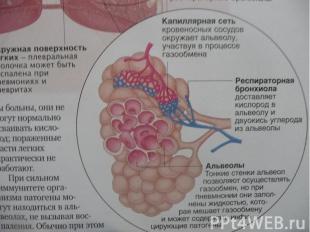

Этиология

Факторы риска развития заболевания: Факторы риска развития заболевания: недоношенность, незрелость; аспирационный синдром; АФО строения органов дыхания у детей раннего возраста; гиповитаминозы; фоновые заболевания (рахит, гипотрофия, анемия, диатезы);-

врождённые пороки развития дыхательной и сердечно-сосудистой системы; врождённые пороки развития дыхательной и сердечно-сосудистой системы; хронические очаги инфекции; наследственные и приобретённые иммунодефициты; неблагоприятные факторы окружающей среды (физические, экологические, химические); переохлаждение.

Пути распространения инфекции бронхогенный; гематогенный; лимфогенный.

Профилактика ЗОЖ; предупреждение острых респираторных инфекций; профилактик развития фоновых состояний у детей раннего возраста; своевременное и адекватное лечение заболеваний верхних дыхательных путей; регулярная санация очагов хронической инфекции; проведение курсов общеукрепляющей терапии, закаливающих процедур…

Клиническая картина Классификация острых пневмоний: очаговая пневмония; сегментарная пневмония; долевая (крупозная) пневмония; интерстициальная пневмония

Симптомы интоксикации: Симптомы интоксикации: стойкая фебрильная лихорадка; беспокойство, возбуждение или вялость, сонливость; снижение аппетита, срыгивание; нарушение сна; головная боль.

Симптомы дыхательной недостаточности: Симптомы дыхательной недостаточности: Одышка (тахипноэ или диспноэ); цианоз (акроцианоз, периоральный или общий); участие вспомогательной мускулатуры в акте дыхания; стонущее дыхание на выдохе.

Симптом кашля: кашель в начале заболевания непродуктивный ( сухой, навязчивый, непрерывный, может быть болезненный), затем – продуктивный , с мокротой ( при бронхопневмонии) Симптом кашля: кашель в начале заболевания непродуктивный ( сухой, навязчивый, непрерывный, может быть болезненный), затем – продуктивный , с мокротой ( при бронхопневмонии)

Локальные изменения в лёгких: Локальные изменения в лёгких: укорочение лёгочного звука при перкуссии на стороне поражения; ослабленное дыхание при аускультации над очагом поражения; влажные хрипы при аускультации; шум трения плевры (при крупозной пневмонии).

Изменения со стороны других систем органов: Изменения со стороны других систем органов: сердечно-сосудистая система: тахикардия, глухость тонов, функциональный шум; ЦНС: явления менингизма (рвота, не связанная с приёмом пищи, ригидность затылочных мышц, судороги); абдоминальный синдром: боли и вздутие живота, диспепсические расстройства; изменения в периферической крови: лейкоцитоз, нейтрофилёз, ускорение СОЭ.

Особенности клиники пневмонии у новорождённых и недоношенных детей: ведущими являются симптомы интоксикации и угнетения ЦНС (адинамия, мышечная гипотония, снижение физиологических рефлексов); отсутствуют или слабо выражены температурная реакция и кашель; могут быть «хрюкающие» звуки при дыхании (аналог кашля);-

пенистая слизь около рта, раздувание крыльев носа, приступы апноэ (признаки дыхательной недостаточности); пенистая слизь около рта, раздувание крыльев носа, приступы апноэ (признаки дыхательной недостаточности); физикальные данные скудные, отсутствуют или запаздывают изменения в периферической крови; из-за поздней диагностики и несвоевременного начала лечения пневмонии часто принимают затяжное течение.

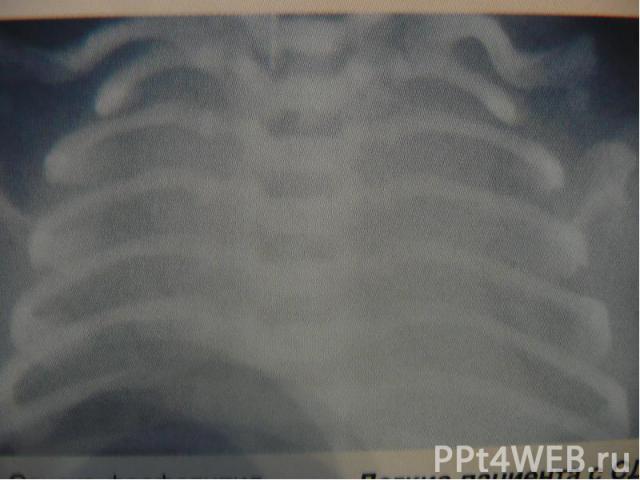
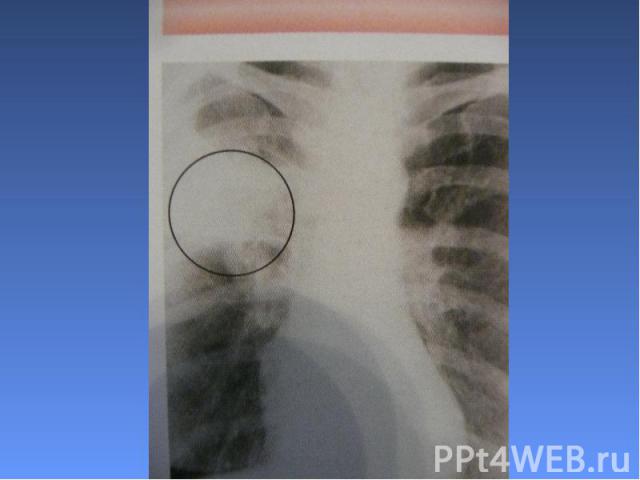
Методы диагностики: клинический анализ крови; исследование крови на стерильность; бактериологическое исследование мокроты; рентгенограмма органов грудной клетки в 2-х проекциях.

Рентгенологические изменения: очаги инфильтрации лёгочной ткани. Рентгенологические изменения: очаги инфильтрации лёгочной ткани.
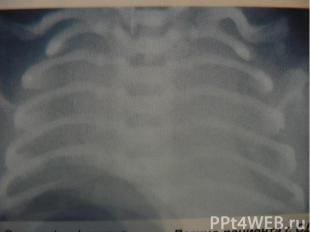
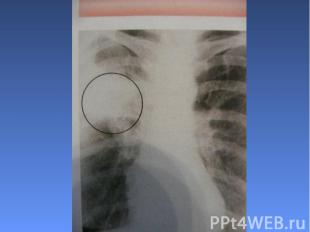
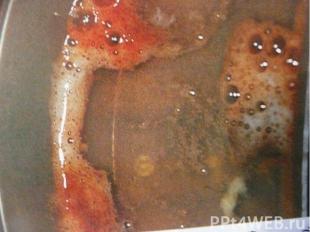
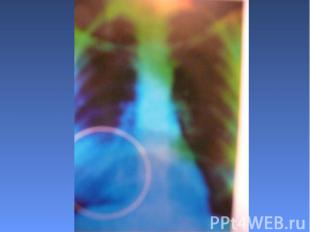

Осложнения: затяжное течение пневмонии; появление симптомов поражения сердечно-сосудистой системы, ЦНС; развитие пневмосклероза, бронхоэктазов (особенно при интерстициальной пневмонии).

Основные принципы лечения острой пневмонии: Госпитализации подлежат дети с тяжёлым течением заболевания, новорождённые, с угрозой развития осложнений и при отсутствии эффекта от проводимой терапии в течение 24-36 часов. Создание лечебно-охранительного режима: постельный на весь период лихорадки, приподнят головной конец, дренирующее положение.-

3. Детей грудного возраста чаще брать на руки, туго не пеленать, чаще поворачивать с боку на бок. 3. Детей грудного возраста чаще брать на руки, туго не пеленать, чаще поворачивать с боку на бок. 4. Питание ребёнка - полноценное, витаминизированное, за исключением периода интоксикации В первые дни болезни питание витаминизированное, пища полужидкая, термически и механически щадящая, эстетически оформленная ,при тяжёлом течении пневмонии у детей раннего возраста – зондовое или перентеральное питание.-

5. Дополнительное введение жидкости: морсы клюквенный или брусничный, компоты, чай с лимоном и т.д..- 5. Дополнительное введение жидкости: морсы клюквенный или брусничный, компоты, чай с лимоном и т.д..-

6. Медикаментозная терапия: 6. Медикаментозная терапия: антибиотики широкого спектра действия: ампициллин, оксациллин, ампиокс, в тяжёлых случаях – цефалоспорины, аминогликозиды, при подозрении на микоплазменную пневмонию – амиксициллин, пенициллин G; противокашлевые средства (при сухом кашле): либексин, тусупрекс, тусин, паксиладин;-

муколитики: флюимуцил, мукалите, мукосол, мукодин и т.д. муколитики: флюимуцил, мукалите, мукосол, мукодин и т.д. бронхолитики:эуфиллин,бронхолитин симптоматические средства: жаропонижающие, сердечные, витамины, биопрепараты и т.д. дезинтоксикационная терапия; стимулирующие препараты: амиксин, ликопид, дибазол, нуклеинат натрия и т.д.-

7. Оксигенотерапия (по показаниям). 7. Оксигенотерапия (по показаниям). 8. Вибрационный массаж в дренажном положении, лечебный массаж. 9. Отвлекающая терапия: горчичники, горчичные обёртывания, согревающие компрессы. 10. Фитотерапия: отвары из корня алтея, солодки, термопсиса, багульника, мать-и-мачехи, девясила, чабреца, плодов аниса.-

11. Физиотерапия: УВЧ, СВЧ, электрофорез с никотиновой кислотой, кальцием, алоэ. 11. Физиотерапия: УВЧ, СВЧ, электрофорез с никотиновой кислотой, кальцием, алоэ. 12. ЛФК, дыхательная гимнастика.

Сестринский процесс при острой пневмонии Возможные проблемы пациента: нарушение дыхания из-за гипоксии, воспалительного процесса в лёгком…; нарушение питания из-за снижения аппетита, отсутствия сосательного и глотательного рефлексов и т.д…; жар, жажда или озноб из-за лихорадки ; состояние дискомфорта из-за боли в грудной клетке; нарушение сна из-за кашля …….; риск развития осложнений; дефицит самоухода;

дефицит знаний о заболевании, правил пользования плевательницей….; беспокойство ребёнка из-за снижения успеваемости; нарушение познавательной деятельности и игровой активности; тяжёлая реакция на госпитализацию; необходимость соблюдать постельный режим; страх перед манипуляциями…….

Возможные проблемы родителей: Возможные проблемы родителей: чувство тревоги, страх за исход заболевания; дефицит знаний о заболевании и особенностях ухода; неадекватная оценка состояния ребёнка…

Сестринские вмешательства Восполнить дефицит знаний родителей о причинах развития заболевания, клинических проявлениях, особенностях его течения, профилактике и методах лечения, возможных осложнениях. При тяжёлом течении пневмонии, при развитии осложнений убедить родителей в необходимости госпитализации ребёнка для оказания квалифицированной медицинской помощи и проведения эффективного комплексного лечения, для обеспечения благополучного исхода заболевания. Оказать помощь при госпитализации ребёнка.

3. Создать для ребёнка обстановку психологического комфорта, взаимного доверия, избегать громких звуков, яркого света, вовлечь родителей в процесс лечения и ухода за ребёнком. 3. Создать для ребёнка обстановку психологического комфорта, взаимного доверия, избегать громких звуков, яркого света, вовлечь родителей в процесс лечения и ухода за ребёнком. 4. Создать оптимальный микроклимат в помещении: -проветривать и увлажнять воздух в любое время года до 5-6 раз в сутки, - поддерживать температуру воздуха в пределах 18-20С, для новорождённых – 23-24С.

5. На период лихорадки обеспечить ребёнку : 5. На период лихорадки обеспечить ребёнку : постельный режим, возвышенное положение в постели, менять положение в постели: поворачивать с одного бока на другой для предупреждения застойных явлений в лёгких, грудного ребёнка чаще брать на руки. По мере улучшения состояния режим постепенно --расширяется, но должен оставаться щадящим, с пролонгированным сном, -рекомендуется проводить дозированные прогулки на свежем воздухе с 10-15 минут.

6. Постоянно осуществлять мониторинг жизненно важных функций и документирование сестринского процесса: 6. Постоянно осуществлять мониторинг жизненно важных функций и документирование сестринского процесса: общее состояние, цвет кожных покровов, наличие и характер кашля, мокроты, характер дыхания, наличие срыгивания, рвоты, термометрия 2-4 раза в сутки, ЧСС, ЧДД, АД, учёт объёма и состава получаемой жидкости и суточный диурез и т.п.

8. Своевременно осуществлять медикаментозную терапию, оценивать её эффективность, сообщать врачу о побочных действиях препаратов. 8. Своевременно осуществлять медикаментозную терапию, оценивать её эффективность, сообщать врачу о побочных действиях препаратов. 9. Проводить оксигенотерапию увлажнённым тёплым кислородом по показаниям. 10. Обеспечить ребёнка полноценным питанием в соответствии с его возрастными потребностями, за исключением периода интоксикации, когда аппетит резко снижен и угнетена ферментативная функция пищеварительных желёз.

11. Перед началом каждого кормления проводить санацию дыхательных путей (отсасывая слизь, закапывать физиологический раствор). 11. Перед началом каждого кормления проводить санацию дыхательных путей (отсасывая слизь, закапывать физиологический раствор). 12. Обеспечить адекватный питьевой режим, при тяжёлом течении пневмонии проводить оральную регидратацию или дизинтоксикационную терапию парентерально. 13. Помочь родителям правильно оценивать состояние ребёнка, поддерживать их на всех стадиях заболевания, дать возможность выражать свои сомнения и тревоги.

14. Обучить родителей эффективным методам разжижения мокроты (приём тёплого молока пополам с Боржоми, настои и отвары отхаркивающих трав, соляно-щелочные ингаляции). 14. Обучить родителей эффективным методам разжижения мокроты (приём тёплого молока пополам с Боржоми, настои и отвары отхаркивающих трав, соляно-щелочные ингаляции). 15. Научить родителей приёмам постурального дренажа, вибрационного массажа и дренажным упражнениям для улучшения отхождения мокроты и восстановления функции дыхательной системы.

16. Посоветовать родителям в периоде реконвалесценции осуществлять профилактику воспалительных заболеваний дыхательных путей: избегать контакта с больными детьми и взрослыми, рациональное питание с достаточным введением фруктов, овощей, соков, ограничить посещение общественных мест, продолжить занятия ЛФК, проводить общеукрепляющие и закаливающие мероприятия, своевременно санировать хронические очаги инфекции. 16. Посоветовать родителям в периоде реконвалесценции осуществлять профилактику воспалительных заболеваний дыхательных путей: избегать контакта с больными детьми и взрослыми, рациональное питание с достаточным введением фруктов, овощей, соков, ограничить посещение общественных мест, продолжить занятия ЛФК, проводить общеукрепляющие и закаливающие мероприятия, своевременно санировать хронические очаги инфекции. 17. Убедить родителей в необходимости диспансерного наблюдения за ребёнком врачом-педиатром, по показаниям – пульмонологом и отоларингологом.

Источники информации: Источники информации: Учебник Ежова Н.В., стр 254-273. Учебник Святкина К.А., стр 139-153. Учебное пособие Севостьянова Н.Г., стр 365-397 Учебное пособие Тульчинская В.Д., стр 79-92.

Спасибо за внимание! Спасибо за внимание!