Презентация на тему: лихорадка эбола

Якутский медицинский колледж ВИРУСНЫЕ ГЕПАТИТЫ Выполнили студентка гр. СД-27 : Никифорова Вера Тимофеевна .

Актуальность Цель Задачи

Вирусные гепатиты – это группа заболеваний, вызываемая гепатотропными вирусами, характеризующаяся преимущественным поражением печени с развитием общетоксического синдрома, гепатоспленомегалией, нарушением функции и появлением желтухи.
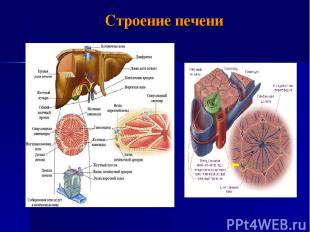
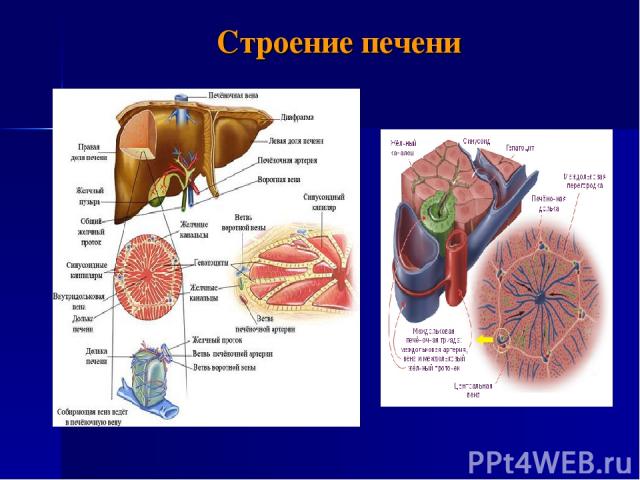
Строение печени

Хронические вирусные гепатиты (парентеральные гепатиты) Хронический вирусный гепатит (ХВГ) – это хроническое воспаление печени, вызываемое гепатотропными вирусами, продолжающееся без тенденции к улучшению не менее 6 месяцев. Подавляющее большинство случаев ХВГ обусловлено вирусами гепатитов B, C и D. Роль других гепатотропных вирусов (F, G, TTV, SEN и пр.) сомнительна.

Вирусный гепатит В Гепатит В – одна из наиболее распространенных инфекций. В мире насчитывают приблизительно 300-500 млн. больных хроническим гепатитом В (ХГВ). К регионам с высокой распространенностью (10-20 %) относят Южную Азию, Китай, Индонезию, страны тропической Африки, острова Тихого океана, Аляску.

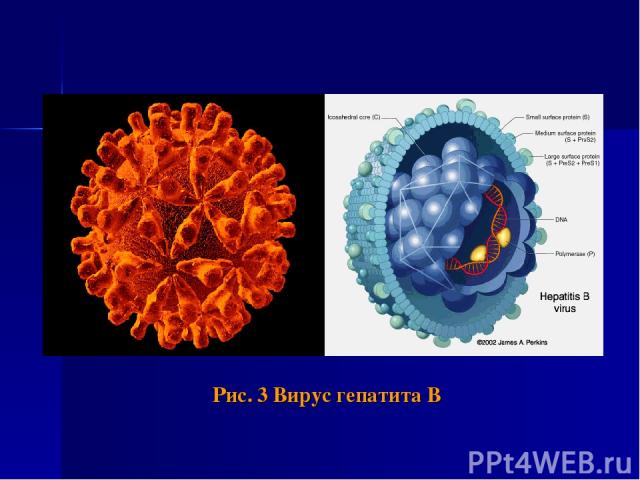
Этиология Возбудитель HBV-инфекции – ДНК-вирус из семейства Hepadnaviridae. Геном HBV представлен неполной двухнитевой кольцевой молекулой ДНК. Выделяют 9 генотипов вируса (от A до H). Вирус устойчив во внешней среде.
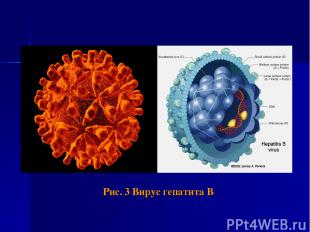
Рис. 3 Вирус гепатита В

Эпидемиология Основной путь передачи – парентеральный (инъекционный, гемотрансфузионный), а так же через поврежденные слизистые оболочки и кожные покровы. Для гепатита В характерна высокая контагиозность - заражение возможно при попадании на повреждённую кожу или слизистые оболочки ничтожно малого количества инфицированного материала (0,0001 мл крови).

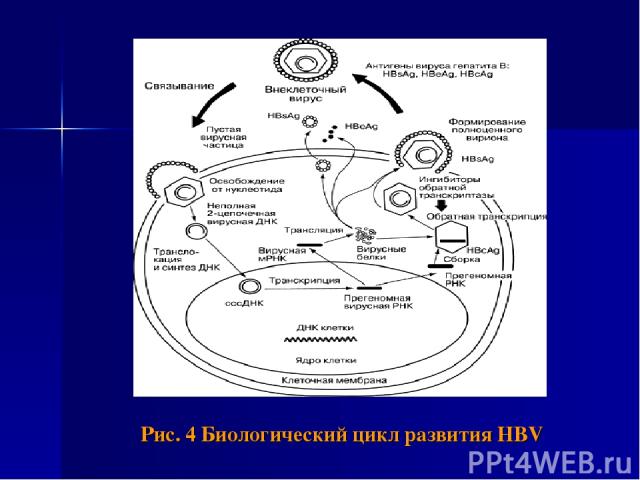
Патогенез В патогенезе хронического вирусного гепатита В имеет значение биологический цикл развития HBV (его персистирование, репликация и интеграция в ДНК гепатоцита) и иммунный ответ макроорганизма. (Рис. 6) Вирус гепатита В не оказывает цитопатогенного действия на гепатоциты, их повреждение связано с иммунопатологическими реакциями, возникающими на вирусные антигены и аутоантигены. При заражении HBV в гепатоцитах происходит репликация ДНК HBV, синтез HBsAg, HBeAg, HBcorAg. Репликация вируса возможна и вне печени. HBsAg и HBcorAg выявлены в макрофагах, клетках половых, слюнных желез, щитовидной железы, поджелудочной железы, костном мозге. Прогрессирование хронического гепатита связано с репликацией вируса, поддерживающей иммуновоспалительный процесс.

Основными мишенями иммунной агрессии являются HBcorAg, HBeAg, a также печеночные аутоантигены. Ведущее значение имеет Т-клеточный и антителозависимый клеточный цитолиз. В фазу репликации происходит усиление иммунного ответа на циркулирующие и тканевые антигены HBV, что приводит к массивному повреждению паренхимы печени. При переходе вируса в фазу интеграции активность воспалительного процесса в паренхиме печени уменьшается, а в ряде случаев формируется «вирусоносительство», когда в ткани печени не обнаруживается клеточная воспалительная инфильтрация и некрозы.
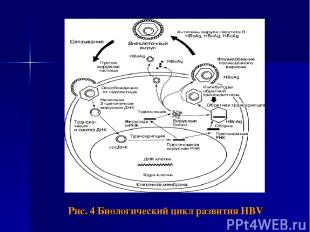
Рис. 4 Биологический цикл развития HBV

Клиника острого вирусного гепатита В (ОВГВ) Продолжительность инкубационного периода – от 30 до 180 дней (чаще 2-3 мес). Преджелтушный период: продолжается 3-15 сут и характеризуется симптомами интоксикации (лихорадка, общая слабость, вялость, апатия, раздражительность, нарушение сна, снижение аппетита), артралгиями, болями в правом подреберье. В некоторых случаях наблюдают кожную сыпь. В последние 1-2 дня периода происходят обесцвечивание кала и потемнение мочи. Желтушный период продолжается от 10-14 до 30-40 дней. Желтушное окрашивание сначала появляется

на слизистых оболочках, затем на коже. Симптомы интоксикации после появления желтухи обычно усиливаются. Печень и селезёнка (в 30-50% случаев) увеличиваются. Появляется брадикардия, снижение АД, ослабление сердечных тонов. При тяжелых формах развиваются угнетение ЦНС различной степени выраженности, диспепсический, геморрагический синдромы. Отдельно выделяют злокачественную фульминантную форму, обусловленную массивным некрозом гепатоцитов с развитием ОПН. Период реконвалесценции начинается после исчезновения желтухи и заканчивается после полного клинико-лабораторного разрешения заболевания, что обычно происходит через 3 месяца после его начала.

Вирусный гепатит С Гепатит С – самая частая форма хронических заболеваний печени в большинстве европейских стран и Северной Америке. По данным ВОЗ, в мире насчитывается не менее 170 млн инфицированных HCV.

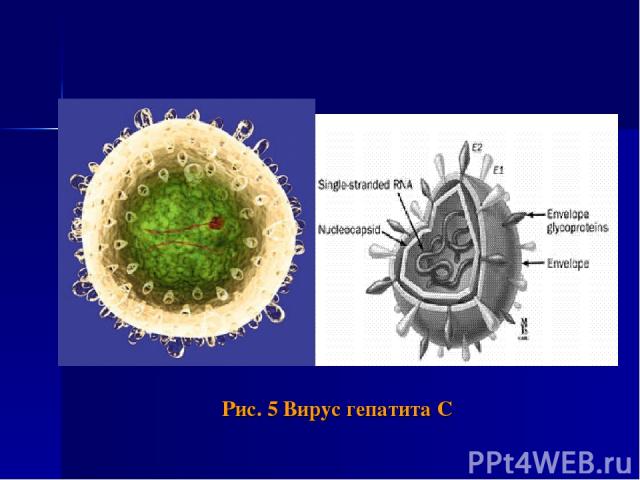
Этиология Возбудитель HСV-инфекции – РНК-содержащий вирус из семейства Flaviviridae. Геном вируса образован однонитевой РНК. HCV генетически гетерогенен: выделяют 6 основных генотопов (1-6) и не менее 50 подтипов.
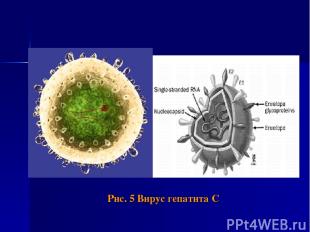
Рис. 5 Вирус гепатита С

Эпидемиология По данным ВОЗ, в мире насчитывается не менее 170 млн. инфицированных HCV. Распространенность HCV – инфекции также значительно варьирует в различных регионах, составляя в среднем 0,5 – 2% (до 6,5 % в странах тропической Африки). HCV – инфекция обуславливает приблизительно 40 % случаев хронической патологии печени. Общее количество HCV-инфицированных в России – 1 млн. 700 тыс. человек.

Патогенез Вирус попадает в организм так же, как и вирус гепатита В, хотя может также проникать через неповрежденную кожу. Имея тропность к гепатоцитам, вирус оказывает на них прямое цитопатическое действие. Вследствие генетической гетерогенности вируса гепатита С он имеет множество антигенных вариантов, что затрудняет реализацию адекватного иммунного ответа. Вирусные частицы попадают в клетки макрофагальной системы организма и вызывают определенную реакцию с их стороны, направленную на элиминацию вируса.

В связи с тем, что антигенный состав вирусной частицы схож с антигенным составом гепатоцитов, а на поверхности гепатоцитов также имеются фрагменты вирусных частиц, синтезированных на вирусной РНК для последующей сборки в вирус, то имеет место быть аутоиммунный механизм поражения гепатоцитов. Кроме того, не исключается и прямое мутагенное действие вируса гепатита С на макрофаги, изменяющее их свойства так, что они становятся способными реагировать с антигенами гистосовместимости системы HLA и давать тем самым аутоиммунную реакцию.
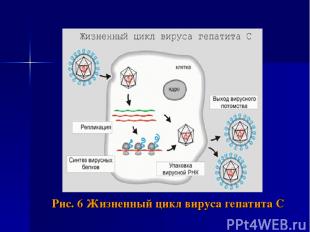
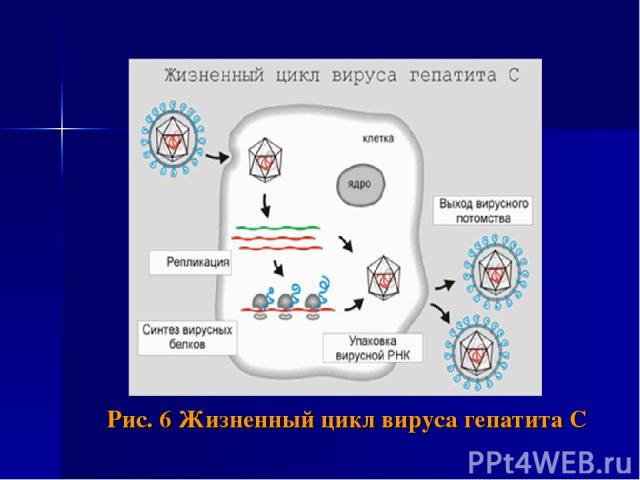
Рис. 6 Жизненный цикл вируса гепатита С

Клиника острого вирусного гепатита С (ОВГС) Продолжительность инкубационного периода - 20-90 дней. ОВГС обычно протекает легко, преимущественно в безжелтушной или субклинической форме. Диагносцируют его относительно редко. Наиболее частые симптомы – анорексия, тошнота, рвота, дискомфорт в правом подреберье, иногда желтуха. Риск хронизации – более чем у 80% больных.

Вирусный гепатит D Гепатит D (гепатит-дельта) - вирусная антропонозная инфекция с парентеральным механизмом заражения, для которой характерно воспалительное поражение печени.

Этиология Заболевание вызывается неполным РНК-вирусом (HDV, δ-вирус), для экспрессии которого требуется HBV с размером генома 19 нм. Относится к семейству Deltavirus.
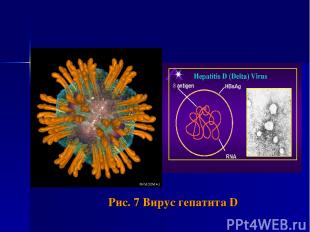
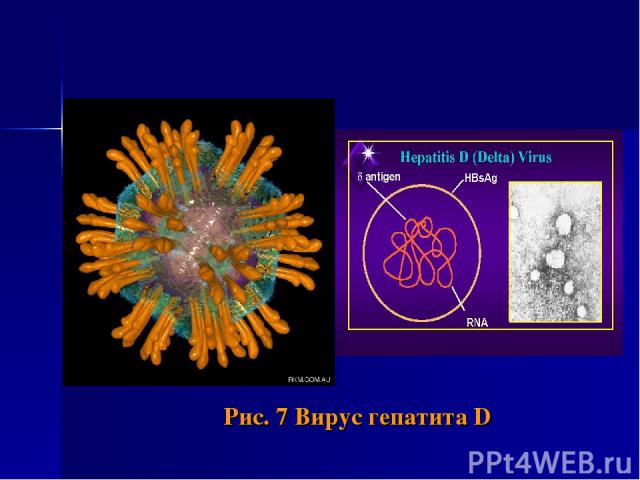
Рис. 7 Вирус гепатита D

Эпидемиология Путь передачи аналогичен при HBV-инфекции. HDV-инфекция наиболее распространена в Южной Европе, Северной Африке, на Ближнем Востоке, в Центральной и Южной Америке. В мире насчитывается около 15 млн. больных гепатитом D.

Патогенез Механизмы повреждения ткани печени, вызываемого HDV (вирус гепатита D) и лежащего в основе гепатита D, не ясны. Полагают, что поражение печени в значительной степени связано с иммунным ответом на HDV (вирус гепатита D)-инфекцию. Скорее всего, оно обусловлено взаимодействием таких факторов, как генотип HDV (вирус гепатита D), иммунная система больного и особенности HBV (вирус гепатита В) (генотип и репликационная активность).

Клиника острого вирусного гепатита D (ОВГD) Клинические проявления коинфекции (одновременное заражение HBV и HDV) в целом идентичны таковым при ОВГВ. К особенностям можно отнести более короткий инкубационный период, наличие продолжительной высокой лихорадки, частое появление кожных высыпанийи мигрирующих болей в крупных суставах. Течение относительно благоприятное, риск хронизации не превышается, как у HBV.

Хронические вирусные гепатиты Клинические проявления ХВГ достаточно полиморфны и включают широкий спектр симптомов. Диспепсический синдром связан с нарушением дезинтоксикационной функции печени, сопутствующей патолгией 12-перстной кишки и поджелудочной железы. Астенический синдром (слабость, утомляемость, снижение работоспособности, раздражительность) выражен в большей или меньшей степени у больных ХВГ. Признаки поражения печени:

- при активном процессе обычно выявляют увеличение, уплотнение и болезненность печени; - желтуху (паренхиматозною) наблюдают относительно редко; - телеангиэктазии и пальмарная эритема обусловлены повышением концентрации эстрогенов и изменением чувствительности сосудистых рецепторов. Их выраженность коррелирует с активностью процесса и не всегда указывает на цирроз печени. - портальная гипертензия (асцит, спленомегалия, варикозное расширение вен пищевода) появляются и прогрессируют признаки печёночной недостаточности. - аменорея, гинекомастия, снижение полового влечения связаны с нарушением метаболизма половых гормонов в печени (обычно в стадии цирроза).

Внепеченочные проявления при ХГВ развиваются достаточно редко и обычно представлены поражением почек, узелковым полиартериитом или криоглобулинемией. Несколько чаще внепеченочные проявления развиваются при ХГС. Возможны криоглобулинемия, мембранозный гломерулонефрит, поздняя кожная порфирия, аутоиммунный тиреоидит, реже – синдром Шегрена, плоский лишай, серонегативный артриты, апластическая анемия, В-клеточная лимфома.

Лабораторные исследования Обязательные методы обследования: Клинический анализ крови: возможны повышение СОЭ, лейкопения, лимфоцитоз, при фульминантной форме ОВГ – лейкоцитоз. Общий анализ мочи: при ОВГ и обострении ХВГ возможно появление жёлчных пигментов (преимущественно прямого билирубина), уробилина. Биохимический анализ крови:

- синдром цитолиза: повышение содержания АЛТ, АСТ; - синдром холестаза: повышение содержания общего билирубина, холестерина, ЩФ, γ-глутамилтранспептидазы, обычно наблюдают при желтухе; - синдром мезенхимального воспаления: повышенное содержание иммуноглобулинов, повышение тимоловой пробы, снижение сулемовой пробы; - синдром печеночно-клеточной недостаточности: снижение протромбинового индекса, концентрации альбумина в сыворотке крови, холестерина, общего билирубина: выявляют при тяжелых формах ХВГ.

Маркёры вирусов гепатитов: Вирус гепатита В: HBsAg выявляется через 1-10 недель после инфицирования, его появление предшествует развитию клинических симтомов и повышению активности АЛТ/АСТ. При адекватном иммунном ответе он исчезает через 4-6 мес после инфицирования HBeAg указывает на репликацию вируса в гепатоцитах; обнаруживают в сыворотке практически одновременно с HBsAg; Анти-HBe (АТ к е-Аг) в комплексе с анти-HBc IgG и анти-HBs свидетельствует о полном завершении инфекционного процесса.

Анти-HBc (АТ к ядерному Аг) – важный диагностический маркёр инфицирования. Анти-HBc IgM – один из наиболее ранних сывороточных маркёров ХВГВ и чувствительный маркёр HBV-инфекции. Указывает на репликацию вируса и активность процесса в печени; его исчезновение служит показателем либо санации организма от возбудителя, либо развития интегративной фазы HBV-инфекции. Анти-HBc IgG сохраняются многие годы; свидетельствуют об имеющейся или ранее перенесенной инфекции. HBV-ДНК и ДНК-полимераза – диагностические маркёры репликации вируса.

Вирус гепатита С: HCV РНК – самый ранний биохимический маркёр инфекции, возникает в срок от нескольких дней до 8 нед после инфицирования. В случаях выздоровления от ОВГС вирусная РНК исчезает из крови в течение 12 недель после появления первых симптомов. Анти-HCV определяют в крови не ранее чем через 8 нед после инфицирования. Он присутствует в крови приблизительно у половины больных с клинически манифестным ОВГС в дебюте заболевания. При субклинической инфекции АТ обычно появляются намного позже. Вирус гепатита D: анти-HDV IgM, HDV РНК (маркёр репликации HDV).

Дополнительные методы обследования: Анализ кала: снижение содержания или отсутствие стеркобилина из-за прекращения поступления жёлчи в кишечник; появление стеркобилина в кале в желтушный период ОВГ – свидетельство разрешения желтухи. Концентрация в крови α-фетопротеина (скрининг гепатоцеллюлярной карциномы). Это исследование необходимо проводить в динамике.

Инструментальные исследования Обязательные методы обследования: УЗИ печени и селезёнки: характерно повышение эхогенности паренхимы, уплотнения по ходу сосудов печени; Биопсия печени необходима для оценки степени поражения печени. Дополнительные методы обследования: КТ органов брюшной полости; ФЭГДС.

Лечение Немедикаментозное лечение: При ОВГ и обострениях ХВГ необходимо соблюдение постельного или полупостельного режима. Необходима сбалансированная диета. Употребление белков, натрия и жидкости ограничиваются только при декомпенстрованном циррозе печени. Рекомендуют исключить прием алкоголя.

Лекарственная терапия: Острые вирусные гепатиты: лечение преимущественно симптоматическое – дезинтоксикационная инфузионная терапия, энтеросорбенты, урсодезоксихолевая кислота при выраженном холестазе, в тяжёлых случаях – ГКС. Специфическая противовирусная терапия показана при ОВГС. Обычно применяют интерферон альфа по 3 млн МЕ подкожно в течение 12-24 нед в комбинации с рибавирином, что позволяет существенно снизить риск развития ХГС. Хронический вирусный гепатит В: - Интерферон альфа в дозе 5 млн МЕ/сут подкожно или 10 млн МЕ 3 раза в неделю в течение 4-6 месяцев.

- Пэгинтерферон альфа-2а (ПЕГАСИС) доза 180 мкг, подкожно 1 раз в неделю. Продолжительность лечения – 1 год. - Ламивудин назначают по 100 мг/сут перорально. Продолжительность курса лечения – 1 год. Хронический вирусный гепатит С: Обычно проводят комбинированную терапию: - пэгинтерферон альфа-2а по 180 мкг/кг подкожно 1 раз в неделю с рибавирином или пэгинтерферон альфа-2b по 1,5 мкг/кг подкожно 1 раз в неделю с рибавирином, дозтровка которого зависит от массы тела. Монотерапию пэгинтерфероном альфа-2а или альфа-2b проводят при наличии противопоказаний к приёму рибавирина.

Хронический вирусный гепатит D: лечение хронического гепатита Dдо настоящего времени остается нерешенной проблемой. Рекомендуется использовать интерферон альфа в высоких дозах (9-10 млн МЕ подкожно через день в течение не менее 48 нед), однако эффективность такой терапии довольно низкая.

Профилактика Специфическая профилактика разработана только для гепатита В и включает в себя: мероприятия по предупреждению наркомании и беспорядочных половых связей; обязательную проверку на маркёры вирусных гепатитов препаратов крови и органов для трансплантации. необходимость соблюдать медицинским работникам предельную осторожность при

обращении с опасными в инфекционном отношении материалами (кровь и другие медицинские жидкости) или контактировавшими с ними медицинскими инструментами. Вакцинация против гепатита В показана всем новорожденным и детям до 12 лет, а также подросткам и взрослым из группы риска. В РФ с этой целью применяют генно-инженерные рекомбинантные вакцины.

Диспансеризация Проводятся регулярные осмотры больных с обязательным определением в крови основных биохимических показателей: билирубина, белка и его фракций, активности аминотрансфераз, протромбина. Назначается базисное или другие варианты лечения. Частота обследования зависит от формы хронического гепатита.
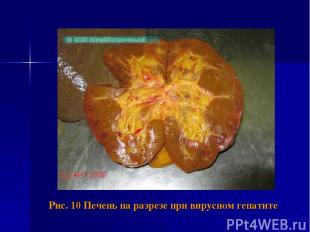
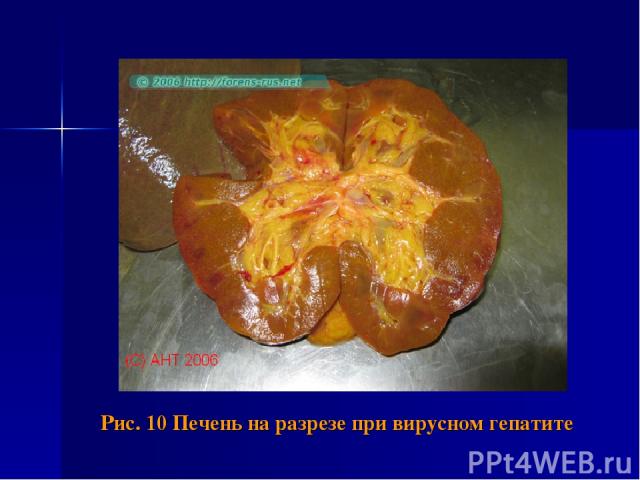
Рис. 10 Печень на разрезе при вирусном гепатите