Презентация на тему: термические повреждения

Эхинококкоз легких Студентки группы 770В Джабаровой Нигяр

Эхинококкоз легких представляет собой кистозную стадию развития ленточного глиста (Echinococcus granulosus). Эхинококкоз легкого встречается в виде гидатидной (однокамерной) формы. Поражения легких по частоте занимают второе место (15-20 %) после поражения печени (80 %). Эхинококкоз легких представляет собой кистозную стадию развития ленточного глиста (Echinococcus granulosus). Эхинококкоз легкого встречается в виде гидатидной (однокамерной) формы. Поражения легких по частоте занимают второе место (15-20 %) после поражения печени (80 %).
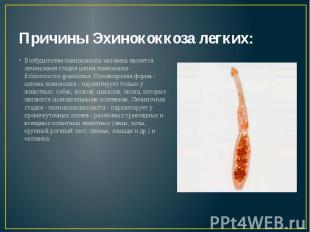
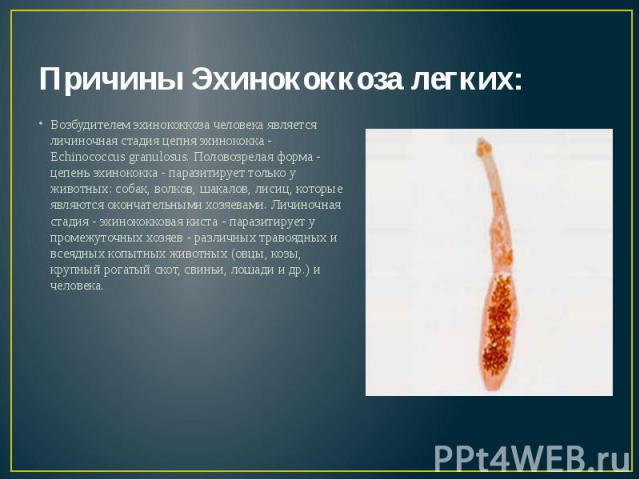
Причины Эхинококкоза легких: Возбудителем эхинококкоза человека является личиночная стадия цепня эхинококка - Echinococcus granulosus. Половозрелая форма - цепень эхинококка - паразитирует только у животных: собак, волков, шакалов, лисиц, которые являются окончательными хозяевами. Личиночная стадия - эхинококковая киста - паразитирует у промежуточных хозяев - различных травоядных и всеядных копытных животных (овцы, козы, крупный рогатый скот, свиньи, лошади и др.) и человека.

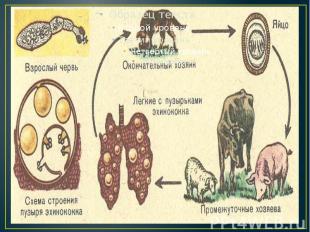
Эхинококковая киста Эхинококковая киста представляет собой пузырь весьма сложной структуры. Снаружи он окружен слоистой оболочкой (кутикулой), толщина которой иногда достигает 5 мм. Под многослойной кутикулярной оболочкой лежит тонкая внутренняя зародышевая (герминативная) оболочка, которая продуцирует выводковые капсулы со сколексами, дочерние пузыри, а также дает рост слоистой оболочке.

Патогенез С момента проглатывания членика или его яиц (т.н. онкосферы) начинается период развития личинки паразита. Пищеварительные соки помогают зародышу освободиться от оболочек и с помощью своих крючьев проникает в слизистую оболочку желудочно-кишечного тракта. Далее, с током крови или лимфы, разносится по органам (печень, легкие, почки, мышцы) и, уже осев в их тканях, превращается в личинку. К концу 2 недели она принимает пузырчатую структуру. Через 5 мес. образовавшийся пузырек имеет в диаметре 5 мм. В дальнейшем пузырек растет медленно, годами, и постепенно, спустя 20-25 лет, достигает больших размеров, емкостью 10 л и более: соединительнотканная капсула со стенками из хитина. Полость этой кисты наполнена слегка желтоватой жидкостью нейтральной реакции, содержащей хлорид натрия, виноградный сахар, тирозин, янтарную кислоту, альбумин и др. Хитиновая оболочка состоит их двух слоев: наружного плотного (кутикулярного) толщиной до 0,5 см и внутреннего (герминативного) зародышевого, из которого образуются в большом количестве, иногда до 1000, дочерние пузыри. Патологоанатомические изменения в организме человека связаны с механическим давлением на органы растущей кисты.

Симптомы Эхинококкоза легких: Обычно различают три стадии развития заболевания. Стадия I - бессимптомная - может тянуться многие годы с момента заражения. Эхинококковая киста растет медленно, не причиняя расстройств. Заболевание обнаруживают случайно при рентгенологическом исследовании. Стадия II - стадия клинических проявлений. В этом периоде болезни больных беспокоят тупые боли в груди, иногда одышка, кашель. Симптомы болезни развиваются при значительных размерах кисты. Стадия III - стадия развития осложнений. У больных отмечается инфицирование и нагноение кисты, прорыв ее в бронх (около 90 %), плевру, брюшную полость, желчные пути, полость перикарда.

Диагностика Эхинококкоза легких: Основным методом диагностики эхинококкоза легких являются: рентгенологические, ультразвуковые исследования, томография, сканирование, лапароскопия, серологические методы. В выявлении эхинококкоза легких очень большую роль играет массовое флюорографическое обследование населения. Именно профилактическое обследование позволяет в настоящее время распознать заболевание до появления каких-либо клинических симптомов.

При прорыве нагноившегося эхинококка в бронх рентгенологическая картина аналогична картине, наблюдаемой при абсцессе легкого, т. е. выявляется полость с ровными внутренними стенками и уровнем жидкости. В клиническом анализе крови определяют эозинофилию, увеличение СОЭ, лейкоцитоз со сдвигом лейкоцитарной формулы влево.

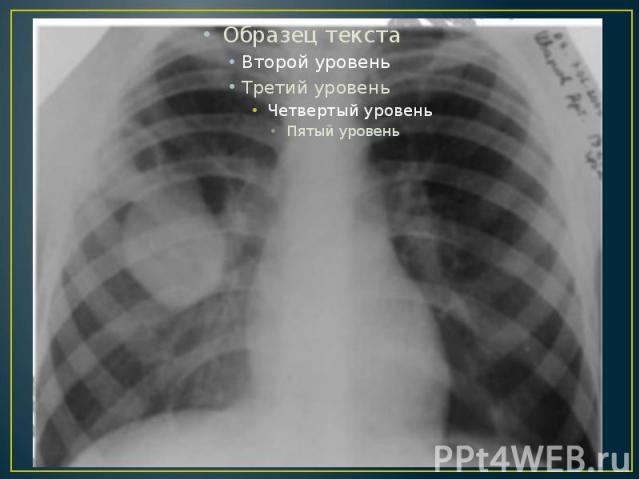
При рентгенологическом исследовании в легком обнаруживают одну или несколько гомогенных теней округлой или овальной формы с ровными четкими контурами. Иногда определяют обызвествление фиброзной капсулы. Вследствие перифокального воспаления контуры тени кисты становятся менее четкими. Сдавление прилежащих бронхов большой кистой может вызвать ателектаз легочной ткани. При гибели паразита и частичном всасывании жидкости между хитиновой оболочкой и фиброзной капсулой образуется свободное пространство, которое при рентгенографии выявляется в виде серпа воздуха (симптом отслоения). При бронхографии это пространство заполняется контрастным веществом (феномен субкапсулярного контрастирования).
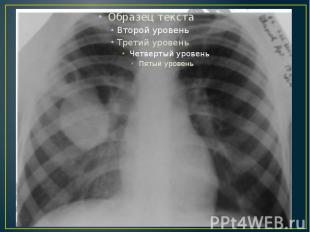

Постановке диагноза помогают: реакция непрямой гемагглютинации (РНГА) - достоверный диагностический титр 1:200-250 и выше; иммуноферментный анализ (ИФА) - реакция считается положительной при оценке в 2-3 плюса. Выявление округлой тени с ровными контурами на рентгенограмме легкого, КТ или МРТ, сочетающееся с положительными серологическими реакциями (РНГА, ИФА), дает возможность точно диагностировать заболевание.

Диференциальный диагноз Эхинококковую кисту следует дифференцировать от туберкулемы, периферической карциномы и других заболеваний, при которых выявляются шаровидные тени в легких. При подозрении на эхинококкоз округлую шаровидную тень в легком пунктировать не следует из-за возможности разрыва кисты, опасности попадания эхинококковой жидкости в плевру с развитием тяжелой анафилактоидной реакции и обсеменением плевральной полости зародышевыми элементами эхинококка.

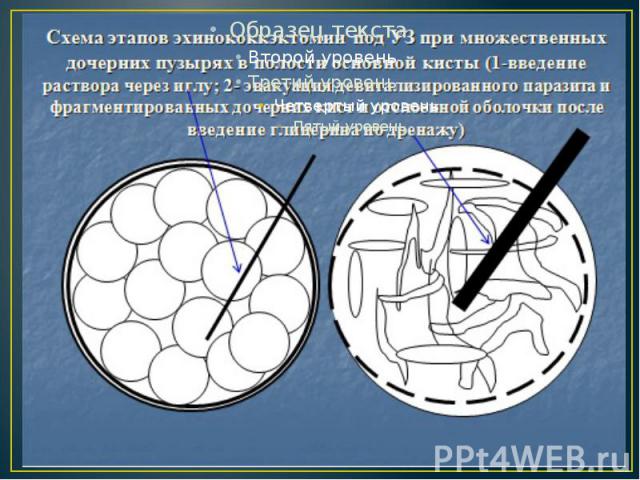
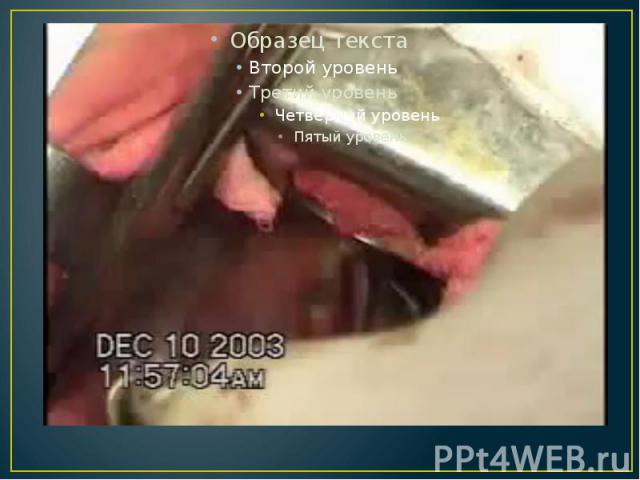
Лечение Эхинококкоза легких: Эхинококкэктомия. После торакотомии кисту пунктируют толстой иглой, отсасывают содержимое. При отсутствии бронхиальных свищей в полость кисты водят такой же объем 80 % водного раствора глицерина с экспозицией 5 мин. В некоторых клиниках вместо глицерина вводят 20-30 % раствор натрия хлорида с экспозицией 25-30 мин. При наличии бронхиального свища обработку кисты производят после ее вскрытия тампонами, обильно смоченными раствором глицерина. После вскрытия кисты удаляют хитиновую оболочку. Полость обрабатывают 76 % спиртом или раствором глицерина, тщательно осматривают изнутри. При обнаружении открывающихся в нее бронхиальных свищей их отверстия ушивают. Затем иссекают избыток фиброзной капсулы и ушивают образовавшуюся полость, вворачивая края оставшейся оболочки в полость кисты (капитонаж). При глубоких полостях, когда ушивание трудно выполнимо и резко деформирует легкое, целесообразнее максимально иссечь фиброзную капсулу и обшить ее края отдельными гемостатическими швами. После этого, повышая давление в системе наркозного аппарата, легкое раздувают до тех пор, пока оно не приходит в соприкосновение с париетальной плеврой.
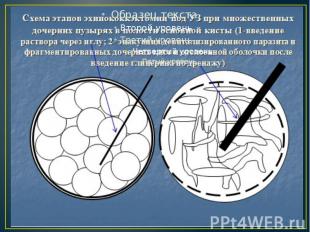

Лечение Эхинококкоза легких: Идеальная эхинококкэктомия (энуклеация кисты). При этом способе эхинококковую кисту удаляют без нарушения целости хитиновой оболочки. После отгораживания кисты, расположенной в периферических отделах легкого, влажными марлевыми салфетками, смоченными 80 % раствором глицерина или 20-30 % раствором натрия хлорида, достаточно широко рассекают фиброзную оболочку (при необходимости и ткань легкого над ней). Легкое раздувают через интубационную трубку. При этом эхинококковая киста выдавливается неповрежденной через разрез в фиброзной капсуле. Затем бронхиальные свищи и образовавшуюся полость в легком тщательно ушивают. Идеальная эхинококкэктомия выполнима при небольших эхинококковых кистах и отсутствии перифокального воспаления

Лечение Эхинококкоза легких: Перицистэктомия (радикальная эхинококкэктомия) - удаление паразита вместе с фиброзной капсулой. При этом максимально щадят легочную ткань, чтобы не повредить рядом расположенные крупные сосуды. Резекция легкого. Производят операцию по строго ограниченным показаниям, главным образом при обширных вторичных воспалительных процессах или сочетании эхинококкоза с другими заболеваниями, требующими резекции легкого. При двусторонних поражениях операцию на втором легком выполняют через 2-3 мес после первой. Летальность после операций составляет 0,5-1 %, рецидивы наблюдаются примерно у 1 % оперированных.


Спасибо за внимание!