Презентация на тему: Бронхиальная астма

Бронхиальная астмаБронхиальная астма – это хроническое воспалительное заболевание дыхательных путей, в котором принимают участие многие клетки и клеточные элементы. Хроническое воспаление обусловливает развитие бронхиальной гиперреактивности, которая приводит к повторяющимся эпизодам свистящих хрипов, одышки, чувства заложенности в груди и кашля, особенно по ночам или ранним утром. Эти эпизоды обычно связаны с распространенной, но изменяющейся по своей выраженности обструкции дыхательных путей в легких, которая часто бывает обратимой либо спонтанно, либо под действием лечения (GINA, 2007)

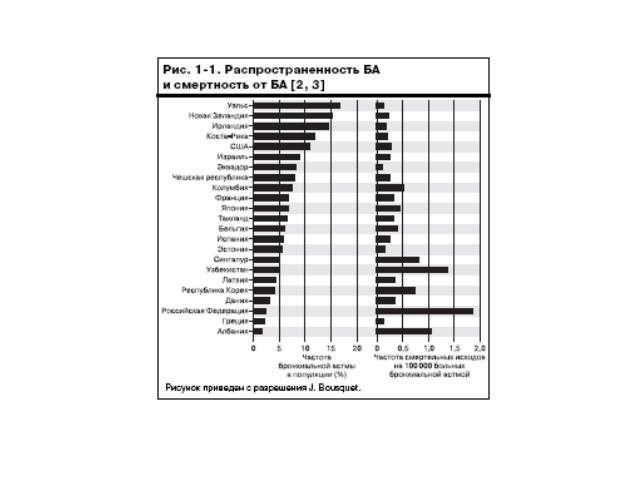
Учитывая высокую значимость проблемы БА в мировом масштабе, в 1993 году была создана «Глобальная инициатива по бронхиальной астме» (GINA). Цели и задачи GINA были описаны в 1995 г. в Докладе рабочей группы НИСЛК/ВОЗ «Глобальная стратегия лечения и профилактики бронхиальной астмы». Этот доклад (пересмотренный в 2002, 2006 и в 2007 гг.) и сопутствующие документы получили широкое распространение и были переведены на многие языки.





ПатогенезГлавной чертой БА является воспаление дыхательных путей. Клинические проявления БА возникают эпизодически, при этом воспаление дыхательных путей имеет постоянный, хронический характер. Воспалительный процесс универсальный при разных клинических формах БА – аллергической, неаллергической и аспириновой – и не зависит от возраста больных. Воспаление захватывает все дыхательные пути, включая верхние отделы и полость носа, однако патофизиологические последствия воспалительного процесса проявляются особенно ярко в бронхах среднего калибра. Интересно, что между степенью тяжести БА и интенсивностью воспаления не установлено четкой взаимосвязи.

Важной составляющей патогенеза БА служит бронхиальная гиперреактивность, которая представляет собой характерное функциональное нарушение при БА. Стимул в виде аллергена или другого аэрополлютанта, который безопасен для здорового человека, у больного БА вызывает сужение дыхательных путей, что проявляется бронхоконстрикцией и приступом удушья. Бронхиальная гиперреактивность связана с воспалением в дыхательных путях и может уменьшаться под действием лечения.

Механизмы развития бронхиальной гиперреактивности установлены лишь частично, к ним относятся:Чрезмерное сокращение гладких мышц дыхательных путей является следствием увеличения объема и сократимости гладкомышечных клеток бронхов.Десинхронизация сокращения гладкой мускулатуры дыхательных путей вследствие воспалительных изменений бронхиальной стенки приводит к избыточному сужению просвета бронхов и исчезновению плато максимального бронхоспазма, характерного для дыхательных путей у здоровых лиц при вдыхании бронхоконстрикторных веществ.Утолщение бронхиальной стенки, обусловленное отеком и структурными изменениями, увеличивает степень сужения дыхательных путей при спазме гладких мышц бронхов за счет измененной геометрии бронхов.Воспалительный процесс способствует сенсибилизации чувствительных нервов, которая приводит к избыточной бронхоконстрикции в ответ на стимуляцию нервов.

Классификация БА по степени тяжести по клиническим признакам перед началом лечения

Уровни контроля над БА (GINA 2007)

Вопросы к больному БА: Бывают ли у пациента эпизоды свистящих хрипов, в том числе повторяющиеся?Беспокоит ли пациента кашель по ночам?Отмечаются ли у пациента свистящие хрипы или кашель после физической нагрузки?Бывают ли у пациента эпизоды свистящих хрипов, заложенности в грудной клетке или кашля после контакта с аэроаллергенами или поллютантами?Отмечает ли пациент, что простуда у него «спускается в грудную клетку» или продолжается более 10 дней?Уменьшается ли выраженность симптомов после применения соответствующих противоастматических препаратов?

Целью лечения БА является достижение и поддержание клинического контроля над заболеванием. С помощью медикаментозного лечения, разработанного врачом в сотрудничестве с пациентом и членами его семьи, эта цель может быть достигнута у большинства пациентов.

Задачи лечения БА следующие:Достижение и поддержание контроля над симптомами;Поддержание нормального уровня активности, включая физические нагрузки;Поддержание функции легких на нормальном или максимально приближенном к нормальному уровне;Предупреждение обострений БА;Предотвращение нежелательных эффектов противоастматических препаратовПредупреждение смертей от БА.

Ступень 1: препарат неотложной помощи по потребности. Ступень 1, включающая применение препаратов неотложной помощи по потребности, предназначена только для пациентов, не получавших поддерживающей терапии и эпизодически испытывающих кратковременные (до нескольких часов) симптомы БА в дневное время (кашель, свистящие хрипы, одышка, возникающие ≤2 раз в неделю, или еще более редкие ночные симптомы), соответствующие определению контролируемой БА

Ступень 2: препарат неотложной помощи плюс один препарат для контроля течения заболевания. Ступени 2–5 включают комбинацию препарата неотложной помощи по потребности с регулярной поддерживающей терапией. В качестве начальной поддерживающей терапии БА у больных любого возраста на ступени 2 рекомендуются ИГКС в низкой дозе. Альтернативными средствами для контроля БА являются антилейкотриеновые препараты

Ступень 3: препарат неотложной помощи плюс один или два препарата для контроля течения заболевания. На ступени 3 взрослым и подросткам рекомендуется назначать комбинацию низкой дозы ИГКС с ингаляционным β2-агонистом длительного действия, прием которой осуществляется с помощью одного ингалятора с фиксированной комбинацией или с помощью разных ингаляторов.

Ступень 4: препарат неотложной помощи плюс два или более препаратов для контроля течения заболевания. Выбор препаратов на ступени 4 зависит от предшествующих назначений на ступенях 2 и 3. Однако порядок добавления дополнительных препаратов, по возможности, основывается на доказательствах их сравнительной эффективности, полученных в клинических исследованиях. Если есть возможность, больных, у которых не был достигнут контроль над БА на ступени 3, следует направлять к специалисту с большим опытом лечения БА с целью исключения альтернативных диагнозов и/или случаев БА, трудно поддающейся лечению. На ступени 4 предпочтительно применение комбинации ИГКС в средней или высокой дозе с ингаляционным β2-агонистом длительного действия.

Ступень 5: препарат неотложной помощи плюс дополнительные варианты применения средств для контроля течения заболевания. Добавление перорального ГКС к другим препаратам поддерживающей терапии может увеличивать эффект лечения, но сопровождается тяжелыми нежелательными явлениями. Поэтому оно должно рассматриваться как вариант лечения только у больных с тяжелой неконтролируемой БА на фоне терапии, соответствующей ступени 4, при наличии у пациента ежедневных симптомов, ограничивающих активность, и частых обострений.

Уменьшение объема терапии при контролируемой бронхиальной астме• При монотерапии ингаляционными ГКС в средних или высоких дозах следует предпринять снижение дозы препарата на 50% с трехмесячными интервалами.• Если контроль над заболеванием был достигнут на фоне монотерапии низкими дозами ИГКС, у большинства пациентов возможен переход на однократный прием препаратов.• Если контроль над БА достигнут на фоне терапии комбинацией ИГКС и β2-агониста длительного действия, предпочтительно начинать уменьшение объема терапии со снижения дозы ИГКС на 50% при продолжении терапии β2-агонистом длительного действия. Если контроль над БА сохранится, следует продолжить снижение дозы ИГКС до низкой, на фоне которой возможно прекращение терапии β2-агонистом длительного действия. Альтернативным подходом является переход на однократное применение комбинированной терапии. Еще одной альтернативой может служить отмена β2-агониста длительного действия на более раннем этапе и замена комбинированной терапии монотерапией ингаляционным ГКС в такой же дозе, какая содержалась в фиксированной комбинации. Однако у некоторых больных эти альтернативные подходы приводили к утрате контроля над БА.• Если контроль над БА был достигнут на фоне терапии ингаляционным ГКС в сочетании с другими препаратами для поддерживающей терапии (кроме β2-агонистов длительного действия), следует уменьшать дозу ИГКС на 50% до достижения низких доз ИГКС, после чего перейти с комбинированной терапии на монотерапию по методу, описанному выше.• Прекращение поддерживающей терапии возможно, если контроль над БА сохраняется при минимальной дозе препарата, контролирующего течение заболевания, и отсутствии рецидива симптомов в течение года.

Увеличение объема терапии в ответ на утрату контроляТерапию следует периодически пересматривать в ответ на ухудшение контроля над заболеванием (возобновление умеренно выраженных проявлений или увеличение тяжести симптомов):• Бронхолитики быстрого действия – β2-агонисты короткого или длительного действия. Повторные ингаляции бронхолитиков этого класса обеспечивают временное облегчение симптомов до момента исчезновения причин ухудшения. Потребность в повторных ингаляциях в течение 1–2 дней и более указывает на потребность в пересмотре и увеличении объема поддерживающей терапии.• Ингаляционные ГКС. Эффективность временного удвоения дозы ИГКС не доказана, и в настоящее время этот подход не рекомендуется. Отмечено, что увеличение дозы ИГКС в 4 раза и более эквивалентно короткому курсу терапии пероральными ГКС у взрослых пациентов с острым ухудшением состояния. Увеличенные дозы препаратов следует применять в течение 7–14 дней, однако для выработки стандартных рекомендаций для взрослых и детей необходимы дальнейшие исследования. • Комбинация ИГКС и бронхолитиков из класса β2-агонистов быстрого и длительного действия (например, формотерола) для одновременного облегчения симптомов и контроля течения заболевания. Применение в одном ингаляторе фиксированной комбинации β2-агониста быстрого и длительного действия (формотерола) с ИГКС (будесонидом) как для контроля течения заболевания, так и для неотложной помощи эффективно для поддержания высокого уровня контроля над БА и снижения частоты обострений, требующих назначения СГКС и госпитализации. Предотвращение обострений является следствием раннего вмешательства в самом начале развития обострения. Показано, что применение комбинированного препарата будесонид/формотерол для поддерживающей терапии и купирования приступов снижает частоту обострений БА у детей 4 лет и старше со среднетяжелой и тяжелой БА. • Стандартная терапия обострения БА – высокая доза β2-агониста и короткий интенсивный курс высоких доз СГКС (перорально или внутривенно). По завершении терапии обострения БА обычно назначают поддерживающую терапию в прежнем объеме.

Бронхиальная астма, трудно поддающаяся лечениюХотя большинство больных БА могут достигнуть целевого уровня контроля, у некоторых больных этого не происходит, несмотря на оптимальную терапию. Если пациент не достигает приемлемого уровня контроля над БА при лечении в режиме ступени 4 (препарат неотложной помощи плюс два или более препаратов для контроля течения заболевания), можно считать, что пациент страдает БА, трудно поддающейся лечению. У таких больных возможен недостаточный ответ на терапию ГКС, обусловливающий потребность в дозах ИГКС, более высоких, чем обычно назначаемые больным с БА, которую легко контролировать. Однако в настоящее время отсутствуют факты, которые бы подтверждали целесообразность терапии высокими дозами ИГКС более 6 мес в надежде на улучшение контроля над заболеванием. Вместо этого следует стремиться к оптимизации дозы путем снижения ее до такого уровня, который обеспечивает поддержание наилучшего возможного контроля, достигнутого на фоне более высокой дозы. Так как пациентов, полностью резистентных к ГКС, очень мало, эти препараты остаются основой терапии БА, трудно поддающейся лечению.

Тяжесть обострения БА

1.Кислород. Чтобы достичь сатурации кислородом ≥90% (≥95% у детей) кислород должен быть назначен через интраназальный зонд, маску или, в редких случаях у некоторых маленьких детей, через шлем. У некоторых больных, особенно с наиболее тяжелой бронхиальной обструкцией, при дыхании 100% кислородом могут ухудшиться показатели PaCO2. Кислородотерапию следует титровать с помощью пульсоксиметрии, чтобы поддерживать удовлетворительную сатурацию кислородом.

2.Ингаляции β2-агонистов быстрого действия следует проводить через регулярные интервалы. Бронхолитик длительного действия формотерол, обладающий быстрым началом и большой продолжительностью действия, не уступает короткодействующим препаратам в эффективности и не вызывает увеличения частоты побочных эффектов. Перечисленные свойства формотерола позволяют уверенно использовать комбинацию формотерола и будесонида (симбикорт) в начале обострений БА. Обоснованным подходом к ингаляционной терапии при обострениях БА является назначение вначале непрерывной терапии, а затем переход на интермиттирующее введение препаратов по потребности госпитализированным больным. Нет данных, которые бы позволили рекомендовать при тяжелых обострениях БА стандартное применение внутривенных β2-агонистов.

3.Дополнительное использование бронхолитиков:Ипратропия бромид. Небулайзерная терапия комбинацией β2-агониста и антихолинергического средства (ипратропия бромида) может обеспечивать более выраженный бронхорасширяющий эффект, чем применение препаратов по отдельности, и должна быть назначена до решения вопроса о назначении метилксантинов. Использование комбинации β2-агониста и антихолинергического препарата сопровождается снижением частоты госпитализаций и более выраженным улучшением ПСВ и ОФВ1.- Теофиллин. С учетом эффективности и сравнительной безопасности β2-агонистов быстрого действия теофиллин играет минимальную роль в лечении острой БА. Его применение может сопровождаться тяжелыми и потенциально смертельными побочными эффектами, особенно у пациентов, постоянно получающих теофиллин замедленного высвобождения; кроме того, теофиллин уступает β2-агонистам по выраженности бронхорасширяющего действия. Добавление теофиллина к рекомендуемой при тяжелом обострении БА терапии у взрослых не дает преимуществ.

4.Системные глюкокортикостероиды. Применение СГКС ускоряет купирование обострений; эти препараты следует использовать при лечении всех обострений, кроме самых легких, особенно если: а) начальная терапия ингаляционными β2-агонистами быстрого действия не обеспечила длительного улучшения; б) обострение развилось у пациента, уже получающего пероральные ГКС; в) предшествующие обострения требовали назначения пероральных ГКС. Пероральные ГКС обычно не уступают по эффективности внутривенным ГКС и являются предпочтительными средствами в связи с неинвазивным характером введения и меньшей стоимостью. После перорального приема ГКС клиническое улучшение развивается не ранее чем через 4 ч. Адекватными дозами системных ГКС для госпитализированных пациентов являются метилпреднизолон (или эквивалент) 60–80 мг/сут в виде однократного приема или гидрокортизон 300–400 мг/сут в несколько приемов; однако в большинстве случаев достаточными дозами препаратов являются 40 мг метилпреднизолона или 200 мг гидрокортизона. У детей с легкой персистирующей БА для лечения обострений рекомендуются пероральные ГКС в дозе 1 мг/кг в сутки. Показано, что у взрослых 7-дневный курс терапии не уступает по эффективности 14-дневному, а у детей обычно оказывается достаточно терапии в течение 3–5 дней. Имеющиеся в настоящее время данные позволяют предположить, что нет необходимости в постепенном снижении дозы пероральных ГКС в течение нескольких дней или недель.

5.Ингаляционные глюкокортикостероиды. ИГКС эффективны как составная часть терапии обострений БА. Применение комбинации высоких доз ИГКС и сальбутамола при острой БА обеспечивает более выраженный бронхорасширяющий эффект, чем использование только сальбутамола; использование такой комбинации дает более выраженное, чем при добавлении СГКС, улучшение всех показателей эффективности лечения, включая снижение частоты госпитализаций, особенно у больных с наиболее тяжелыми приступами. Ингаляционные ГКС могут предотвращать рецидивы обострений так же эффективно, как пероральные ГКС. Показано, что частота рецидивов обострений после выписки из отделения неотложной помощи была ниже у больных, которые получали преднизон и ингаляционный будесонид, чем у больных, принимавших только преднизон. Терапия высокими дозами ИГКС (2,4 мг будесонида в сутки в четыре приема) сопровождалась такой же частотой рецидивов обострений, как и пероральный прием преднизона в дозе 40 мг/сут.

10.Седативные средства. Применение седативных препаратов при обострении БА запрещено из-за риска угнетения дыхания под действием анксиолитиков и снотворных препаратов. Показана взаимосвязь между применением этих препаратов и теми летальными исходами от БА, которых можно было бы избежать.
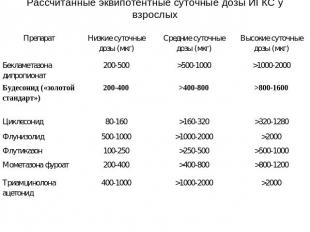
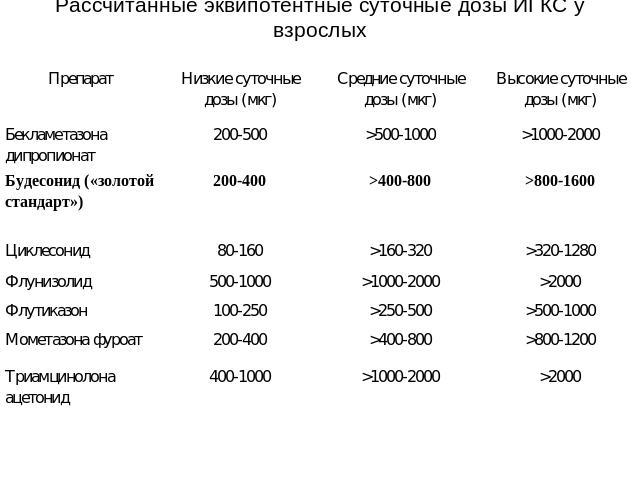
Рассчитанные эквипотентные суточные дозы ИГКС у взрослых