Презентация на тему: АСФИКСИЯ


Сформировать теоретические знания по теме занятия, принципам организации сестринского процесса при уходе за пациентами в условиях стационара и амбулаторного лечения. Сформировать теоретические знания по теме занятия, принципам организации сестринского процесса при уходе за пациентами в условиях стационара и амбулаторного лечения.

Знать: Знать: Основные причины и факторы риска развития изучаемых заболеваний, профилактические меры по предотвращению их развития. Основные клинические проявления, проблемы пациентов, осложнения, современные методы диагностики, основные принципы лечения и организации сестринского процесса при уходе за пациентом.

6. Организацию диспансерного наблюдения в условиях детской поликлиники. 6. Организацию диспансерного наблюдения в условиях детской поликлиники.


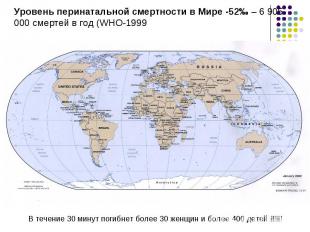

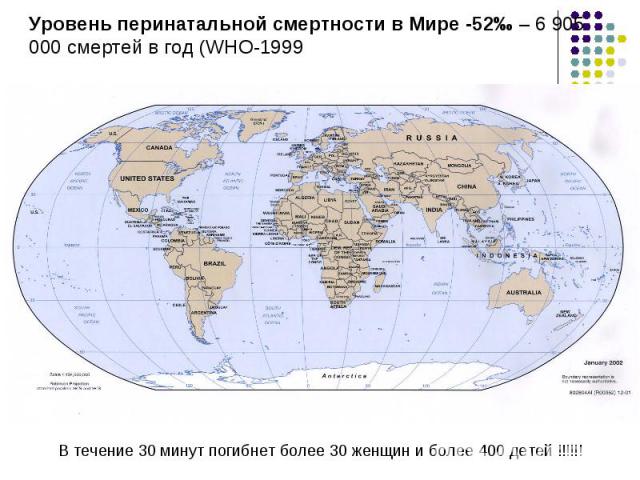
Анте- и интранатальная асфиксия 46,6% Анте- и интранатальная асфиксия 46,6% Аспирационный синдром 5,5% РДС 7,1% Врожденные пороки развития 13,9% Инфекционные поражения 10,9% Родовая травма 4,2%
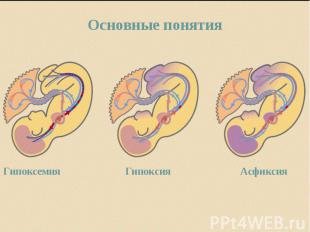

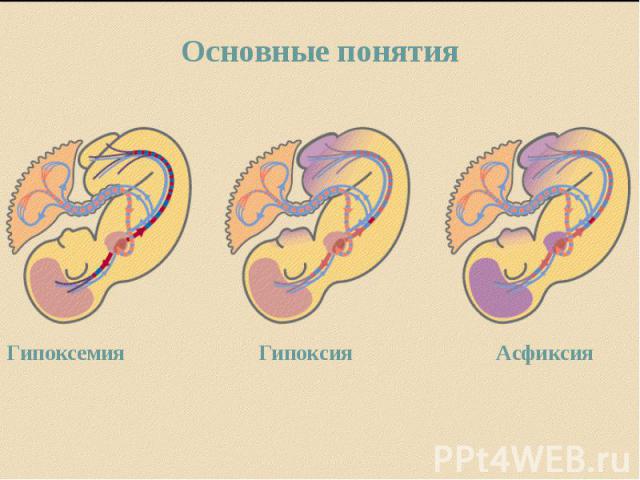
Асфиксия новорождённых – это состояние новорожденного(синдром), при котором при наличии сердечной деятельности отсутствует дыхание или имеются отдельные нерегулярные поверхностные вдохи. Асфиксия новорождённых – это состояние новорожденного(синдром), при котором при наличии сердечной деятельности отсутствует дыхание или имеются отдельные нерегулярные поверхностные вдохи. В результате асфиксии у новорождённого ребёнка в крови и в тканях развивается дефицит кислорода (гипоксия) и накапливается углекислота (гиперкапния)

Этиология: Этиология: Асфиксия может развиваться во время внутриутробного развития (антенатального) периода, во время родов (интранатально) – первичная асфиксия, - в послеродовом периоде (постнатально) – вторичная асфиксия.

Факторы риска развития заболевания: Факторы риска развития заболевания: В антенатальном периоде: заболевания матери, сопровождающиеся недостатком кислорода в крови (анемия, сердечная и дыхательная недостаточность и т.д.) инфекционные заболевания беременной;

акушерская патология (длительные токсикозы, нефропатия беременных, угроза прерывания беременности, аномалии предлежания плаценты, переношенная беременность, многоплодие); акушерская патология (длительные токсикозы, нефропатия беременных, угроза прерывания беременности, аномалии предлежания плаценты, переношенная беременность, многоплодие); вредные привычки беременной (курение, алкоголь, наркотики); гемолитическая болезнь новорожденного; длительный приём лекарственных препаратов беременной женщиной…….

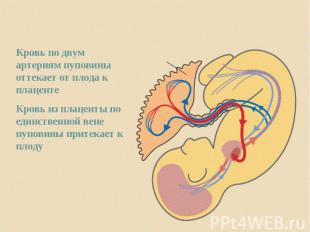
2. В интранатальном периоде: 2. В интранатальном периоде: преждевременные роды; быстрые, стремительные или затяжные роды; роды в ягодичном и тазовом предлежании; аномалии положения плаценты, её преждевременная отслойка; -

выпадение или обвитие пуповины, короткая пуповина; выпадение или обвитие пуповины, короткая пуповина; органические поражения жизненно важных органов ребёнка (пороки развития сердца, лёгких, мозга); внутриутробное инфицирование плода и т.д..

При недостаточном поступлении кислорода в организм плода, в крови и тканях развивается дефицит кислорода (гипоксия) и накапливается углекислота (гиперкапния), что ведёт к накоплению в организме кислых продуктов обмена и развитию ацидоза. При недостаточном поступлении кислорода в организм плода, в крови и тканях развивается дефицит кислорода (гипоксия) и накапливается углекислота (гиперкапния), что ведёт к накоплению в организме кислых продуктов обмена и развитию ацидоза.

Повышается проницаемость сосудов и развивается тканевая гипоксия (в результате чего клетки теряют способность поглощать кислород). Повышенная проницаемость сосудов ведёт к возможности кровоизлияния в различные органы, а в сочетании с тканевой гипоксией – к нарушению функции жизненно важных органов (головной мозг, сердце и т.д.) Повышается проницаемость сосудов и развивается тканевая гипоксия (в результате чего клетки теряют способность поглощать кислород). Повышенная проницаемость сосудов ведёт к возможности кровоизлияния в различные органы, а в сочетании с тканевой гипоксией – к нарушению функции жизненно важных органов (головной мозг, сердце и т.д.)


общая оценка 0 – клиническая смерть; общая оценка 0 – клиническая смерть; общая оценка 1-3 балла – очень тяжёлое состояние; общая оценка 4-5 баллов – тяжёлое состояние; общая оценка 6-7 баллов – состояние средней тяжести; общая оценка 8-10 баллов – состояние удовлетворительное.


III этапа реанимации новорождённых с асфиксией III этапа реанимации новорождённых с асфиксией I этап – освобождение и поддержание проходимости дыхательных путей: при рождении головки отсасывание содержимого из полости рта и глотки, затем из носа; быстрое отделение ребёнка от матери и помещение его на столик с обогревом (источник лучистого тепла);

быстро и тщательно обтереть ребёнка тёплой стерильной пелёнкой (тактильная стимуляция дыхания); быстро и тщательно обтереть ребёнка тёплой стерильной пелёнкой (тактильная стимуляция дыхания); придать ребёнку правильное положение (слегка запрокинуть головку, подложить под плечи валик); повторно отсосать слизь из полости рта и носа; провести тактильную стимуляцию дыхания (растирание спинки, похлопывания по подошвам);

произвести оценку ребёнка по трём жизненно важным критериям (дыхание, ЧСС, цвет кожных покровов) для решения вопроса о дальнейшем продолжении реанимационных мероприятий: произвести оценку ребёнка по трём жизненно важным критериям (дыхание, ЧСС, цвет кожных покровов) для решения вопроса о дальнейшем продолжении реанимационных мероприятий: если появилось ровное дыхание, ЧСС больше 100 ударов в минуту, реанимацию прекращают и ребёнка переводят в палату интенсивной терапии; если дыхание отсутствует или оно неэффективное, переходят ко II этапу реанимационных мероприятий.

II этап – восстановление дыхания: II этап – восстановление дыхания: ИВЛ с помощью маски и дыхательного мешка Амбу. Для ИВЛ используется чаще 60% кислородно-газовая смесь, недоношенным детям – 40%; при неэффективности вентиляции лёгких мешком и маской, необходимо заподозрить развитие осложнений (обструкции дыхательных путей слизью), западение языка, переразгибание шеи, аспирация мекония).

Развитие этих осложнений является показанием для проведения эндотрахеальной интубации и подключения к аппарату ИВЛ. Интубация трахеи проводится с помощью ларингоскопа; Развитие этих осложнений является показанием для проведения эндотрахеальной интубации и подключения к аппарату ИВЛ. Интубация трахеи проводится с помощью ларингоскопа; после интубации оценка эффективности вентиляции лёгких проводится каждые 20-30 секунд. Если ЧСС в пределах 80-100 в минуту, ИВЛ продолжают до тех пор, пока ЧСС не возрастёт до 100 в минуту, и не появятся спонтанные дыхательные движения;

для стимуляции дыхания могут быть введены внутривенно лекарственные препараты (этимизол или налорфин); для стимуляции дыхания могут быть введены внутривенно лекарственные препараты (этимизол или налорфин); если у ребёнка ЧСС больше 100 в минуту, появились самостоятельные вдохи, реанимацию прекращают и ребёнка переводят в палату интенсивной терапии. Если меньше 100 в минуту, переходят к III этапу реанимационных мероприятий.

III этап – восстановление и поддержание сердечной деятельности и гемодинамики: III этап – восстановление и поддержание сердечной деятельности и гемодинамики: в сочетании с ИВЛ проводится непрямой массаж сердца (2-пальцами надавливая на нижнюю треть грудины в ритме 120 в минуту на глубину 1,5-2 см). Оценка эффективности проводится по ЧСС и цвету кожных покровов; если в течение 60 сек нет эффекта от массажа сердца, в вену пуповины вводится 0,01% раствор адреналина для стимуляции сердечной деятельности. Продолжают непрямой массаж сердца и ИВЛ.

вновь проводится оценка цвета кожных покровов и микроциркуляции, при необходимости введение адреналина можно повторить через 5 минут (всего не более 3-х раз). При неэффективности адреналина, можно ввести допамин; вновь проводится оценка цвета кожных покровов и микроциркуляции, при необходимости введение адреналина можно повторить через 5 минут (всего не более 3-х раз). При неэффективности адреналина, можно ввести допамин; если микроциркуляция не восстановилась (симптом «белого пятна» сохраняется более трёх секунд), переходят к инфузионной терапии: 5% раствор альбумина, изотонический раствор хлорида натрия, раствор Рингера, 4,2% раствор гидрокарбоната натрия (для коррекции кислотно-основного состояния).

при восстановлении микроциркуляции, появлении сердцебиений и самостоятельных вдохов, ребёнка переводят в палату интенсивной терапии или в реанимационное отделение стационара (не прекращая ИВЛ и инфузионной терапии). при восстановлении микроциркуляции, появлении сердцебиений и самостоятельных вдохов, ребёнка переводят в палату интенсивной терапии или в реанимационное отделение стационара (не прекращая ИВЛ и инфузионной терапии).

охранительный режим, уменьшение световых и звуковых раздражителей, максимально щадящие осмотры, сведение до минимума болезненных назначений; охранительный режим, уменьшение световых и звуковых раздражителей, максимально щадящие осмотры, сведение до минимума болезненных назначений; в первые дни – холод к голове (для уменьшения потребности клеток головного мозга в кислороде ;

подача увлажнённого кислорода ( в связи с повышенной потребностью мозга в кислороде); подача увлажнённого кислорода ( в связи с повышенной потребностью мозга в кислороде); кормление сцеженным грудным молоком: при I степени асфиксии через 6-12 часов после рождения из рожка, к груди на 3-4 сутки; при II степени асфиксии через 12 часов из рожка, к груди на 4-5 сутки; при III степени асфиксии через 24 часа из рожка или через зонд, к груди не ранее 7 суток (по состоянию ребёнка).

проводится медикаментозная терапия в соответствии с назначениями врача: проводится медикаментозная терапия в соответствии с назначениями врача: продолжение инфузионной терапии; кардиотропные и вазоактивные средства; противосудорожные препараты; мочегонные препараты; симптоматические средства, витамины.

Тяжёлое поражение головного мозга с неврологической симптоматикой разной степени тяжести. Тяжёлое поражение головного мозга с неврологической симптоматикой разной степени тяжести.

При I-II степени асфиксии – прогноз благоприятный. При I-II степени асфиксии – прогноз благоприятный. При III степени асфиксии прогноз чаще неблагоприятный, до 50% детей погибают, ещё 20-30% - имеют неврологические нарушения.

1. Здоровый образ жизни людей! 1. Здоровый образ жизни людей! Профилактика или отказ от вредных привычек, профессиональных вредностей… 2. Охрана репродуктивного здоровья девочки – будущей матери. 3. Планирование беременности, регулярное наблюдение беременных в женской консультации, своевременная санация очагов хронической инфекции.

4. Профилактика, своевременное выявление и лечение заболеваний и патологических состояний у беременной женщины, которые могут приводить к внутриутробному инфицированию и гипоксии плода. 4. Профилактика, своевременное выявление и лечение заболеваний и патологических состояний у беременной женщины, которые могут приводить к внутриутробному инфицированию и гипоксии плода. 5. Своевременная госпитализация беременной при прогнозировании асфиксии плода. 6. Бережное ведение родов.

Возможные проблемы ребёнка: Возможные проблемы ребёнка: нарушение дыхания из-за………. нарушение питания из-за снижения или отсутствия физиологических рефлексов(сосательного, глотательного), снижения аппетита; риск аспирации желудочного содержимого при срыгивании; нарушение двигательной активности; ограничение подвижности, риск инвалидизации ребёнка из-за поражения ЦНС и других жизненно важных органов; высокий риск присоединения внутрибольничной инфекции и проблемы связанные с этим; угроза жизни ребёнка

Возможные проблемы родителей: Возможные проблемы родителей: тревога за ребёнка при получении информации о заболевании; дефицит знаний о заболевании, трудность осознания и адекватной оценки случившегося; перевод ребёнка для дальнейшего лечения в специализированное отделение; разлука с ребёнком на период госпитализации; страх за ребёнка, неуверенность в благополучном исходе; преждевременное горевание.

Помочь родителям восполнить дефицит знаний о факторах риска развития асфиксии, особенностях течения, возможном прогнозе. Помочь родителям восполнить дефицит знаний о факторах риска развития асфиксии, особенностях течения, возможном прогнозе. Создать комфортные условия для ребёнка в палате интенсивной терапии (по возможности, перевести его в отдельный стерильный бокс), поддерживать оптимальный температурный режим, предупреждать его переохлаждение и перегревание, создать возвышенное головное положение в кроватке, использовать тёплое стерильное бельё, соблюдать асептику и антисептику с целью профилактики внутрибольничной инфекции.

3. Обращаться с ребёнком с большой осторожностью, как можно меньше тревожить, все процедуры выполнять бережно, по возможности, не вынимая из кроватки; 3. Обращаться с ребёнком с большой осторожностью, как можно меньше тревожить, все процедуры выполнять бережно, по возможности, не вынимая из кроватки; 4. Проводить мониторинг состояния ребёнка и медицинское документирование сестринского процесса: регистрировать характер дыхания, ЧСС, АД, ЧДД, цвет кожных покровов, отмечать наличие рефлексов, судорог, срыгивания, рвоты, анорексии, появление патологических рефлексов и неврологических симптомов.

5. Осуществлять специализированный уход за ребёнком, постоянно вести учёт объёма и состава получаемой жидкости, контролировать массу тела, измерять температуру тела каждые 2 часа, проводить смену положений ребёнка для профилактики застойных явлений, туалет кожных покровов и видимых слизистых, проводить оксигенотерапию. 5. Осуществлять специализированный уход за ребёнком, постоянно вести учёт объёма и состава получаемой жидкости, контролировать массу тела, измерять температуру тела каждые 2 часа, проводить смену положений ребёнка для профилактики застойных явлений, туалет кожных покровов и видимых слизистых, проводить оксигенотерапию.

6. Своевременно проводить санацию трахеобронхиального дерева для обеспечения свободной проходимости дыхательных путей. 6. Своевременно проводить санацию трахеобронхиального дерева для обеспечения свободной проходимости дыхательных путей. 7. Оценивать эффективность проводимой терапии, вносить изменения в план ухода при присоединении осложнений. Взаимодействовать в бригаде с лечащим врачом и другими специалистами.

8. Проводить забор материала для лабораторных скрининг программ. 8. Проводить забор материала для лабораторных скрининг программ. 9. Обеспечить ребёнка адекватным его состоянию питанием и подобрать соответствующий способ кормления. 10. Взаимодействовать в бригаде со специалистами, строго выполнять назначения врача.

11. Убедить родителей в необходимости этапного, комплексного лечения асфиксии, перевода ребёнка в специализированное отделение и динамического наблюдения за ребёнком врачом-педиатром, невропатологом, психоневрологом и другими специалистами по показаниям (после выписки его из стационара). 11. Убедить родителей в необходимости этапного, комплексного лечения асфиксии, перевода ребёнка в специализированное отделение и динамического наблюдения за ребёнком врачом-педиатром, невропатологом, психоневрологом и другими специалистами по показаниям (после выписки его из стационара).

12. Убедить родителей постоянно проводить ребёнку курсы восстановительной терапии, контролировать уровень интеллектуального развития, правильно оценивать его способности и возможности. В период бодрствования стимулировать психическую и двигательную активность ребёнка, поощрять игровую деятельность, в соответствии с возрастом и состоянием подбирать игры и игрушки. 12. Убедить родителей постоянно проводить ребёнку курсы восстановительной терапии, контролировать уровень интеллектуального развития, правильно оценивать его способности и возможности. В период бодрствования стимулировать психическую и двигательную активность ребёнка, поощрять игровую деятельность, в соответствии с возрастом и состоянием подбирать игры и игрушки.

Родовая травма Родовая травма – это травматизация плода во время родов. Частота родовых травм составляет 7-10 случаев на 1000 новорождённых. У 80% умерших новорождённых выявляются повреждения головного и спинного мозга.

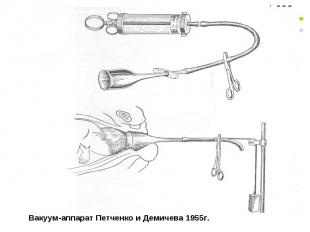
Причины и факторы риска развития родовой травмы: Причины и факторы риска развития родовой травмы: Гипоксия и асфиксия плода, тяжёлый токсикоз беременности. Недоношенность. Внутриутробная инфекция. Быстрые, стремительные или затяжные роды. Диспропорция между размерами таза матери и головки плода (крупный плод, узкий таз матери). Аномалии положения плода или предлежание плаценты. Неквалифицированное выполнение акушерских пособий в родах (наложение щипцов, вакуум экстрактора, поворот плода), оперативного вмешательства (кесарево сечение).
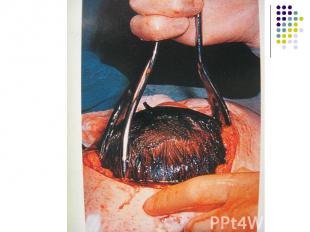

Акушерские щипцы 0,3% Акушерские щипцы 0,3% Вакуум-экстрактор 0,03%



Выделяют: Выделяют: Родовую травму и механические повреждения плода; Внутричерепную родовую травму (повреждение ЦНС).

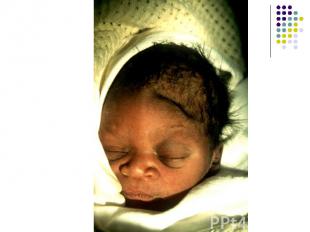
Родовая опухоль характеризуется отёком и кровоизлиянием в мягкие ткани предлежащих частей. При головном предлежании родовая опухоль может определяться на затылке, теменной или лицевой части. Родовая опухоль характеризуется отёком и кровоизлиянием в мягкие ткани предлежащих частей. При головном предлежании родовая опухоль может определяться на затылке, теменной или лицевой части.

Клинические проявления: Клинические проявления: опухоль мягкой консистенции, безболезненная на ощупь; отёчность часто распространяется за пределы шва черепа и может захватывать одновременно несколько костей, без резкой границы;

в месте отёка могут обнаруживаться кровоизлияния различной формы и величины в зависимости от силы и продолжительности давления на ткани во время родов; в месте отёка могут обнаруживаться кровоизлияния различной формы и величины в зависимости от силы и продолжительности давления на ткани во время родов; иногда наблюдаются кровоизлияния в конъюнктиву и сетчатку глаза.

Кефалогематома – это кровоизлияние под надкостницу, локализующееся в своде черепа, возникающее вследствие сдавления и смещения тканей и костей черепа во время родов. Кефалогематома – это кровоизлияние под надкостницу, локализующееся в своде черепа, возникающее вследствие сдавления и смещения тканей и костей черепа во время родов.

Клинические проявления: Клинические проявления: опухоль чаще односторонняя, очень редко – двухсторонняя, никогда границы её не выходят за пределы повреждённой кости; обычно располагается на теменных костях, реже на затылочной и лобной; на ощупь опухоль мягкой консистенции, флюктуирует, имеет широкое основание, в окружности её определяется плотный валик (вследствие утолщения надкостницы);

с конца второй недели жизни гематома начинает кальцефицироваться; с конца второй недели жизни гематома начинает кальцефицироваться; при рентгенологическом исследовании костей черепа определяется утолщение губчатой ткани (костные наросты, образовавшиеся вследствие кальцефикации).

Основные принципы лечения: Кефалогематома не требует специального лечения. Лечебные мероприятия направлены на остановку кровотечения: прикладывание холода к голове, давящая повязка, витамин К, аскорбиновая кислота с рутинном и т.д. При затянувшихся более 10 дней напряжённых кефалогематомах во избежание некроза и рассасывания кости показано хирургическое вмешательство. Основные принципы лечения: Кефалогематома не требует специального лечения. Лечебные мероприятия направлены на остановку кровотечения: прикладывание холода к голове, давящая повязка, витамин К, аскорбиновая кислота с рутинном и т.д. При затянувшихся более 10 дней напряжённых кефалогематомах во избежание некроза и рассасывания кости показано хирургическое вмешательство.

Родовая травма и переломы других костей. Родовая травма и переломы других костей. Наиболее частый вид родовых переломов – перелом ключицы, который встречается с частотой 11,7:1000 новорождённых детей, реже – перелом плечевой и бедренной костей, ещё реже – переломы рёбер, локтевых, лучевых костей и костей голени.

Клинические проявления перелома ключицы: Клинические проявления перелома ключицы: беспокойство ребёнка в первые часы и дни жизни; припухлость мягких тканей в области ключицы за счёт отёка и гематомы; более глубокая шейная складка на стороне повреждения, чем на здоровой стороне;

отсутствие свободного движения руки на стороне повреждения; отсутствие свободного движения руки на стороне повреждения; крепитация и деформация ключицы при пальпации; отсутствие рефлекса Моро на стороне повреждения.

Основные принципы лечения: Основные принципы лечения: при смещённых переломах: иммобилизация области перелома мягкой повязкой с ватно-марлевым валиком в подмышечной впадине в течение 5-7 дней (до образования костной мозоли); при переломах без смещения: бережное пеленание, исключающее травматизацию повреждённой ключицы; динамическое наблюдение ребёнка ортопедом.

Повреждения внутренних органов: Повреждения внутренних органов: разрывы внутренних органов: селезёнки, печени, почек; кровоизлияния в надпочечники или паранефральную клетчатку; кровоизлияния в лёгкие.
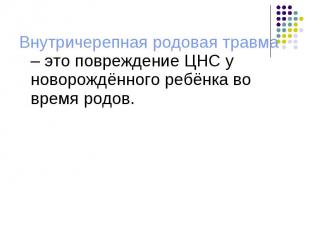
Внутричерепная родовая травма – это повреждение ЦНС у новорождённого ребёнка во время родов. Внутричерепная родовая травма – это повреждение ЦНС у новорождённого ребёнка во время родов.

Причины и факторы риска развития внутричерепной травмы: Причины и факторы риска развития внутричерепной травмы: патология сосудов плода (тонкостенные сосуды и повышение давления в них ведёт к нарушению проницаемости и кровоизлияниям в ткани мозга); особенности свёртывающей системы крови (снижение концентрации протромбина и других факторов).

Клиническая картина: Клиническая картина: Выделяют 4 периода заболевания: Острый период (первые 1-10 дней). Ранний восстановительный период (с 11 дня до 3-х месяцев). Поздний восстановительный период (с 3-х месяцев до 1-2 лет). Период остаточных явлений (после 2-х лет).

В остром периоде в первые 1-3 дня жизни ребёнка преобладают симптомы угнетения ЦНС: В остром периоде в первые 1-3 дня жизни ребёнка преобладают симптомы угнетения ЦНС: ребёнок вял, пассивен, малоподвижен, подолгу лежит с широко открытыми глазами, периодически тихо протяжно стонет; вяло сосёт, плохо глотает; резко снижен мышечный тонус, отсутствуют или подавлены физиологические рефлексы; замедлена или ослаблена реакция на внешние раздражители.

Симптомы возбуждения ЦНС: Симптомы возбуждения ЦНС: монотонный «мозговой» крик; напряжение большого родничка, повышение мышечного тонуса, ригидность мышц затылка, гипертонус мышц разгибателей. Ребёнок лежит с запрокинутой головкой и вытянутыми вдоль туловища конечностями, кисти сжаты в кулачки, прижаты к туловищу;

выражено двигательное беспокойство, тремор подбородка и конечностей, повышена реакция на внешние раздражители (могут быть судороги на сильный раздражитель); выражено двигательное беспокойство, тремор подбородка и конечностей, повышена реакция на внешние раздражители (могут быть судороги на сильный раздражитель); физиологические рефлексы повышены, могут возникать спонтанно (например, рефлекс Моро).

Признаки очаговых поражений ЦНС: Признаки очаговых поражений ЦНС: симптомы поражения черепных нервов: птоз, ассиметрия лица, опущение угла рта, нистагм глаз, косоглазие, симптом «заходящего солнца»; ассиметрия хватательного рефлекса (усиление на стороне повреждения), спастические параличи и парезы

неустойчивая температура тела; неустойчивая температура тела; дыхание аритмичное, судорожное, поверхностное, стонущее, учащённое (80-120 в минуту), апноэ; нарушение сердечно-сосудистой деятельности (брадикардия до 90-100 ударов в минуту, гипотензия сменяется гипертензией).

В восстановительном периоде происходит постепенное угасание патологических неврологических симптомов. Быстрота обратной динамики отдельных симптомов может быть различной (от нескольких месяцев до 2 лет). В восстановительном периоде происходит постепенное угасание патологических неврологических симптомов. Быстрота обратной динамики отдельных симптомов может быть различной (от нескольких месяцев до 2 лет).

В периоде остаточных явлений (после 2-х лет) у детей часто выявляются: В периоде остаточных явлений (после 2-х лет) у детей часто выявляются: гидроцефально-гипертензионный синдром; задержка речевого и умственного развития; эмоциональная лабильность и вегетативные расстройства;

психоневрологические заболевания: олигофрения, эпилепсия, ДЦП, парезы, параличи; психоневрологические заболевания: олигофрения, эпилепсия, ДЦП, парезы, параличи; нарушение полового развития и репродуктивной функции; иммунодефицитные состояния, хронические заболевания.

В остром периоде: В остром периоде: охранительный режим, уменьшение световых и звуковых раздражителей, максимально щадящие осмотры, сведение до минимума болезненных назначений; в первые дни – холод к голове;

подача увлажнённого кислорода (в связи с повышенной потребностью мозга в кислороде); подача увлажнённого кислорода (в связи с повышенной потребностью мозга в кислороде); кормление сцеженным грудным молоком через назогастральный зонд или из рожка (по назначению врача и состоянию ребёнка). К груди прикладывают не ранее 5-6 суток, даже если кровоизлияние «не состоялось»;

Лекарственные препараты: Лекарственные препараты: противосудорожные: фенобарбитал, аминазин, седуксен, пипольфен, дроперидол; сосудоукрепляющие: витамин К, рутин, глюконат кальция, аскорбиновая кислота; дегидратационные: маннитол, лазикс и т.д.

поддержание ОЦК: альбумин, реополиглюкин; поддержание ОЦК: альбумин, реополиглюкин; средства, улучшающие процессы метаболизма нервной ткани: АТФ, глютаминовая кислота, глюкоза; симптоматические: сердечные препараты и т.д.

В раннем восстановительном периоде: В раннем восстановительном периоде: Лекарственные препараты: стимулирующие трофические процессы в нервных клетках: АТФ, церебролизин, экстракт алоэ, витамины группы В; ноотропные препараты: ноотропил, аминалон, пантогам, пирацетам и т.д.; средства, улучшающие мозговое кровообращение: кавинтон, трентал, стугерон, циннаризин.

В позднем восстановительном периоде к вышеперечисленным средствам добавляются физиотерапия, массаж, ЛФК. В позднем восстановительном периоде к вышеперечисленным средствам добавляются физиотерапия, массаж, ЛФК. В периоде остаточных явлений – повторные курсы восстановительной терапии.

Охрана здоровья, в том числе репродуктивного здоровья, девочки – будущей матери. Охрана здоровья, в том числе репродуктивного здоровья, девочки – будущей матери. Планирование беременности, регулярное наблюдение в женской консультации, своевременная санация очагов хронической инфекции. Профилактика вредных привычек, профессиональных вредностей.

4. Профилактика, своевременное выявление и лечение заболеваний и патологических состояний у беременной женщины, которые могут приводить к внутриутробному инфицированию и гипоксии плода. 4. Профилактика, своевременное выявление и лечение заболеваний и патологических состояний у беременной женщины, которые могут приводить к внутриутробному инфицированию и гипоксии плода. 5. Квалифицированное, бережное ведение родов и оперативных вмешательств.

Возможные проблемы пациента: Возможные проблемы пациента: нарушение дыхания и других жизненно важных функций вследствие гипоксии; нарушение питания вследствие расстройства сосательного и глотательного рефлексов; жар, жажда или озноб из-за нарушения процессов терморегуляции;-

нарушение двигательной активности; нарушение двигательной активности; нарушение формулы сна; высокий риск развития иммунодефицитных состояний, присоединения вторичной инфекции; развитие психоневрологических заболеваний: олигофрении, эпилепсии, гидроцефалии и т.д.

поражение опорно-двигательного аппарата: ДЦП, парезы, параличи; поражение опорно-двигательного аппарата: ДЦП, парезы, параличи; нарушение полового развития, репродуктивной функции; высокий риск инвалидизации; угроза для жизни.

Возможные проблемы родителей: Возможные проблемы родителей: тревога за жизнь ребёнка при получении информации о наличии у него родовой травмы ; дефицит знаний о заболевании, причинах и факторах риска возникновения родовой травмы, методах лечения, осложнениях, особенностях ухода в домашних условиях и возможном прогнозе; трудность осознания и адекватной оценки случившегося;

страх за ребёнка, неуверенность в благополучном исходе заболевания; страх за ребёнка, неуверенность в благополучном исходе заболевания; чувство вины перед ребёнком; преждевременное горевание; ситуационный кризис в семье.

Помочь родителям восполнить дефицит знаний о факторах риска развития родовой травмы, особенностях течения, возможном прогнозе. Помочь родителям восполнить дефицит знаний о факторах риска развития родовой травмы, особенностях течения, возможном прогнозе. Создать комфортные условия для ребёнка в палате интенсивной терапии, поддерживать оптимальный температурный режим, создать возвышенное головное положение в кроватке, использовать тёплое стерильное бельё, соблюдать асептику и антисептику с целью профилактики внутрибольничной инфекции.

3. Обращаться с ребёнком с большой осторожностью, как можно меньше тревожить, все процедуры выполнять бережно, по возможности, не вынимая из кроватки; 3. Обращаться с ребёнком с большой осторожностью, как можно меньше тревожить, все процедуры выполнять бережно, по возможности, не вынимая из кроватки; 4. Проводить мониторинг состояния ребёнка: регистрировать характер дыхания, ЧСС, АД, ЧДД, отмечать наличие возбуждения или сонливости, судорог, срыгивания, рвоты, анорексии, появление патологических рефлексов и неврологических симптомов.

5. Осуществлять специализированный уход за ребёнком, постоянно вести учёт объёма и состава получаемой жидкости, контролировать массу тела, измерять температуру тела каждые 2 часа, проводить смену положений, туалет кожных покровов и видимых слизистых. 5. Осуществлять специализированный уход за ребёнком, постоянно вести учёт объёма и состава получаемой жидкости, контролировать массу тела, измерять температуру тела каждые 2 часа, проводить смену положений, туалет кожных покровов и видимых слизистых. 6. Своевременно оказывать доврачебную помощь при возникновении первых признаков неотложных состояний (судороги, гипертермия и т.д.), выполнять назначения врача.

7. Оценивать эффективность проводимой терапии, вносить изменения в план ухода при присоединении осложнений. Взаимодействовать в бригаде с лечащим врачом и другими специалистами. 7. Оценивать эффективность проводимой терапии, вносить изменения в план ухода при присоединении осложнений. Взаимодействовать в бригаде с лечащим врачом и другими специалистами. 8.Обеспечить ребёнка адекватным его состоянию питанием и подобрать соответствующий способ кормления. Кормить ребёнка медленно, малыми порциями, делать частые перерывы, выбрать правильное положение при кормлении (возвышенное положение).

9. Рекомендовать регулярное проведение гигиенических и лечебных ванн (чередовать хвойные, солёные, с настоем валерианы или пустырника), температура воды 38-27,5C, снижать её на 0,5-1C каждые 2-3 недели. 9. Рекомендовать регулярное проведение гигиенических и лечебных ванн (чередовать хвойные, солёные, с настоем валерианы или пустырника), температура воды 38-27,5C, снижать её на 0,5-1C каждые 2-3 недели. 10. Рекомендовать проводить курсы массажа и гимнастики, по возможности, обучить родителей основным приёмам.

11.Убедить родителей постоянно проводить ребёнку курсы восстановительной терапии, контролировать уровень интеллектуального развития, правильно оценивать его способности и возможности. В период бодрствования стимулировать психическую и двигательную активность ребёнка, поощрять игровую деятельность, в соответствии с возрастом и состоянием подбирать игры и игрушки. 11.Убедить родителей постоянно проводить ребёнку курсы восстановительной терапии, контролировать уровень интеллектуального развития, правильно оценивать его способности и возможности. В период бодрствования стимулировать психическую и двигательную активность ребёнка, поощрять игровую деятельность, в соответствии с возрастом и состоянием подбирать игры и игрушки.

12.Как можно раньше заняться социальной адаптацией ребёнка, особенно с тяжёлой родовой травмой, по возможности, развивать его увлечения, хобби. 12.Как можно раньше заняться социальной адаптацией ребёнка, особенно с тяжёлой родовой травмой, по возможности, развивать его увлечения, хобби. 13. Проконсультировать родителей по вопросам прохождения врачебно-экспертной комиссии с целью оформления документов для получения пособия по инвалидности.

14. Помочь семьям, имеющих таких детей, объединиться в группы родительской поддержки для решения вопросов их воспитания, обучения, реабилитации и т.д. 14. Помочь семьям, имеющих таких детей, объединиться в группы родительской поддержки для решения вопросов их воспитания, обучения, реабилитации и т.д. 15. Убедить родителей в необходимости динамического наблюдения за ребёнком врачом-педиатром, невропатологом, психоневрологом и другими специалистами по показаниям.

Источники информации: Источники информации: Учебник. Ежова Н.В., стр 160-176. Учебник. Святкина К.А., стр 69-70, 71-73. Учебное пособие. Севостьянова Н.Г., стр 192-221. Учебное пособие. Тульчинская В.Д., стр 9-23

Спасибо за внимание! Спасибо за внимание!