Презентация на тему: хроническое легочное сердце

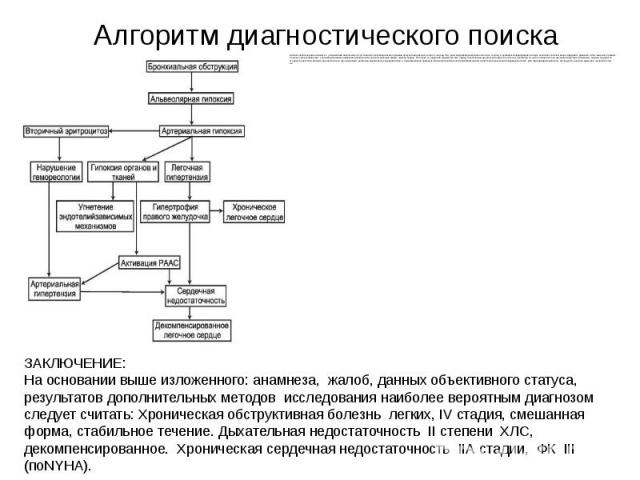
Формулировка окончательного развернутого клинического диагноза: Хроническая обструктивная болезнь легких, IV стадия, смешанная форма, стабильное течение. Дыхательная недостаточность II степени ХЛС, декомпенсированное. Хроническая сердечная недостаточность IIА стадии, ФК III (поNYHA). «Индекс курящего человека» (ИК) 25 пачек/лет.

Клиническая демонстрация На тему: «Хроническое легочное сердце»

Жалобы и анамнез ЖАЛОБЫ: Больной А., 54 лет, поступил в пульмонологическое отделение с жалобами на одышку преимущественно экспираторного характера, усиливающуюся при кашле, незначительной физической нагрузке, периодически и в покое, приступы надсадного кашля с выделением небольшого количества слизисто-гнойной мокроты, выраженную слабость, утомляемость, вялость, подавленность, сонливостью днем и бессонницей ночью, отеки на стопах, голенях, чувство тяжести, боли в правом подреберье. АНАМНЕЗ ЖИЗНИ: Родился в Свердловской области третьим ребенком в семье. Рос и развивался согласно возраста, от сверстников в развитии не отставал. После службы в СА возвратился на прежнее место жительство и работал на УМПО формовщиком в литейном цехе более 25 лет. Материально-бытовые условия удовлетворительные. Перенесенные заболевания: в детстве часто страдал ОРВИ, неоднократно болел пневмонией, хроническим бронхитом. Курит с 12 лет более пачки в день. Индекс курящего человека 25 пачек\лет. Более 15 лет злоупотреблял алкоголем. Наследственность отягощена – отец умер от рака легкого.

АНАМНЕЗ ЗАБОЛЕВАНИЯ: АНАМНЕЗ ЗАБОЛЕВАНИЯ: Считает себя больным в течение 14 лет, когда стал замечать, что на фоне перенесенной ОРВИ усиливался кашель с выделением мокроты гнойного характера, появилось «свистящее» дыхание, периодически субфебрилитет, что больной расценивал как обострение хронического бронхита курильщика. Каждый раз самостоятельно принимал антибактериальную терапию, в результате чего температура нормализовалась, однако продолжал беспокоить надсадный кашель, сначала только по утрам, а затем и течении всего дня. Около 1.5 лет назад отметил снижение толерантности к физической нагрузке (появлялась одышка), головные боли, головокружение, выраженная слабость, а также увеличение отеков нижних конечностей. Был госпитализирован в ЦРБ по месту жительства, где проводилась терапия (какая – не помнит, медицинской документации не представлено). Неделю назад приехал к родственникам в СПб в гости, после переохлаждения появились выше перечисленные жалобы в связи с чем был доставлен СП в городскую больницу.

ОБСУЖДЕНИЕ ЖАЛОБ И АНАМНЕЗА: ОБСУЖДЕНИЕ ЖАЛОБ И АНАМНЕЗА: На что следует обратить внимание при сборе анамнеза с подозрением на ХЛС -это наличие основного заболевания, которое способствовало бы его развитию. При анализе анамнеза жизни следует обратить внимание на частые перенесенные еще в детстве ОРВИ, пневмонии, хронический бронхит, вредные привычки курит более 40 лет, ИК 25пачек\лет-злобный курильщик, а также профессиональные вредности- работал формовщиком в литейном цехе более 25 лет. Уже 14 лет назад имел место синдром бронхиальной обструкции (надсадный кашель с трудно отделяемой мокротой, : одышка респираторного характера, приступы малопродуктивного кашля, удлинение фазы выдоха), однако самолечение, позднее обращение за медицинской помощью, а также неквалифицированное лечение предполагаемой ХОБЛ привело к прогрессированию данного заболевания, и как исход, к вероятному формированию ХЛС с ярко выраженными жалобами дыхательной и сердечной (правожелудочковой) недостаточности. Важно помнить, что причиной ХЛС в 70-80% случаев является ХОБЛ. Для своевременной диагностики данной патологии у больного с синдромом бронхиальной обструкции необходим мониторинг состояние пациента не менее одного раза в год (с обязательным выполнением рутинных исследований –общеклинический анализ крови, рентгенологическое исследование легких, ФВД,ЭКГ, ЭхоКГ).

Объективный статус и его обсуждение Состояние средней степени тяжести, пониженного питания. Цианоз губ, кончика носа, подбородка, ушей, булавовидная деформация фаланг пальцев по типу барабанных палочек, конечности теплые на ощупь. Плотные отеки на голенях, стопах. Грудная клетка бочкообразной формы, малоподвижна. В акте дыхания участвуют мышцы плечевого пояса, межреберная мускулатура. Надключичные ямки выпячены. При перкуссии определяется коробочный звук, границы легких опущены на одно ребро. Дыхание мозаичное: жесткое в межлопаточном пространстве, ослабленное в нижних и боковых отделах, сухие хрипы при вдохе, выдох свистящий, удлинен. ЧД 28 в минуту. Шейные вены во время вдоха и в лежачем положении набухают. Имеется разлитая пульсация слева от грудины, а также в эпигастральной области. Пульс-102 в мин., ритмичный, АД - 140/80 мм рт.ст. Левая граница сердца - по левой среднеключичной линии, верхняя – 3 межреберье, правая - на 1,5 см латеральнее правого края грудины. При аускультации тоны сердца глухие, выслушивается систолический шум вдоль левого края грудины, у мечевидного отростка , усиливающегося на высоте вдоха, акцент и расщепление II тона на легочной артерии . Печень увеличена в размерах, при пальпации уплотнена, болезненна, край печени закруглен. Размеры печени по Курлову 15-13-11 см. Поколачивание по поясничной области безболезненное с обеих сторон.

ОБСУЖДЕНИЕ: у нашего пациента имеют место следующие объективные признаки: ОБСУЖДЕНИЕ: у нашего пациента имеют место следующие объективные признаки: - Диффузный «теплый» цианоз (дистальные отделы конечностей теплые вследствие сосудорасширяющего действия накапливающейся в крови углекислоты). - Тахикардия является характерным, хотя и неспецифичным, признаком легочной гипертензии. Нередко она может быть проявлением дыхательной недостаточности и рефлекторного повышения активности симпатоадреналовой системы у больных с артериальной гипоксемией. - Выявляются признаки эмфиземы легких. Грудная клетка приобретает бочкообразную форму, увеличение межреберных промежутков, выбухание надключичных ямок. Перкуторный звук над легкими коробочный, верхние границы легких смещены вверх, нижние — вниз. Уменьшена дыхательная экскурсия нижнего края легких. При аускультации на фоне разнообразных изменений основных дыхательных шумов выслушиваются сухие хрипы - Перкуторно определяется расширение абсолютной и относительной сердечной тупости правой границы сердца; перкуторный звук над рукояткой грудины - с тимпаническим оттенком, а над мечевидным отростком становится притупленно-тимпаническим или совсем глухим. - Утолщение концевых фаланг («барабанные палочки») и ногтей («часовые стекла») У больного с ХЛС часто развивается булавовидная деформация концевых фаланг пальцев по типу барабанных палочек, что связано с нарушением трофики надкостницы и вегетативной иннервации на фоне длительной эндогенной интоксикации и гипоксемии - Набухание шейных вен вследствие затрудненного оттока крови к правому предсердию (шейные вены набухают лишь на выдохе, особенно у больных с обструктивными поражениями легких; при присоединении сердечной недостаточности они остаются вздутыми и на вдохе). Набухание шейных вен у больного хроническим легочным сердцем больше выражено во время вдоха, что свидетельствует о значительном повышении центрального венозного давления и затруднении кровотока из крупных вен в правом предсердии и правом желудочке (симптом Куссмауля) - Отеки нижних конечностей менее выражены и не достигают такой степени, как при первичных заболеваниях сердца. Отеки на ногах — одна из наиболее характерных жалоб больных с декомпенсированным ЛС. Вначале отеки локализуются в области стоп и лодыжек, появляются у больных к вечеру, а к утру могут проходить.

Систолическая прекардиальная и эпигастральная пульсация (за счет гипертрофии и дилатации ПЖ). - Акцент второго тона над легочной артерией (при повышении давления в ней более чем в 2 раза. Глухость тонов сердца. Появление систолического шума над мечевидным отростком или слева от грудины при развитии относительной недостаточности клапанов вследствие дилатации правых камер сердца. Систолическая прекардиальная и эпигастральная пульсация (за счет гипертрофии и дилатации ПЖ). - Акцент второго тона над легочной артерией (при повышении давления в ней более чем в 2 раза. Глухость тонов сердца. Появление систолического шума над мечевидным отростком или слева от грудины при развитии относительной недостаточности клапанов вследствие дилатации правых камер сердца. - Увеличение печени, положительный венный пульс, положительный симптом Плеша (гепато-югулярный симптом - при нажатии на край печени становится очевидным набухание вен шеи) . -Церебральные расстройства выявленные у больного с дыхательной недостаточностью и декомпенсированным легочным сердцем возникают в результате хронической гиперкапнии и гипоксии головного мозга, а также нарушений сосудистой проницаемости и отека головного мозга. Таким образом, полученные при исследовании объективного статуса данные свидетельствуют о наличии у пациента патологического процесса, сопровождающегося синдромами: • бронхиальной обструкции (основного заболевания ХОБЛ) • дыхательной недостаточности; • сердечной (правожелудочковой) недостаточности.

Лабораторные исследования Лабораторные исследования Анализ периферической крови: Эритроциты-6,0x10*12/л. Гемоглобин-174г/л. Цветной показатель-0,9 Лейкоциты-12,2x10*9/л. Палочкоядерные-7%. Сегментоядерные-66%. Эозинофилы-4%. Лимфоциты-17%. Моноциты-6%. СОЭ-2 мм/час. Гематокрит-55%. Тромбоциты-450.00* 109\л. Анализ мокроты: характер - слизисто-гнойный; консистенция - вязкая; микроскопия: плоский эпителий 10-12 в поле зрения, лейкоциты до 20 в поле зрения, местами скопления, альвеолярные макрофаги-1-2 в поле зрения. Инструментальные исследования: Исследование функции внешнего дыхания Спирометрия: ОФВ1-48%, отклонение ОФВ1/ЖЕЛ-35% Рентгенограмма органов грудной клетки: легочные поля повышенной прозрачности, корни легких расширены за счет сосудистого рисунка и перибронхиальной инфильтрации, низкое стояние диафрагмы, диффузный сетчатый фиброз в нижних и средних легочных полях, увеличение правого отдела сердца, расширение легочной артерии.
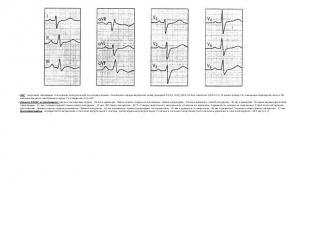
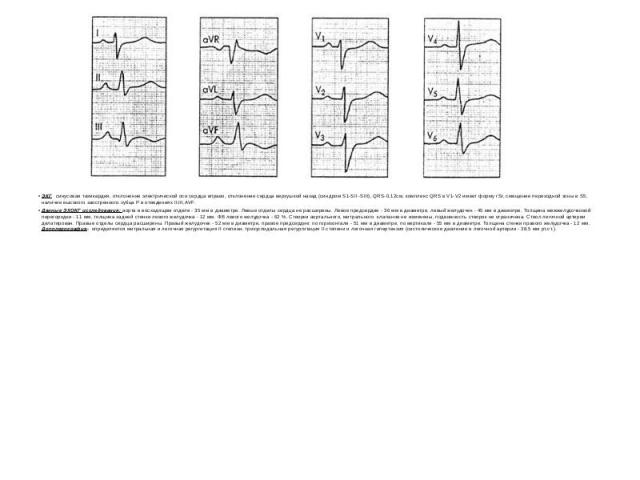
ЭКГ синусовая тахикардия, отклонение электрической оси сердца вправо, отклонение сердца верхушкой назад (синдром S1-SII -SIII), QRS-0,12см, комплекс QRS в V1-V2 имеет форму rSr, смещение переходной зоны в S5, наличие высокого заостренного зубца Р в отведениях II,III,AVF. Данные ЭХОКГ исследования: аорта в восходящем отделе - 35 мм в диаметре. Левые отделы сердца не расширены. Левое предсердие - 36 мм в диаметре, левый желудочек - 45 мм в диаметре. Толщина межжелудочковой перегородки - 11 мм, толщина задней стенки левого желудочка - 12 мм. ФВ левого желудочка - 62 %. Створки аортального, митрального клапанов не изменены, подвижность створок не ограничена. Ствол легочной артерии дилатирован. Правые отделы сердца расширены. Правый желудочек - 52 мм в диаметре, правое предсердие: по горизонтали - 51 мм в диаметре, по вертикали - 55 мм в диаметре. Толщина стенки правого желудочка - 12 мм. Допплерография- определяется митральная и легочная регургитация II степени, трикуспидальная регургитация II степени и легочная гипертензия (систолическое давление в легочной артерии - 38,5 мм рт.ст.).

Обсуждение лабораторных и инструментальных исследований В клиническом анализе крови у больных с ХЛС определяют эритроцитоз, высокий гематокрит, замедление СОЭ. В биохимическом анализе крови при развитии декомпенсации по правожелудочковому типу возможны увеличение остаточного азота, билирубина, гипоальбуминемия, гиперглобулинемия. Данные спирометрии соответствуют (по классификации(GOLD 2007) IV стадии ХОБЛ На ЭКГ выявляют признаки нагрузки на правое предсердие, гипертрофии правого желудочка. При ЭхоКГ исследовании обращает на себя внимание отсутствие значимых изменений левых отделов сердца при гипертрофии в сочетании с дилатацией преимущественно правых камер сердца, наличие легочной гипертензии, по результатами доплерографии-недостаточность клапанов трехстворчатого клапана, легочного ствола, легочная гипертензия. Рентгенологические признаки: сетчатого пневмосклероза с преимущественно в нижних отделах легких, а также эмфиземы подтверждают наличие у больного бронхообструктивного синдрома. выбухание ствола легочной артерии; усиление сосудистого рисунка корней легкого при относительной светлой периферии; увеличение правого отдела сердца, расширение легочной артерии-признаки легочной гипертензии, ХЛС.
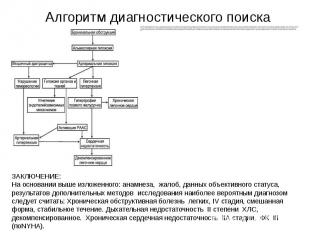
Диагностический поиск целесообразно начинать с установления наличия или отсутствия легочной гипертензии по данным аускультации (акцент второго тона над ЛА), рентгенографии (выбухание легочного ствола), и допплерэхокардиографии, которая позволяет количественно определить давление в ЛА с высокой степенью точности. В сомнительных случаях прибегают к непосредственному измерению давления в ЛА при катетеризации правых отделов сердца. В отличие от сердечной одышки при ХЛС одышка обусловлена дыхательной недостаточностью и несмотря на частое поверхностное дыхание вследствие гипоксемии, меньше ощущается больным и не носит характер ортопноэ. Важное диагностическое значение имеют различная выраженность кардиомегалии, а также выявление признаков бронхолегочной патологии при физикальном и рентгенологическом исследованиях легких. Для подтверждения диагноза исследуется внешнее дыхание и газовый состав артериальной крови

Обоснование и современные принципы медикаментозного лечения больных ХЛС: В основе лечения больных с ХЛС лежат мероприятия, направленные на предотвращение легочной гипертензии и правожелудочковой недостаточности. Это возможно только при активном воздействии на основной патологический процесс в легких, приведший к возникновению ЛС. Успех лечения зависит в первую очередь от улучшения альвеолярной вентиляции, коррекции артериальной гипоксемии, гиперкапнии и ацидоза. Воздействие на эти, главные, звенья патогенеза ЛС в большинстве случаев уменьшает напряженность гипоксической легочной вазоконстрикции и способствует снижению давления в легочной артерии даже на стадии декомпенсированного ЛС. • Профилактика и лечение заболеваний лежащих в основе ХЛС., например, ХОБЛ - необходим полный отказ от курения (в том числе пассивного), по возможности избегание переохлаждения и профилактика острых респираторных вирусных инфекций, профессиональных вредностей. • Медикаментозное снижение легочной гипертензии. • Лечение правожелудочковой недостаточности. Коррекция легочной артериальной гипоксемии. Наиболее эффективными методами коррекции альвеолярной вентиляции и газового состава крови у большинства больных ХЛС являются: ингаляции кислорода, применение бронхолитиков, применение антибиотиков.

1. Ингаляция кислорода является одним из наиболее эффективных методов коррекции артериальной гипоксемии и гиперкапнии. Она позволяет восстанавливать поврежденные придыхательной недостаточности функции ЦНС, печени, почек; устраняет метаболический ацидоз, уменьшает катехоламинемию, улучшает механические свойства самих легких. Показаниями для назначения кислородотерапии являются следующие клинические симптомы, возникающие у больного с дыхательной недостаточностью (А.П. Зильбер) :выраженный цианоз; тахипноэ; тахикардия или брадикардия; системная артериальная гипотензия или гипертензия; признаки метаболического ацидоза; признаки артериальной гипоксемии (парциальное давление кислорода в артериальной крови — РаО2 — ниже 65 мм рт. ст.). Продолжительность оксигенотерапии зависит от тяжести состояния больного и колеблется от 60 мин 3-4 раза в день до 14-16 ч в сутки. В некоторых случаях эффект может быть получен только через 3-4 недели ежедневной оксигенотерапии. 1. Ингаляция кислорода является одним из наиболее эффективных методов коррекции артериальной гипоксемии и гиперкапнии. Она позволяет восстанавливать поврежденные придыхательной недостаточности функции ЦНС, печени, почек; устраняет метаболический ацидоз, уменьшает катехоламинемию, улучшает механические свойства самих легких. Показаниями для назначения кислородотерапии являются следующие клинические симптомы, возникающие у больного с дыхательной недостаточностью (А.П. Зильбер) :выраженный цианоз; тахипноэ; тахикардия или брадикардия; системная артериальная гипотензия или гипертензия; признаки метаболического ацидоза; признаки артериальной гипоксемии (парциальное давление кислорода в артериальной крови — РаО2 — ниже 65 мм рт. ст.). Продолжительность оксигенотерапии зависит от тяжести состояния больного и колеблется от 60 мин 3-4 раза в день до 14-16 ч в сутки. В некоторых случаях эффект может быть получен только через 3-4 недели ежедневной оксигенотерапии. 2. Улучшение бронхиальной проходимости снижения артериальной гипоксемии и гиперкапнии. В зависимости от характера основного патологического процесса в легких применяют различные бронходилататоры, отхаркивающие средства и муколитики. Бронхолитики по механизмам действия делят на три группы: •стимуляторы β-адренергических рецепторов короткого действия: сальбутамол (вентолин), фенотерол (беротек) и длительного действия: сальметерол (серевент), форматерол (оксис) •холинолитики короткого действия: ипратропиум бромид (атровент) и длительного действия: тиотропиум (спирива) •метилксантины (теофиллин, теопек, теодур и др.). Применяются и комбинированные препараты беродуал (беротек + атровент), эудур (теофиллин + тербуталин) и др. Коррекция мукоцилиарного клиренса также оказывает существенное влияние на бронхиальную проходимость, вентиляцию легких и газовый состав крови. Перспективными считают лекарственные средства, улучшающие слизеобразование и стимулирующие образование сурфактанта (бромгексин), муколитики (калия йодид), щелочные ингаляции.

3. Антибиотики остаются основным этиологическим средством лечения бронхолегочной инфекции у больных хроническим легочным сердцем. Адекватно подобранная неспецифическая антибактериальная терапия в большинстве случаев приводит к уменьшению воспалительной реакции в бронхиальном дереве и легочной ткани, восстановлению вентиляции в легких и уменьшению легочной артериальной гипоксемии 3. Антибиотики остаются основным этиологическим средством лечения бронхолегочной инфекции у больных хроническим легочным сердцем. Адекватно подобранная неспецифическая антибактериальная терапия в большинстве случаев приводит к уменьшению воспалительной реакции в бронхиальном дереве и легочной ткани, восстановлению вентиляции в легких и уменьшению легочной артериальной гипоксемии Коррекция легочного сосудистого сопротивления осуществляется за счет применения медикаментозных средств, снижающих повышенное легочное сосудистое сопротивление, приток крови к правым отделам сердца, ОЦК и давление в легочной артерии. С этой целью используют следующие препараты: блокаторы медленных кальциевых каналов; ингибиторы АПФ; нитраты; альфа адреноблокаторы и некоторые другие лекарственные средства. БМКК: они способствуют не только снижению тонуса сосудов малого круга кровообращения, но и расслаблению гладкой мускулатуры бронхов, уменьшают агрегацию тромбоцитов и повышают устойчивость миокарда к гипоксии. Дозы подбирают индивидуально, в зависимости от величины давления в легочной артерии и переносимости препаратов. При умеренном повышении давления в ЛА, например, у больных с легочным сердцем, развившемся на фоне ХОБЛ или рецидивирующей тромбоэмболии, антагонисты кальция назначают в средних терапевтических дозах: нифедипин — 60-80 мг в сутки; дилтиазем — 360-420 мг в сутки; лацидипин (лаципил) -2-6 мг в сутки; исрадипии (ломир) 5-10 мг в сутки. Лечение начинают с минимальных переносимых доз препаратов, постепенно увеличивая их каждые 4-6 и на протяжении 5-6 недель, если не возникают побочные эффекты препаратов. Ингибиторы АПФ используются для лечения больных с ХЛС, прежде всего пациентов с признаками сердечной декомпенсации. Воздействие ингибиторов АПФ на гуморальную (эндокринную) РААС и уменьшение под их влиянием образования циркулирующего ангиотензина ІІ. В результате этих и некоторых других эффектов ингибиторов АПФ уменьшается величина пред- и постнагрузки на правый желудочек, ОЦК и снижается повышенное давление в легочной артерии . У больных ЛС с признаками сердечной декомпенсации ингибиторы АПФ назначают в относительно небольших дозах: каптоприл до 50-75 мг в сутки; эналаприл 20-40 мг в сутки; периндоприл (престариум) — 10мг в сутки.

Нитраты относятся к вазодилататорам преимущественно венозного типа. Они существенно уменьшают венозный возврат крови к правому сердцу, «разгружая» малый круг кровообращения и снижая тем самым давление в ЛА. Чаще используют пролонгированные препараты изосорбид-динитрата или изосорбид-5-мононитрата. Применение нитратов оказывается эффективным примерно у половины больных с ХЛС. Нитраты относятся к вазодилататорам преимущественно венозного типа. Они существенно уменьшают венозный возврат крови к правому сердцу, «разгружая» малый круг кровообращения и снижая тем самым давление в ЛА. Чаще используют пролонгированные препараты изосорбид-динитрата или изосорбид-5-мононитрата. Применение нитратов оказывается эффективным примерно у половины больных с ХЛС. Альфа1-адреноблокаторы: празозин, доксазоцин. Действие их заключается в селективной блокаде альфа1-адренорецепторов гладкомышечных клеток сосудов, что способствует значительной артериолярной и венозной вазодилатации, снижению ОПСС и легочного сосудистого сопротивления. Дилатация вен сопровождается депонированием крови в емкостных сосудах, уменьшением притока крови к сердцу и величины преднагрузки на правый желудочек. Используются минимальные суточные дозы этих препаратов. Доксазозин принимается 1 раз в сутки в дозе 0,5-2 мг. Помимо выраженного вазодилатирующего действия он снижает агрегацию тромбоцитов и повышает фибринолитическую активность крови, а также благоприятно действует на липидный профиль, повышая содержание ЛВП и снижая ХС ЛНП и ТГ. Лучшие результаты получают у больных с сопутствующей эссенциальной АГ. Коррекция гемореологических нарушений и агрегации тромбоцитов Повышение вязкости крови, агрегации тромбоцитов и свертываемости крови, характерное для больных ХЛС, оказывает существенное влияние на легочное сосудистое сопротивление и прогноз. Эти нарушения ведут к развитию вторичных тромбозов мелких ветвей легочной артерии, что также способствует прогрессированию легочной гипертензии. Оправдано использование некоторых способов коррекции гемореологических нарушений и повышенной агрегации тромбоцитов, особенно у пациентов с высокими цифрами давления в легочной артерии: Кровопускание по 200-300 мл крови. Оно показано при увеличении гематокрита больше 55-60% Низкомолекулярные гепарины: фраксипарин по 0,6 2 раза в сутки п\к показано больным ЛС, развившемся на фоне рецидивирующей тромбоэмболии мелких ветвей ЛА. В поддерживающих дозах фраксипарин может использоваться у больных ЛС до 3-6 месяцев. Менее эффективным оказывается назначение гепарина по 5000 ЕД 2 раза в день п\к. Из пероральных антикоагулянтов предпочтение отдается варфарину, который назначают в индивидуально подобранной дозе под контролем МНО. Также применяют антиагреганты (ацетилсалициловая кислота, курантил), трентал внутрь по 100-400 мг 2-3 раза в день гирудотерапию.

Особенности лечения правожелудочковой недостаточности Особенности лечения правожелудочковой недостаточности При развитии декомпенсированного ЛС с признаками правожелудочковой недостаточности применяют диуретики, ингибиторы АПФ и в некоторых случаях — сердечные гликозиды. Диуретики показаны при появлении клинических признаков правожелудочковой недостаточности при наличии отечного синдрома и высоких значений ОЦК. Используют сильнодействующие петлевые диуретики. Их целесообразно сочетать с приемом калийсберегающих диуретиков или антагонистов альдостерона (альдактона, верошпирона и др.). Лечение начинают с малых суточных доз. Медленное постепенное увеличение дозы мочегонных («титрование дозы») в большинстве случаев позволяет избежать резкого уменьшения ОЦК и снижения системного АД. Сердечные гликозиды. Необходимость применения этих ЛС у больных декомпенсированным ЛС ограничена, прежде всего, случаями, осложненными фибрилляцией предсердий и сопутствующей левожелудочковой недостаточностью (например, у пациентов, страдающих ИБС). Используют, как правило, малые дозы гликозидов, например, дигоксин 0,25 мг ½ -1 табл. 1 раз в день. Следует также учитывать, что лечение сердечными гликозидами больных ХЛС часто сопровождается развитием гликозидной интоксикации и нарушениями сердечного ритма. Ингибиторы АПФ. Длительное применение этих лекарственных препаратов у больных с декомпенсированным ЛС в целом имеет большие преимущества перед другими способами лечения правожелудочковой недостаточности. Имеются сообщения, что длительное применение ингибиторов АПФ у больных декомпенсированным ЛС сопровождается замедлением прогрессирования СН, снижением летальности, улучшением прогноза и качества жизни больного Таким образом, комплексное лечение больных ХЛС должно предусматривать адекватную терапию основного заболевания, коррекцию легочной артериальной гипоксемии, воздействие на гемореологические показатели, агрегацию тромбоцитов и свертываемость крови, гемодинамическую и нейрогормональную «разгрузку» сердца и острожное применение вазодилататоров, снижающих давление в легочной артерии.

Дифференциальная диагностика Диф. диагностика с гипертрофией ПЖ при первичной патологии сердца — непременное условие диагноза ЛС. В редких случаях поздней диагностики ХЛС (в стадии декомпенсации с кардиомегалией) необходимо его дифференцировать с пороками сердца, дилатационной кардиомиопатией, кардиосклерозом в исходе ИБС. Основными причинами изолированной ХН правых отделов сердца наряду с ХЛС являются : ВПС, дефект МПП, стеноз устья легочной артерии, триада и в ряде случаев — тетрада Фалло, аномалия Эбштейна, приобретенные пороки трехстворчатого клапана, в том числе карциноидного генеза, а также относительно редкая локализация миксомы в правом предсердии, вызывающая сужение предсердно-желудочкового отверстия. Признаки правосторонней сердечной недостаточности превалируют в клинической картине констриктивного и экссудативного перикардита. При установлении легочной гипертензии проводят диф. диагностику ХЛС и дефекта МЖП перегородки, тогда как ее отсутствие характерно для пороков клапанов правых отделов сердца. Диффузный цианоз, барабанные пальцы и полицитемия позволяют распознать большинство случаев тетрады Фалло, а данные эхокардиографии и допплеровского исследования сердца — дифференцировать стеноз легочной артерии и пороки трехстворчатого клапана, а также выявить миксому правого предсердия. В сложных случаях характер порока верифицируют с помощью инвазивного обследования — катетеризации сердца и ангиокардиографии.

Диф. диагностика легочного сердца и первично - левожелудочковой (тотальной сердечной недостаточности). (табл.1)

Диф. диагностика легочного сердца и первично - левожелудочковой (тотальной сердечной недостаточности). (табл.2)
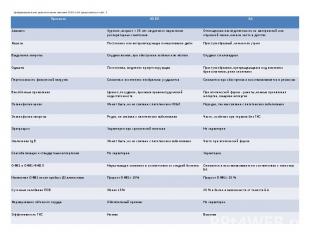
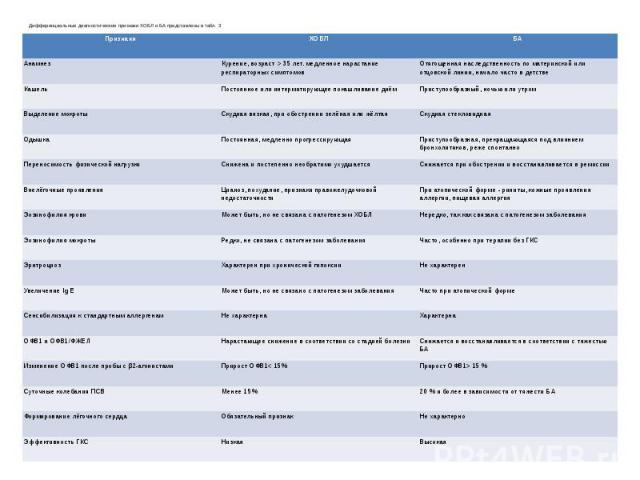
Дифференциальные диагностические признаки ХОБЛ и БА представлены в табл. 3