Презентация на тему: корь

Корь: этиология, патогенез, клиника, лечение и профилактика

Корь (morbilli) – острое вирусное антропонозное заболевание, характеризующееся выраженной интоксикацией катаральным и катарально гнойным ринитом ларингитом конъюнктивитом своеобразной энантемой (пятна Бельского – Филатова – Коплика) папулезно пятнистой сыпью.

Этиология Возбудитель кори – вирус, относящийся к роду Morbilivirus семейства Paramyxoviridae. Геном состоит из одной молекулы одноцепочечной РНК. В антигенной структуре никаких отличий между штаммами нет. Вирус кори обладает гемагглютинирующей, гемолизирующей и симпластической активностью. Он малоустойчив в окружающей среде: быстро инактивируется при температуре 56°С (через 30 мин), в кислой среде (рН 2,0–4,0), под влиянием рассеянного света, под прямыми солнечными лучами, во влажном воздухе, при воздействии дезинфектантов. В каплях слизи при температуре воздуха 12–15°С сохраняется в течение нескольких дней. Низкую температуру переносит хорошо: кровь больного, замороженная при –72 °С, сохраняет свою заразительность в течение 14 дней. Отличительной особенностью возбудителя кори является его способность к пожизненной персистенции в организме перенесшего заболевание и способность вызывать особую форму инфекционного процесса – медленную инфекцию (подострый склерозирующий панэнцефалит).

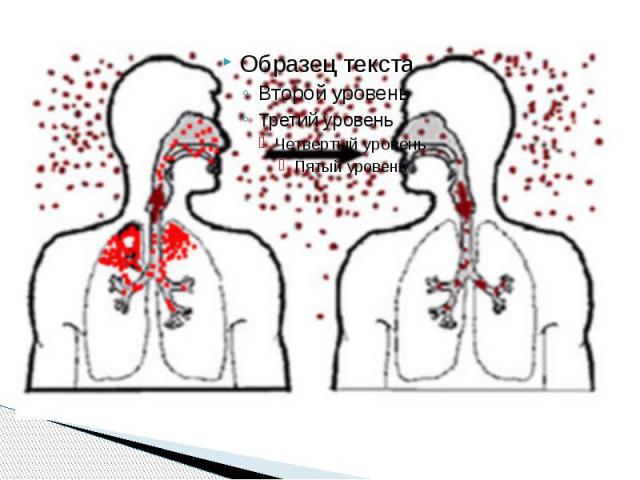
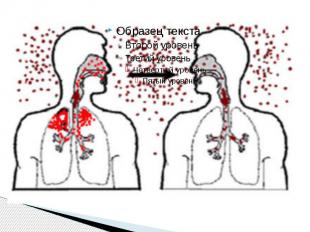
Эпидемиология Источник инфекции – только больной человек в последние дни инкубационного периода, в максимальной степени в продромальный (катаральный) период и в значительно меньшей степени – в период высыпания. Вместе с тем описаны случаи бессимптомной коревой инфекции. Механизм передачи возбудителя – аэрогенный, доминирующий путь распространения – воздушно капельный

Эпидемиология Восприимчивость к кори - очень высока и, как считалось, приближается к 100 %. В.М.Болотовский (1993) приводит несколько иные данные - общение с больным корью в течение 24 ч вызывает заболевание у около 40 % восприимчивых к кори лиц, в течение 48 ч – у около 60 %, в течение 72 ч – у около 80 %. После перенесенного заболевания остается стойкий, напряженный иммунитет - у 99 % переболевших – пожизненный. Поствакцинальный иммунитет - полученный в результате прививок живой коревой вакциной, развивается у 90 % привитых и сохраняется более 20 лет (срок наблюдения)

Патогенез Ворота инфекции – слизистая оболочка верхних дыхательных путей. Здесь происходит первичная репликация вируса. В дальнейшем возбудитель проникает в регионарные лимфатические узлы, где также реплицируется, накапливается, как в депо, и вызывает гиперплазию и пролиферацию клеточных элементов. К 3 му дню (по другим данным, к 5–6 му дню) инкубационного периода происходит первый прорыв возбудителя в кровь, возникают первая кратковременная вирусемия и рассеивание вирусов по всем органам и тканям с их фиксацией в клетках системы мононуклеарных фагоцитов и лимфоидных клетках, где вирусы накапливаются Атака факторов специфической и неспецифической защиты на вируссодержащие клетки приводит к их цитолизу и высвобождению вирусов, которые в силу особого тропизма к эпителиоцитам внедряются в слизистые оболочки (прежде всего верхних дыхательных путей) и одновременно прорываются в кровь, обусловливая вторую, более массивную и продолжительную вирусемию

Патогенез Элементом коревой сыпи является очаг воспаления вокруг сосуда, в формировании которого играют свою роль повреждение эндотелия сосуда вирусом и периваскулярная экссудация и клеточная инфильтрация. Именно поэтому в элементах сыпи всегда присутствует вирус кори. Как и большинство других представителей царства Vira, вирус кори обладает тропизмом к клеткам ЦНС, что патогенетически обосновывает частое вовлечение ее в коревой процесс с развитием энцефалита, менингита или энцефаломиелита.

4 периода - инкубационный продромальный (катаральный) высыпания реконвалесценции.

Инкубационный период продолжается обычно 9, чаще 11 дней; редко он сокращается до 7 дней или удлиняется до 21–28 дней (в результате пассивной профилактики иммуноглобулином в очаге инфекции)

Продромальный (катаральный) период Заболевание начинается остро с симптомов интоксикации и катарального воспаления слизистых оболочек. Повышается температура тела (до 39 °С и выше) иногда утренняя температура выше вечерней. Нарастает беспокойство Аппетит снижается, нарушается сон. Возникает и неуклонно нарастает ринит с обильным, иногда непрерывным истечением серозного, позже серозно гнойного экссудата, появляются признаки ларингита (или ларинготрахеобронхита) Всегда развиваются конъюнктивит с отеком и гиперемией слизистой оболочки глаз, с серозным или серозно гнойным отделяемым, а также инъекция сосудов склер, слезотечение, а иногда и светобоязнь. Практически у всех больных в катаральный период и период высыпания выявляются небольшое увеличение и чувствительность при пальпации периферических лимфатических узлов, особенно шейных и затылочных; почти у половины больных увеличивается селезенка, реже определяется гепатомегалия.

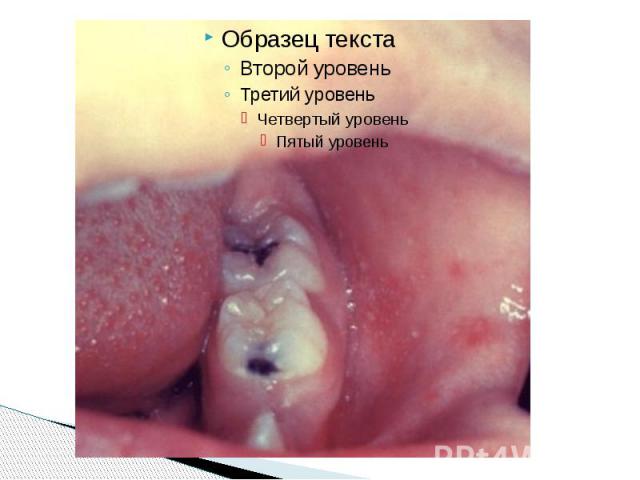
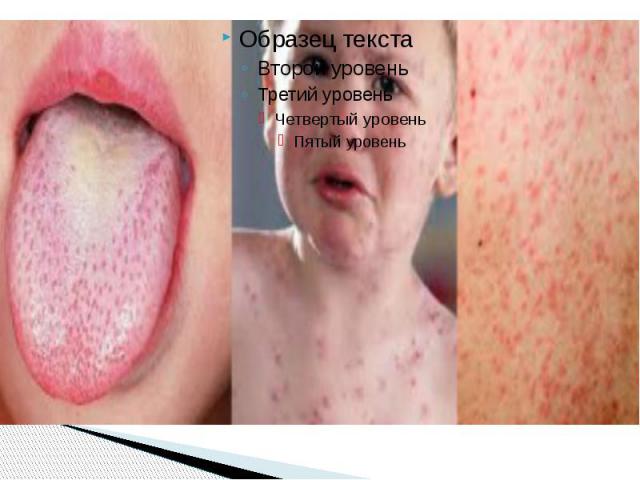
Пятна Бельского – Филатова – Коплика Патогномоничный признак появляется к концу 1 го или на 2 й день болезни Наличие пятен БФК создает впечатление, что слизистая оболочка щек посыпана манной крупой или отрубямя Пятна могут быть скудными и обильными; они располагаются напротив малых коренных зубов в виде мелких белого цвета пятнышек, возвышающихся над поверхностью слизистой оболочки и окруженных красным ободком В некоторых, редких, случаях пятна сливаются и распространяются на слизистые оболочки всей полости рта (за исключением твердого и мягкого неба) и конъюнктиву Описаны случаи их появления на слизистой оболочке ануса и вульвы Пятна БФК существуют 2–3 дня и к моменту появления сыпи обычно исчезают После исчезновения пятен внимательный врач может заметить бархатистость в местах их бывшей локализации.
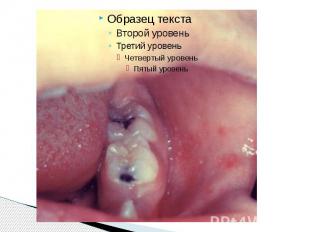
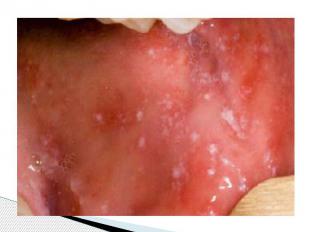
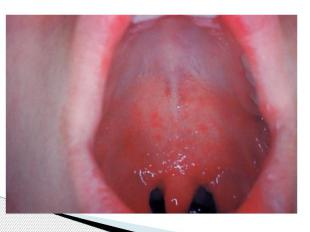

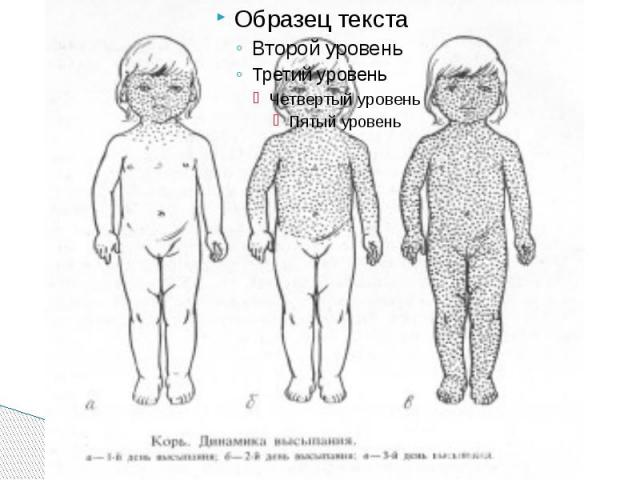
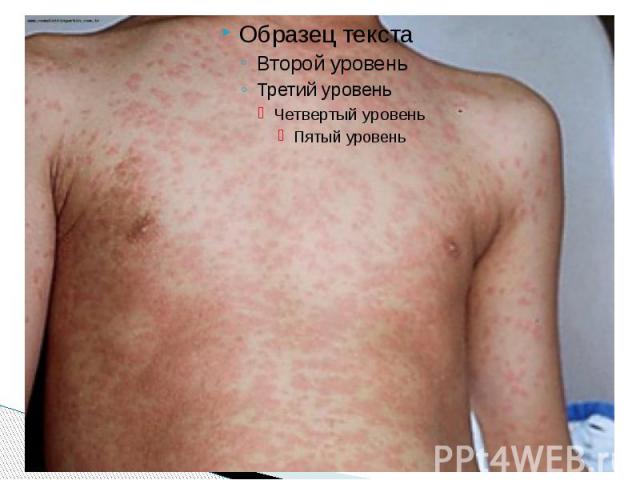
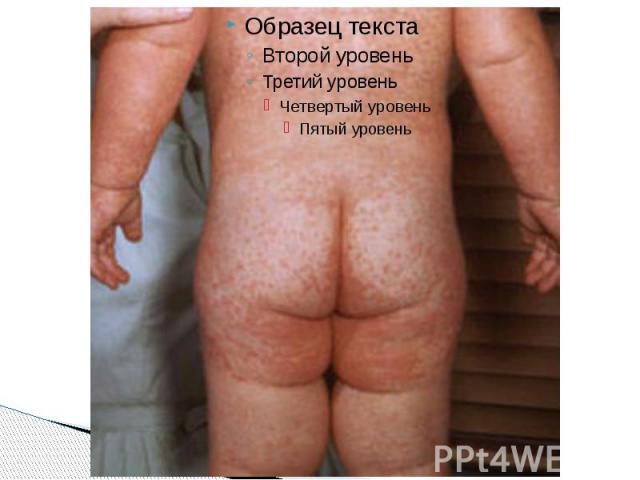
Период высыпаний Главной особенностью коревой экзантемы является этапность высыпания. Первые элементы появляются на лице и за ушами и в течение 1 го дня распространяются на шею и верхнюю часть груди На 2 й день сыпь возникает на туловище, бедрах и руках На 3 й день – на голенях и стопах, причем к этому времени коревые элементы на лице заметно бледнеют Высыпания могут сопровождаться несильным зудом. Угасание сыпи происходит в том же порядке, что и ее появление: сверху вниз в течение 3 дней. Элементы экзантемы теряют папулезный характер, приобретают вид бурых, а затем коричневатых пятен с мелким отрубевидным шелушением. Эта пигментация сохраняется до 1,5 3 нед. Обязательные, самые яркие и наиболее ценные проявления кори — Лихорадка, ринит, ларингит, конъюнктивит, пятна Бельского – Филатова – Коплика и экзантема . Но клиническая картина заболевания этим не исчерпывается.
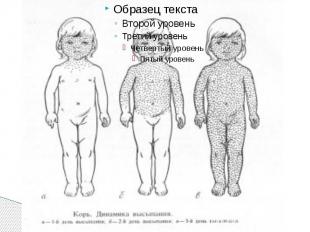
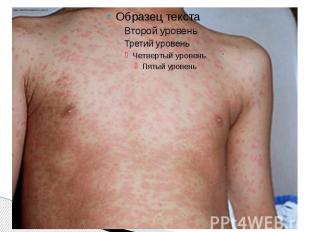
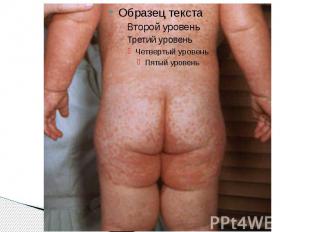
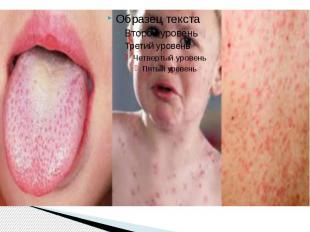

Формы кори Типичные формы кори - которые могут иметь легкое, средней тяжести и тяжелое течение, Атипичные формы - среди атипичных наибольшее значение имеет митигированная корь, или корь у привитых.

Митигированная корь Встречается у лиц, получивших пассивную (введением иммуноглобулина в инкубационный период) или активную (коревой вакциной) профилактику Протекает легче типичной кори и отличается рядом особенностей: более продолжительным инкубационным периодом (21–26 дней) сокращенным до 1–2 дней продромальным (катаральным) периодом который протекает на фоне субфебрилитета или даже при нормальной температуре тела слабовыраженные симптомы ринита, ларингита и конъюнктивита частое отсутствие пятен БФК период высыпания также сокращен, этапность высыпаний обычно нарушена: сыпь либо появляется одновременно и сразу, либо в беспорядке, элементов обычно немного, а сами они мельче, бледнее и не склонны к слиянию. уверенность в диагностике митигированной кори дает серологическое обследование.

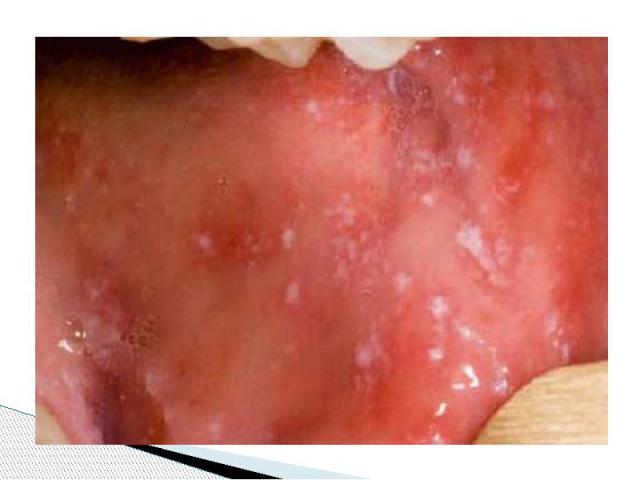
Осложнения Пневмонии Ларингиты (ларинготрахеобронхиты) Стоматиты Энцефалит, менингит, менингоэнцефалит - развиваются чаще всего на 3–15 й день болезни, иногда позже

Диагностика Трудности клинической диагностики возникают у ранее привитых от кори больных, в таких случаях значение эпидемиологических данных многократно возрастает В особо трудных с диагностической точки зрения случаях используют серологический метод, чаще всего РПГА с использованием парных сывороток. Четырехкратное нарастание титра антител в РПГА позволяет подтвердить (ретроспективно) диагноз. Реже применяют РТГА и РН.

Лечение При неосложненном течении заболевания лечение больных проводят на дому - постельный режим, щадящая диета, обильное питье, поливитаминотерапия. Проводится уход за полостью рта (полоскание кипяченой водой или 2 % раствором натрия гидрокарбоната) и глазами (приглушенный световой режим, закапывание в глаза 20 % раствора сульфацил натрия по 2–3 капли 3–4 раза в день). В связи с беспрецедентно выраженной способностью вируса кори подавлять иммунитет и факторы неспецифической резистентности организма при тяжелых и особенно осложненных формах кори требуется антибиотикотерапия (полусинтетические пенициллины широкого спектра действия, цефалоспорины, макролиды). При выраженной интоксикации проводят дезинтоксикационную терапию с использованием коллоидных и кристаллоидных растворов. Ослабленным больным вводят нормальный человеческий (противокоревой) иммуноглобулин (6–12 мл внутримышечно).

Профилактика Больного изолируют с 7 го дня от начала клинических проявлений Все контактные дети, не больные корью, подлежат разобщению на 17 дней (если они с профилактической целью не получали иммуноглобулин) или на 21 день (если они получили пассивную профилактику иммуноглобулином) В помещении, где находится больной, текущую дезинфекцию не проводят, но обеспечивают систематическое проветривание и тщательную влажную уборку. Всем детям в возрасте 3–12 мес, бывшим в контакте с больным корью и не болевших корью, в первые 5 дней после контакта вводят внутримышечно 3 мл нормального человеческого (противокоревого) иммуноглобулина Дети в возрасте 12 мес и старше, не болевшие корью и контактировавшие с больными, подлежат активной иммунизации (вакцинации). Лишь при наличии противопоказаний к прививке им вводят иммуноглобулин внутримышечно, обычно в дозе 1,5 мл.

Спасибо за внимание!!!