Презентация на тему: ПАТОЛОГИЯ ЭНДОКРИННОЙ СИСТЕМЫ
Патология эндокринной системы Хатамов Холдор

План: 1. Акромегалия 2. Болезнь Иценко-Кушинга 3. Микседема 4. Тиреотоксикоз 5. Несахарный диабет 6. Сахарный диабет 7. Аддисонова болезнь

Особенности эндокринной системы Эндокринная система – система желез, вырабатывающих гормоны; Выделение гормонов непосредственно в кровь; Эти железы не имеют выводных протоков; Они расположены в разных частях тела, но функционально тесно взаимосвязаны; Поддержание постоянство внутренней среды организма, необходимое для нормального протекания физиологических процессов.

Акромегалия АКРОМЕГАЛИЯ — нейроэндокринное заболевание, вызываемое поражением гипоталамуса и (или) гипофиза и проявляющееся патологическим увеличением кистей, стоп, костей лицевого скелета, разрастанием мягких тканей, увеличением внутренних органов, утолщением кожи, а также нарушением обмена веществ.

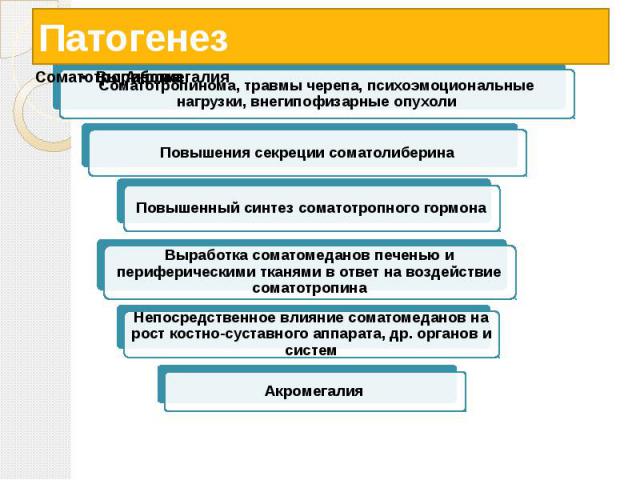
Причины развития акромегалии Избыточное выделение в кровь соматотропного гормона (гормона роста) Повышения секреции рилизинг-фактора гормона роста соматолиберина гипоталамусом Повышенное содержание в крови пролактина.
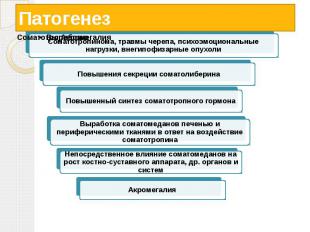
Патогенез

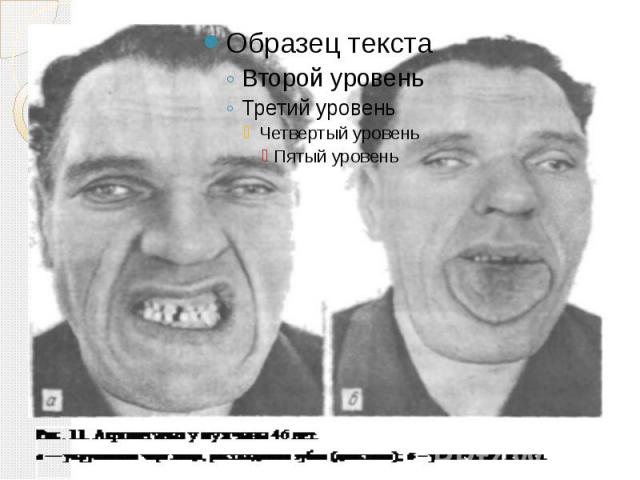
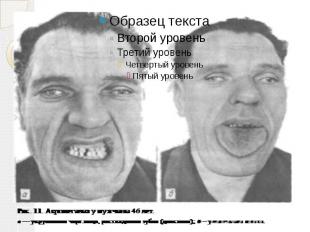
Клиническая картина Наблюдается изменение внешности больных Черты их лица становятся грубыми Увеличиваются надбровные дуги, нос, нижняя челюсть Расширяются межзубные промежутки, нарушается прикус Прогрессирующее увеличение стоп и кистей, особенно в ширину Бочкообразная грудная клетка

продолжение Артрозы Грубое оволосение, кожа утолщается и образует складки, характерна повышенная потливость Увеличение гортани, языка (макроглоссия) и голосовых складок Спланхномегалия Сердечная недостаточность, повышается АД, появляются клинические признаки дистрофии печени и эмфиземы легких Диспепсия

Диагностика Внешний осмотр Анализ крови на гормоны(высокая концентрация соматотропного гормона) Рентгенологического исследования черепа и скелета Компьютерная томография головы Дифференциальный Диагноз проводят с болезнью Педжета.

Лечение При выявленной аденоме гипофиза заключается в хирургическом удалении опухоли Лучевая терапия Парлодел Симптоматическое лечение направлено на снижение внутричерепного давления

БОЛЕЗНЬ ИЦЕНКО-КУШИНГА Болезнь Иценко-Кушинга, или иначе гиперкортицизм - тяжелое нейроэндокринное заболевание, возникающее в случае нарушения регуляции гипоталамо-гипофизарно-надпочечниковой системы, когда образуется переизбыток гормонов надпочечников — кортикостероидов. Как правило, женщины страдают заболеванием в 10 раз чаще, чем мужчины, в группе риска находятся в основном женщины от 25 до 40 лет.

Причины развития болезни Иценко-Кушинга Причина болезни Иценко-Кушинга до сих пор неизвестна Однако замечено, что в некоторых случаях заболевание возникает после перенесенных травм и инфекций головного мозга У женщин болезнь чаще возникает после родов.

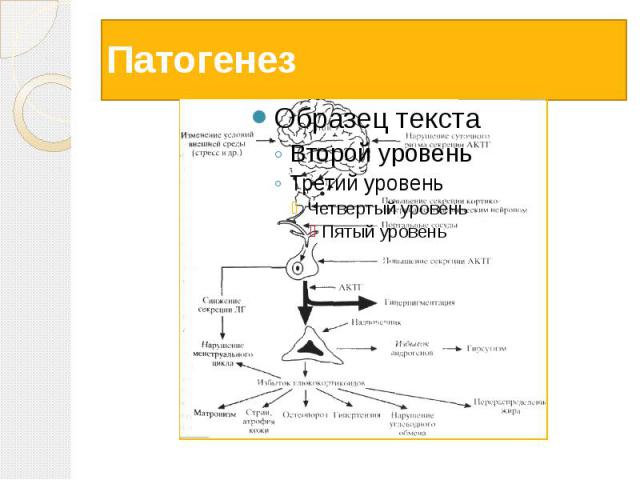
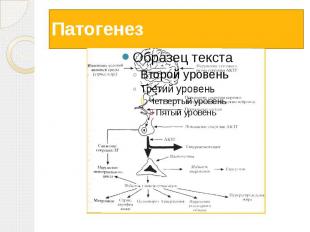
Патогенез Нарушение гипоталамо-гипофизарно-надпочечниковых взаимоотношений. Нарушается механизм «обратной связи» между этими органами В гипоталамус поступают нервные импульсы, которые заставляют его клетки производить слишком много веществ, активизирующих высвобождение адренокортикотропного гормона в гипофизе. В ответ на такую мощную стимуляцию гипофиз выбрасывает в кровь огромное количество этого самого адренокортикотропного гормона (АКТГ). Он, в свою очередь, влияет на надпочечники: заставляет их в избытке вырабатывать свои гормоны — кортикостероиды. Избыток кортикостероидов нарушает все обменные процессы в организме
Патогенез

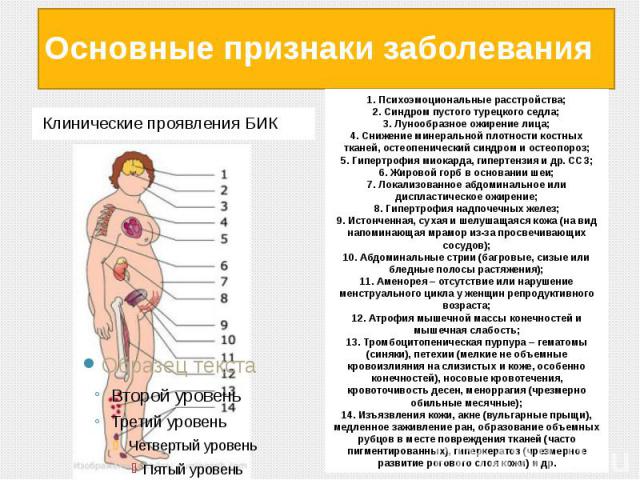
Основные признаки заболевания Ожирение: жир откладывается на плечах, животе, лице, молочных железах и спине. Несмотря на тучное тело, руки и ноги у больных тонкие. Лицо становится лунообразным, круглым, щеки красными Розово-пурпурные или багровые полосы (стрии) на коже Избыточный рост волос на теле (у женщин растут усы и борода на лице) У женщин — нарушение менструального цикла и бесплодие, у мужчин — снижение сексуального влечения и потенции Мышечная слабость

продолжение Ломкость костей (развивается остеопороз), вплоть до патологических переломов позвоночника, ребер Повышается артериальное давление Нарушение чувствительности к инсулину и развитие сахарного диабета Снижение иммунитета Возможно развитие мочекаменной болезни Иногда возникают нарушение сна, эйфория, депрессия Снижение иммунитета. Проявляется образованием трофических язв, гнойничковых поражений кожи, хронического пиелонефрита, сепсиса и т.д.
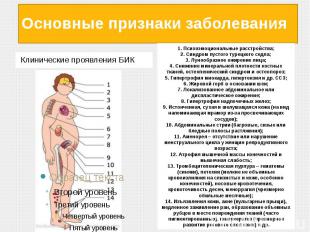
Основные признаки заболевания Клинические проявления БИК

Диагностика Внешний осмотр ; Анализ крови и мочи на гормоны: определение уровня АКТГ и кортикостероидов; Гормональные пробы — сначала пациенты сдают кровь на гормоны (кортикостероиды), затем принимают лекарство (дексаметазон, синактен и др.) и через некоторое время сдают анализ повторно; Рентгенография черепа и области турецкого седла для определения размеров гипофиза; Для детального изучения гипофиза и окружающих мозговых структур применяются компьютерная томография (КТ) и магнитно-резонансная томография (МРТ); Рентген костей скелета для выявления признаков остеопороза и патологических переломов.

Лечение Медикаментозное: назначение лекарств, блокирующих избыточную выработку АКТГ или кортикостероидов Лучевая терапия, с помощью которой удается «подавить» активность гипофиза Хирургическое лечение — удаление опухоли гипофиза. Одной из разновидностей хирургического лечения является разрушение опухоли гипофиза с помощью низких температур (криохирургия). Для этих целей используется жидкий азот, который подводят в область опухоли При быстром развитии заболевания и неэффективности терапевтического лечения выполняют операцию по удалению одного или двух надпочечников (адреналэктомия)

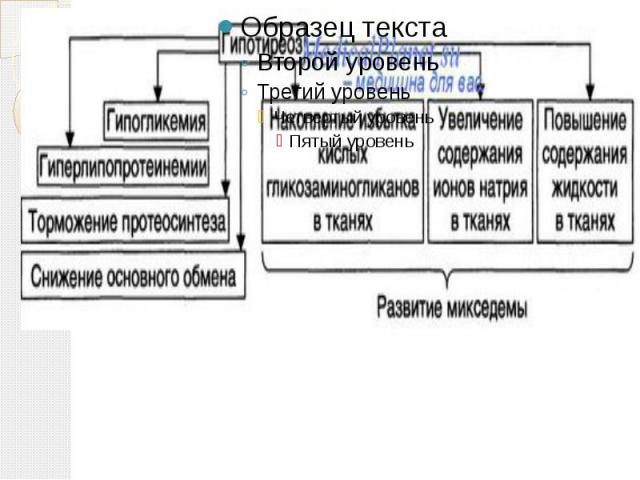
Микседема Микседема ("слизистый отек") — заболевание, обусловленное недостаточным обеспечением органов и тканей гормонами щитовидной железы. Рассматривается как крайняя, клинически выраженная форма гипотиреоза. Вследствие нарушения белкового обмена органы и ткани становятся отёчными. В межклеточных пространствах увеличивается содержание муцина и альбуминов. Онкотическое давление тканевой жидкости повышается, вследствие чего жидкость задерживается в тканях, вызывая отёки. Основной обмен при микседеме падает на 30—40%.

Причины развития микседемы воспалительные, аутоимунные и опухолевые поражения щитовидной железы после операций на щитовидной железе введения радиоактивного йода при нарушениях гипотоламо-гипофизарной системы недостатка гормонов щитовидной железы — тироксина и трийодтиронина.

Патогенез угнетению всех видов обмена; угнетению процессов утилизации кислорода и окислительных реакций, что в свою очередь приводит к снижению активности ферментных систем; нарушению газообмена и основного обмена; замедлению синтеза и распада белков; нарушению выведения из организма токсических продуктов обмена веществ.
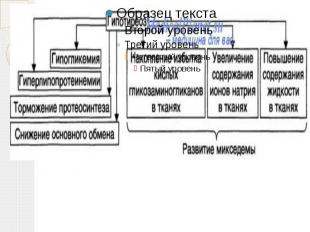

Клиническая картина У больного отмечается сонливость, сухость и бледность кожи, отёчность лица и конечностей, ломкость и выпадение волос Часто отмечается гипотермия, брадикардия, снижение АД В крови повышено содержание холестерина липопротеидов, выявляется гипохромная анемия При гормональном исследовании выявляется снижение гормонов щитовидной железы в сыворотке крови Снижение поглощения радиоактивного йода щитовидной железой Микседематозное лицо: оно равномерно заплывшее, с наличием слизистого отека, глазные щели уменьшены, контуры лица сглажены, волосы на наружных половинах бровей отсутствуют, а наличие румянца на бледном фоне напоминает лицо куклы.

Диагностика и лечение Определяют тироксин (Т4-норма для детей старше 2 мес 50-140 нмоль/л)и трийодтиронин (T3- 1,50-3,85 ммоль/л). При гипотиреозе их уровень снижается пропорционально тяжести заболевания, уровень ТТГ резко повышен. Заместительная терапия: используются препараты щитовидной железы КРС, или, чаще — синтетические тиреоидные гормоны (тиреоидин, трийодтиронин, тироксин, тиреотом, тиреотом-форте, тиреокомб).

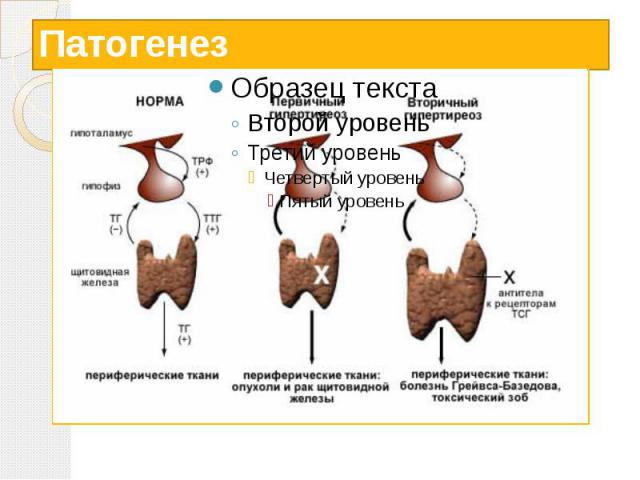
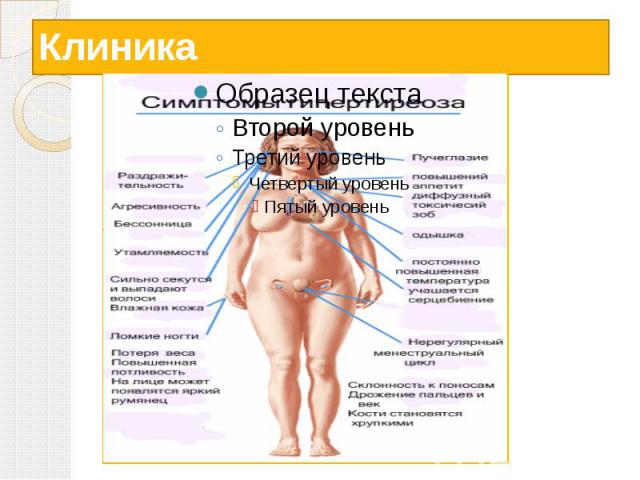
Тиреотоксикоз Тиреотоксикоз - состояние, вызванное стойким повышением уровня гормонов щитовидной железы (интоксикация тиреоидными гормонами). Иногда используется термин гипертиреоз. При тиреотоксикозе в кровь поступает избыток гормонов щитовидной железы и усугубляются те эффекты, которые они вызывают в норме.

Причины развития тиреотоксикоза Диффузно-токсический зоб Узловой (многоузловой) зоб Аутоиммунный тиреоидит (тиреотоксическая фаза) Аденомы гипофиза
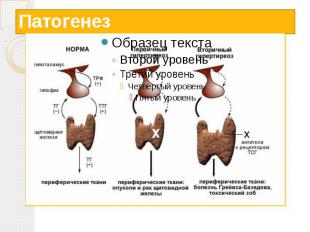
Патогенез
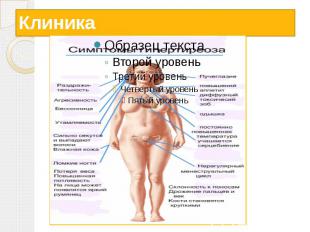
Клиника

Диагностика Исследование уровня тиреотропного гормона (ТТГ), гормонов щитовидной железы в крови (тироксина, трийодтиронина); УЗИ щитовидной железы позволяет оценить размеры железы и ее структуру, при ультразвуковом исследовании с помощью специального датчика оценивают и кровоток в железе (цветное доплеровское картирование); Сцинтиграфия щитовидной железы: позволяет выявить, как работают различные отделы щитовидной железы (в том числе и узлы); В ряде случаев может понадобиться проведение пункционной тонкоигольной биопсии щитовидной железы.

Лечение Терапевтическое лечение заключается в назначении специальных средств, подавляющих избыточную активность щитовидной железы. Как правило, лечение подобными препаратам противопоказано беременным и кормящим женщинам. В течение года после лечения нужно предохраняться от беременности. Хирургическое лечение особенно показано при узлах в щитовидной железе. Операция выполняется под наркозом. Удаляются узлы или часть железы. При современной технике выполнения операции шов практически не заметен. Работоспособность восстанавливается на 3-5 день.

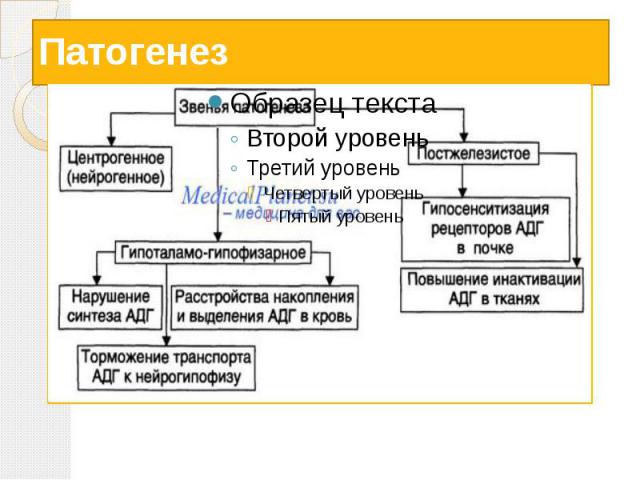
Несахарный диабет Несахарный диабет -заболевание, обусловленное абсолютной или относительной недостаточностью антидиуретического гормона (вазопрессина) и характеризующееся полиурией и полидипсией.

Причины развития несахарного диабета саркоидоз злокачественные опухоли метастазы инфекционные заболевания менингиты энцефалиты сифилис аутоиммунные заболевания сосудистые нарушения краниофарингеома аневризмы сосудов мозга.
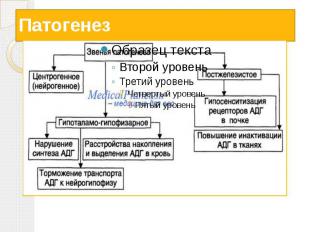
Патогенез

Клинические проявления несахарного диабета. Ранние признаки заболевания заключаются в увеличении объема выделяемой мочи до 5-6 литров в сутки, повышенная жажда. Пациент вынужден выпивать такое же количество жидкости. Возникают ночные позывы на мочеиспускание и связанное с этим нарушение сна, утомляемость. Пациенты обычно предпочитают пить холодную, со льдом жидкость. Далее количество мочи может увеличиться до 20 литров.

продолжение Состояние пациента ухудшается: появляется головная боль сухость кожи похудание уменьшение отделения слюны растяжение и опущение желудка Присоединяются симптомы со стороны желудочно-кишечного тракта. Возникает растяжение мочевого пузыря. Появляется учащение сердечного ритма, снижение артериального давления. У новорожденных и детей первого года жизни состояние может быть тяжелым: возникает необъяснимая рвота повышение температуры тела неврологические нарушения.

Диагностика Диагноз основывается на наличии полидипсии, полиурии при низкой относительной плотности мочи и отсутствии патологических изменений в мочевом осадке; отсутствии повышения относительной плотности мочи при пробе с сухоядением: высокой осмолярности плазмы, положительной пробе с введением питуитрина и низком содержании при центральной форме заболевания антидиуретического гормона в плазме крови. Прогноз для жизни благоприятный, однако случаи выздоровления наблюдаются редко.

Лечение несахарного диабета Для лечения несахарного диабета в качестве заместительной терапии применяется синтетический аналог вазопрессина – адиуретин СД или десмопрессин. Вводится он интраназально (через нос) два раза в день. Есть препарат длительного действия – питрессин танат. Он применяется один раз в 3-5 дней. При нефрогенном несахарном диабете назначаются тиазидные диуретики, препараты лития Хлорпропамид, карбомазепин.

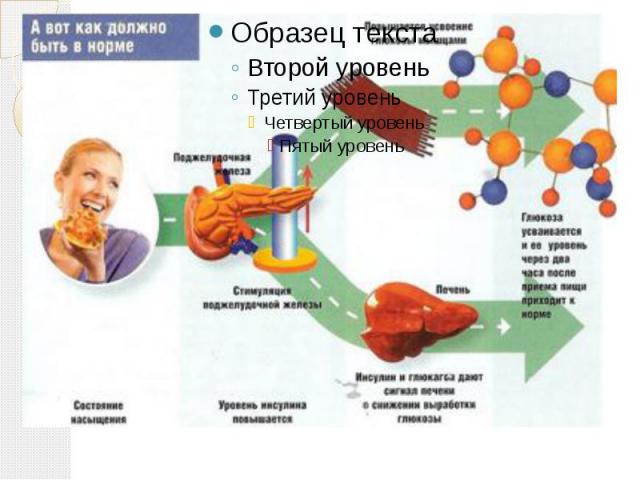
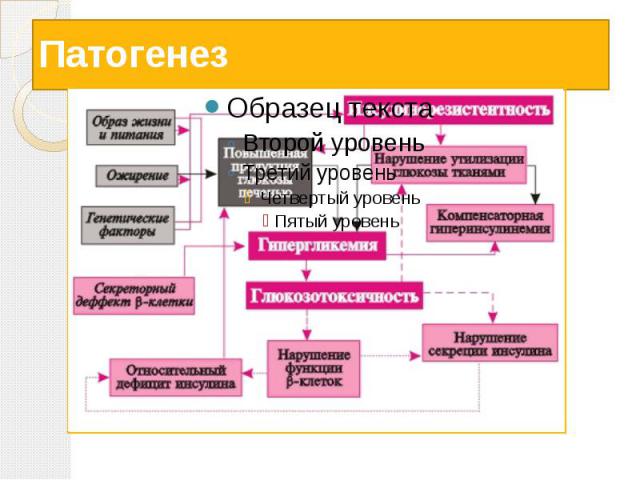
Сахарный диабет Сахарный диабет (лат. diabetes mellītus) — группа эндокринных заболеваний, развивающихся вследствие абсолютной или относительной (нарушение взаимодействия с клетками-мишенями) недостаточности гормона инсулина, в результате чего развивается гипергликемия — стойкое увеличение содержания глюкозы в крови. Заболевание характеризуется хроническим течением и нарушением всех видов обмена веществ: углеводного, жирового, белкового, минерального и водно-солевого.

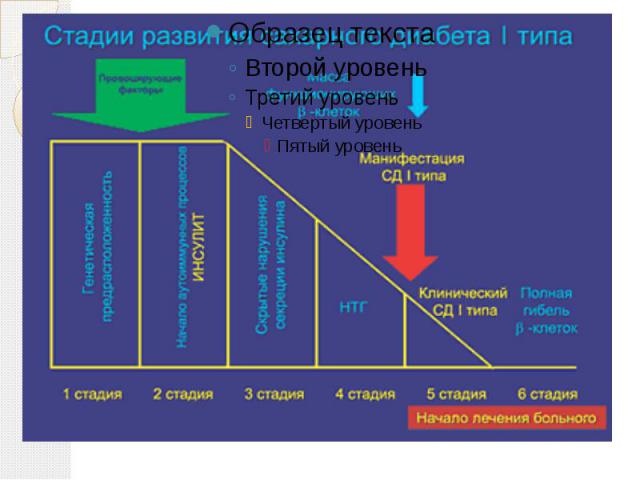
Причины развития сахарного диабета Диабет I типа выработка организмом антител, которые уничтожают клетки поджелудочной железы, вырабатывающие инсулин. Диабет II типа при избыточной массе тела клетки перегружены питательными веществами и потеряли чувствительность к инсулину.
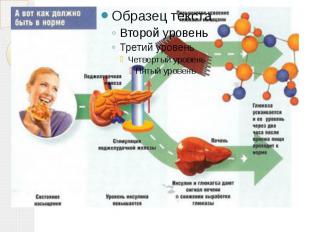
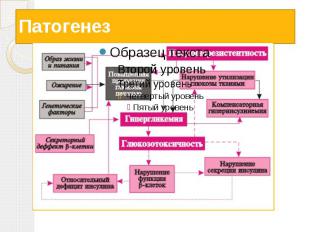
Патогенез
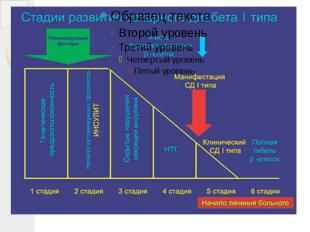


Клинические признаки диабета К основным симптомам относятся: Полиурия — усиленное выделение мочи, вызванное повышением осмотического давления мочи за счёт растворённой в ней глюкозы (в норме глюкоза в моче отсутствует Полидипсия (постоянная неутолимая жажда) — обусловлена значительными потерями воды с мочой и повышением осмотического давления крови. Полифагия — постоянный неутолимый голод. Похудание (особенно характерно для диабета первого типа) — частый симптом диабета, который развивается несмотря на повышенный аппетит больных.

продолжение К вторичным симптомам относятся: зуд кожи и слизистых оболочек (вагинальный зуд) сухость во рту общая мышечная слабость головная боль воспалительные поражения кожи, трудно поддающиеся лечению нарушение зрения наличие ацетона в моче при диабете 1-го типа. Ацетон является результатом сжигания жировых запасов.

Диагностика Диагноз «диабет» устанавливается в случае, если: концентрация сахара (глюкозы) в капиллярной крови натощак превышает 6,1 ммоль/л (миллимоль на литр), а через 2 часа после приёма пищи (постпрандиальная гликемия) превышает 11,1 ммоль/л; в результате проведения глюкозотолерантного теста (в сомнительных случаях) уровень сахара крови превышает 11,1 ммоль/л; уровень гликозилированного гемоглобина превышает 5,9 %; в моче присутствует сахар; в моче содержится ацетон (Ацетонурия).

Лечение Диетотерапия Пероральные сахароснижающие препараты Различают препараты сульфонилмочевины: первой генерации — Толбутамид, Карбутамид, Хлорпропамид; второй и третьей генерации — Глибенкламид, Глипизид, Гликлазид, Гликвидон, Глимепирид. Структурная формула метформина Бигуаниды представляют собой производные гуанидина. Выделяют 2 основные группы. диметилбигуаниды (метформин) бутилбигуаниды (адебит, силубин) Инсулинотерапия

Аддисонова болезнь Аддисонова болезнь (хроническая недостаточность коры надпочечников, дисфункция коры надпочечников, хронический гипокортицизм) – эндокинная болезнь обусловленная разрушением надпочечников или снижением их функции с возникающим в результате дефицитом гормонов надпочечников.

Причины туберкулезное поражение надпочечников инфекции опухоль хирургическое вмешательство гнойный процесс кровоизлияние поражение мозга (в т.ч. гипофиза) т.е. все, что может привести и приводит к резкому истончению коркового слоя (атрофии).

Патогенез Все вышеперечисленные этиологические факторы вызывают атрофию коры надпочечников, которая приводит к резкому уменьшению продукции кортикостероидных гормонов и альдостерона. С дефицитом кортикостероидов связано развитие сердечно-сосудистых и желудочно-кишечных расстройств, адинамия, понижение сахара в крови натощак, спонтанная гипогликемия и ряд других нарушений функций органов и систем организма. Недостаток альдостерона вызывает нарушение солевого обмена, дегидротацию, гипотонию.

Клиника Слабость Быстрая утомляемость Отсутствие аппетита Тошнота, рвота, боли в животе, запоры, сменяющиеся поносами Потеря веса Боли в мышцах и в крестце Понижение температуры тела Бессонница, угнетенное состояние Половая слабость.

продолжение Гиперпигментация слизистых оболочек и кожи Гиперпигментация связана с повышенной продукцией гипофизом АКТГ, который обладает меланоформной активностью и вызывает повышенную секрецию меланоформного гормона (интермедина). Гипотония, тахикардия, экстрасистолия

Диагностика Гипохромная анемия, лимфоцитоз, эозинофилия, уменьшение содержания в крови сахара, натрия, хлоридов и холестерина и повышение уровня калия и альбуминов крови. Наблюдаются альбуминурия и цилиндрурия, увеличенное выделение натрия и хлоридов, уменьшение выведения калия, мочевины и креатинина. Снижены содержание 17-оксикортикостероидов в крови, а также выделение 17-кетостероидов и 17-оксикортикостероидов с мочой. Эндокринные расстройства выражаются в уменьшении оволосения тела и головы, понижении функции половых желез, уменьшении выделения с мочой стероидных гормонов, снижении реакции надпочечников на введение АКТГ, сглаженной форме гликемической кривой,

Лечение Периодические курсы заместительной стероидной гормональной терапии (кортизон, гидрокортизон, преднизолон) Диета, бедная солями калия и богатая углеводами В более тяжелых случаях больной нуждается в постоянной заместительной гормональной терапии (кортизон, гидрокортизон, преднизолон). минералокортикоиды (альдостерон, дезоксикортикостерон)

Thank you for attention