Презентация на тему: МОЧЕВОЙ СИНДРОМ

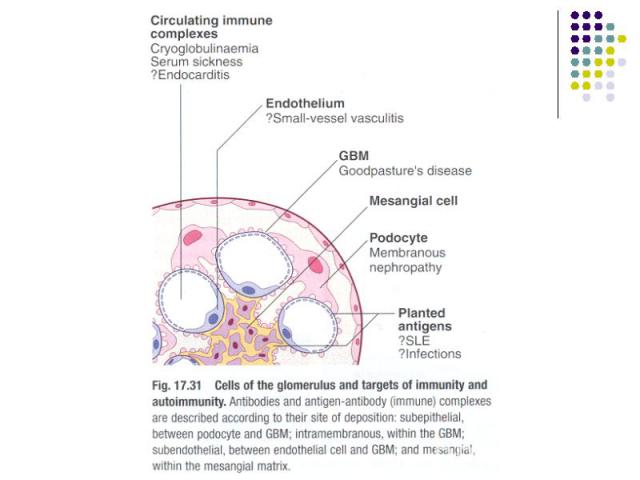
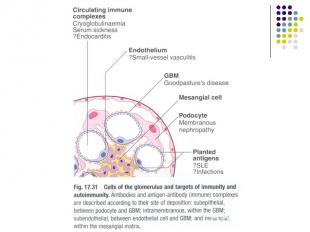
Гломерулонефрит - двостороннее имуноопосредованное заболевание почек с преобладающим поражением почечных клубочков и втягиванием в патологический процесс почечных канальцев, интерстициальной тканини и сосудов

Эпидемиология Острый гломерулонефрит (ОГн) чаще развивается у детей 3 – 7 лет взрослых 20 – 40 лет. Мужчины болеют в 2 – 3 раза чаще чем женщины Заболеваемость на хронический гломерулонефрит (ХГн) составляет 3,5 – 8, 8 случаев на 100 000 населения ХГн встречается в 2- 4 раза чаще от ОГн. Составляет 1 – 2 % всех терапевтических больных

Причины и провоцирующие факторы ОГн β-гемолитический стрептокок группы А инфекцинно – имунные факторы Неинфекционно – имунные факторыи

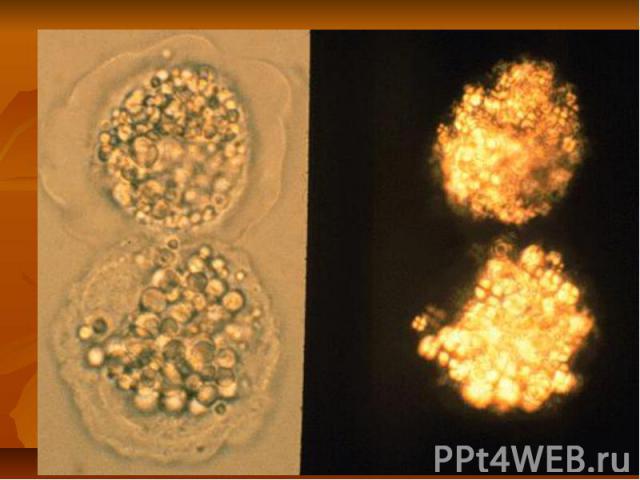
Патогенез гломерулонефрита Различают два основных механизма развития ОГн а) аутоимунный б) иммунно-комплексный

Клиническая классификация острого гломерулонефрита (Л.А.Пыриг, 1995) Вариант: Мочевой синдром Нефротический синдром Дополнительная характеристика: Затяжное течение Гематурический компонент Гистологическая классификация ОГн (В.В.Серов и сооавт., 1983) Пролиферативный гломерулонефрит

Клинические проявления острого гломерулонефрита Типичная клиническая картина встречается редко. симптомы появляются остро через 1 – 4 недели после перенесенной стрептококовой инфекции: общеинтоксикационные проявления (слабость, знижение аппетита); отеки (на лице, ногах, туловище, иногда сопроводжуются асцитом, гидротораксом, гидроперикардом); артериальная гипертензия (больные жалцются на головную боль); признаки левожелудочковой недостаточности (ортопное, тахиппное, тахикардия, расширение границ сердца); уменьшение диуреза; признаки острой почечной недостаточности; изменение цвета мочи (цвет кофе или “мясных помоев”); изменения на глазном дне (сужение артерий, розширение вен, точковые кровоизлияния при стойкой гипертензии); приступы эклампсии (связанные с отеком мозга и гипертензией).

Лабораторная диагностика ОГн Общий анализ мочи Проба Нечипоренка (количество эритроцитов больше 5000 в 1 мл мочи определяется как гематурический компонент). Общий анализ крови Биохимический анализ крови

Впервые возникшая триада: появление эритроцитурии, протеинурии в комбинации с отеками или артериальной гипертензией через 1 – 4 недели после стрептококовой или другой инфекции - характерный диагностический критерий острого гломерулонефрита

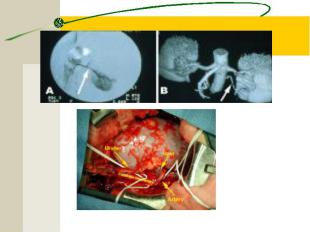
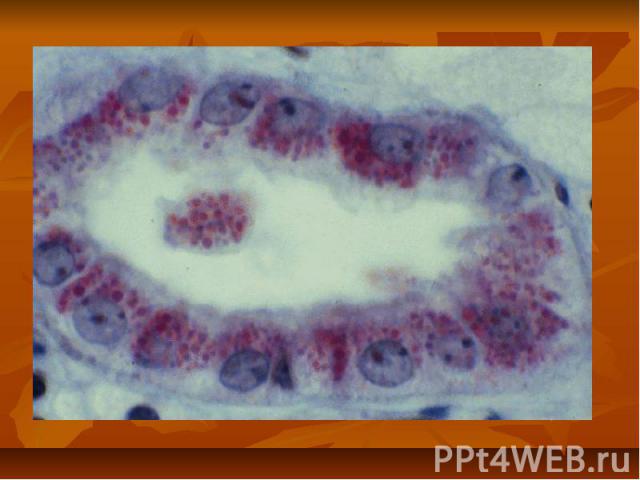
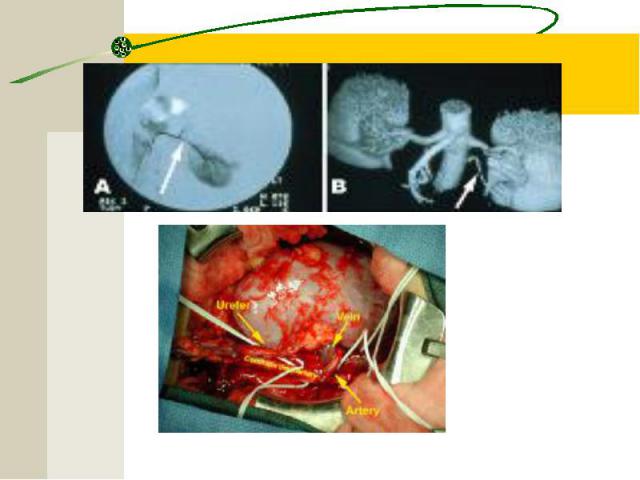
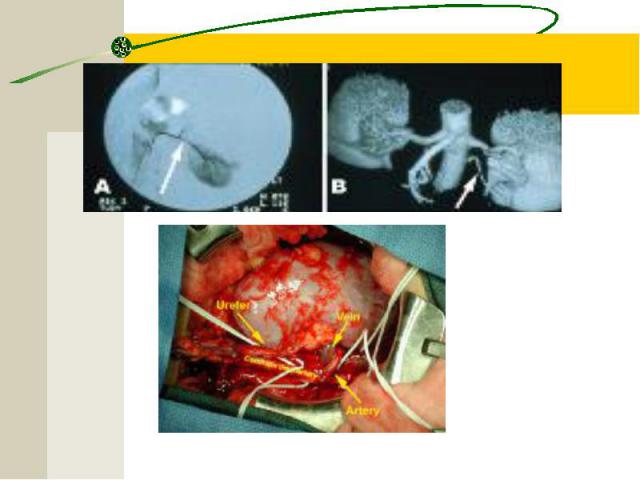
Инструментальная диагностика Биопсия почек с последующим патоморфологическим исследованием нефробиоптата). УЗИ ЭКГ

Основные синдромы Мочевой синдром Отечный синдром Гипертензивний синдром Нефротический синдром Нефритический синдром

Нефротический синдром - Нефротичний синдром (НС) – клинико-лабораторный симтомокомплекс, характеризующийся протеинурией более 1 г/м2 на сутки (3,5-4 г/сутки), гипопротеинемией с гипоальбуминемией менее 25 г/л, гипер-альфа-2-глобулинемией, гиперлипопротеинемией, липидурией, отеками.
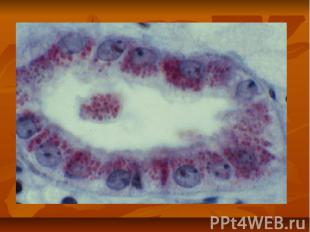
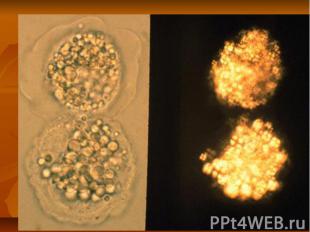

Диференциальная диагностика Мочевой синдром: Острый пиелонефрит Обострение первично хронического гломерулонефрита Наследственный нефрит Токсические и медикаментозные нефропатии “Сердечная” почка Нефротический синдром: Амилоидоз; Диабетический гломерулосклероз Коллагеновые нефропатии Миеломная болезнь Гематурический компонент: Опухоли почек и мочевыводящих путей; Уротуберкулез; Мочекаменная болезнь

Пример формулировки диагноза Острый гломерулонефрит, мочевой синдром, гематурический компонент Острый гломерулонефрит, нефротический синдром

Лечение Лечение ОГн проводится только в условиях специализированного стационара Режим: постельный напротяжении 2 – 4 – 6 недель до исчезновения отеков и нормализации давления крови Диета № 7а.

Цель проведения медикаментозной терапии – выздоровление больного Антибактериальная терапия Симптоматическое лечение Мембраностабилизирующая терапия Патогенетическая терапия

Антибактериальная терапия Желательно назначать полусинтетические пеницилины в среднетерапевтических дозах

Симптоматическая терапия Отечный синдром Мочегонная терапия должна проводится в условиях тщательного контроля за водным режимом и водным балансом

Симптоматическая терапия Гипертензивный синдром Для лечения артериальной гипертензии показано применение ингибиторив АПФ(А) (или блокаторов рецепторов ангиотензина II), петлевых диуретиков, блокаторов кальциевых каналов (недигидропиридинового ряда).

Симптоматическая терапия Гематурический компонент Дицинон (этамзилат) – 2 мл 12,5 % раствор дважды в день (7 – 10 дней), а потом 0,25 – 0,5 трижды в день Кварцетин – 1,0 растворенный в ½ стакане воды трижды в сутки Аскорбиновая кислота по 500 мг в сутки после еды Аскорутин по 1 таблетке трижды в сутки Рутин, др.

Мембраностабилизирующая терапия Назначается при наличии ОГн, мочевого синдрома, гематурического компонента после назначения симптоматической терапии

Лечение нарушений липидного обмена При гиперлипидемии используют статины (аторвастатин, провастатин, симвастатин, флювастатин, ловастатин).

Патогенетическая терапия Включает: - глюкокортикостероиды (А); - цитостатики; - антикоагулянты и антиагреганты

Глюкокортикостероиды назначають преднизолон в дозе 1 мг/кг веса тела в сутки на протяжении 4 – 6 недель с последующим медленным по 2,5 мг каждые 5 – 7 дней снижением дозы и отменой препарата. при высокой активности патологического процесса проводится пульс – терапия метилпреднизолоном (метипредом, солу – медролом) ежедневно по 1000 мг 3 дня с последующим переходом на дозу, которую больной получал до пульстерапии

Цитостатики Применение цитостатиков (вместо кортикостероидов, при их неэффективности или непереносимости или в разных комбинациях с ними) разрешает чаще достичь успеха. Используют циклофосфан (1,5 - 2 мг/кг/сутки), имуран (2 - 3 мг/кг/сутки), лейкеран, хлорбутин (0,2 мг/кг/сутки), сандимун (циклоспорин А), микофенолата мофетил и другие на протяжении 4-6 недель в стационаре и 4-6 месяцев в амбулаторных условиях. Под еженедельным контролем общего анализа крови. В условиях специализированного стационара рекомендуют пульс-терапию цитостатиками: в/в введение 1000-1200 мг циклофосфана 1 раз/месяц, всего проводят 5-6, иногда больше курсов.

Антикоагулянты и антиагреганты Прямые антикоагулянты (фраксипарин 0,3-0,6 мл п/к 1 раз в сутки 10-14 дней, клексан 2000- 4000 – 8000 антиХаМЕ, гепарин 5000-10000 Ед п/к 4 раза в сутки напротяжении 1-1,5 месяца (под контролем времени сворачивания крови). Отмена препарата проводится путем медленного снижения дозы на протяжении последней недели лечения) Непрямые антикоагулянты (неодикумарин, фенилин назначают за 2 – 3 дня до отмены гепарину) 0,045 – 0,06/сутки на протяжении 1 – 2 месяцев Дезагреганты: курантил 200-400 мг/сутки, трентал 600 мг/сутки 2 – 6 месяцев).

При высокой активности назначают 4-компонентную терапию (глюкокортикоидами, цитостатиками, антикоагулянтами иа дезагрегантами одновременно).

Апаратные методы лечения Показания: невозможность применения медикаментозной терапии в адекватных дозах. Противопоказания: гемоглобин ниже 80 г/л, артериальная гипотензия, лейкоцитопения, тромбоцитопения, аллергия на белковые препараты, геморрагические осложнения, язвенная болезнь. Виды: плазмаферез гемосорбция; лимфосорбция.

Причины и провоцирующие факторы хронического гломерулонефрита ХГн острый гломерулонефрит (который был недиагностирован, нелечен или в силу неизвестных причин хронизировался В других случаях этиология неизвестна (причинами могут быть вирусы, вакцины, фарм. препараты, органические растворители, алкоголь, др.)

Патогенез ХГн Развитие хронического гломерулонефрита обусловлено: Аутоимунными механизмами Неимунными механизмами

Клиническая классификация хронического гломерулонефрита (Л.А.Пыриг, 1995)

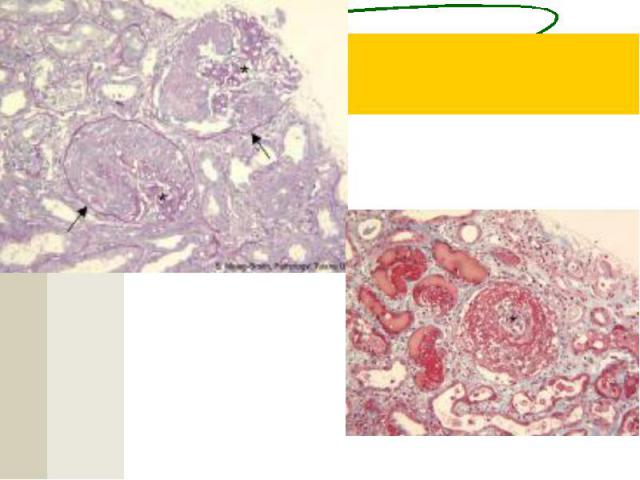
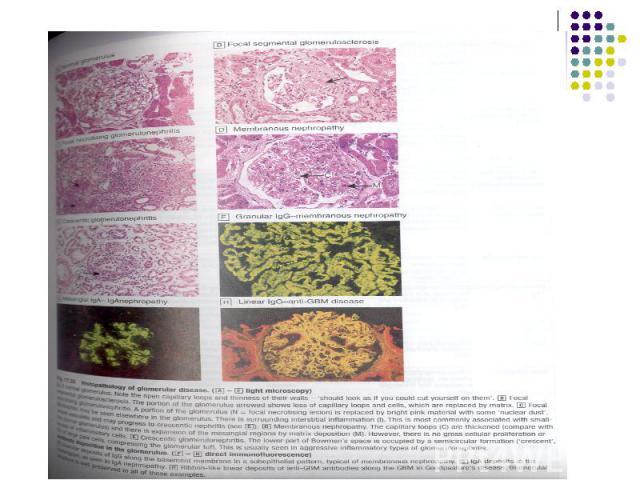
Гистологическая классификация (В.В.Серов и соавт., 1983) Мезангиопролиферативный ГН. Мезангиокапилярный ГН (мембранозно – пролиферативный ГН). Мембранозный ГН. Фокально – сегментарный гломерулосклероз (гиалиноз). Фибропластический ГН. Минимальные изменения (липоидный нефроз)
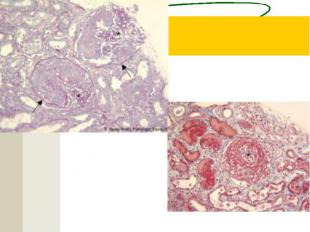
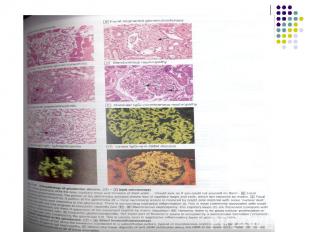

Клинические проявления ХГн зависят от варианта и стадии заболевания.

Лабораторная диагностика ХГн Общий анализ мочи Проба по Нечипоренко Анализ мочи по Зимницкому Общий анализ крови Биохимический анализ крови

Инструментальная диагностика Биопсия почек с последующим патоморфологическим исследованием нефробиоптата является золотым стандартом диагностики ХГн УЗИ ЭКГ

Основные синдромы Мочевой Нефротический Гипертензивный Отечный Интоксикационный (при развитии ХПН) Осложнений со стороны сердечно – сосудистой, нервной, эндокринной систем (при ХПН)

Диференциальный диагноз Хронический пиелонефрит Острый гломерулонефрит Нефропатия беременных Тубуло – интерстициальный нефрит Алкогольное поражение почек Амилоидоз Диабетическая нефропатия Поражение почек при диффузных заболеваниях соединительной ткани Пример формулировки диагноза Хронический гломерулонефрит, мочевой синдром, догипертензивная стадия, фаза обострения

Лечение Цель: достижение ремиссии, снижение темпов прогрессирования в стадию ХПН, предупреждение и ликвидация осложнений Лечение проводится в специализированном стационаре Режим при обострении постельный или полупостельный Диета, преобладательно, отвечает столу №7

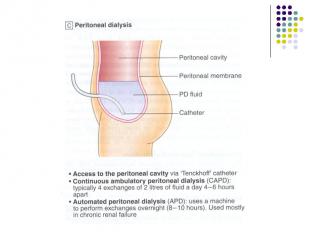
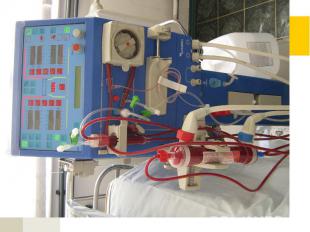
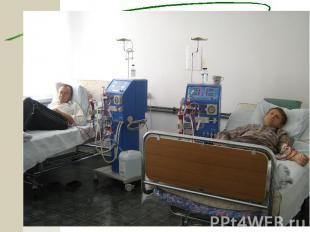
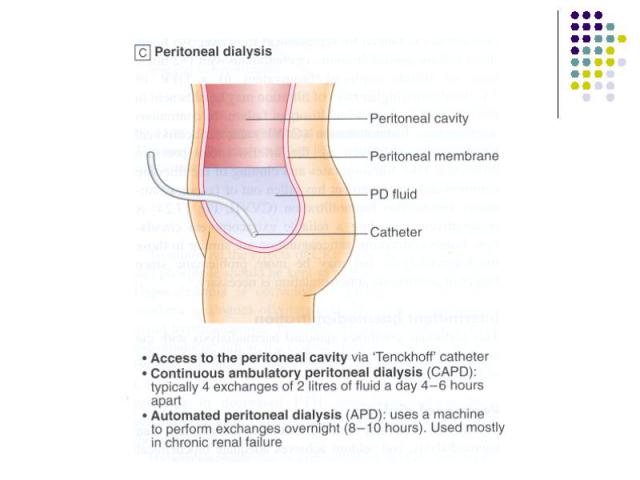
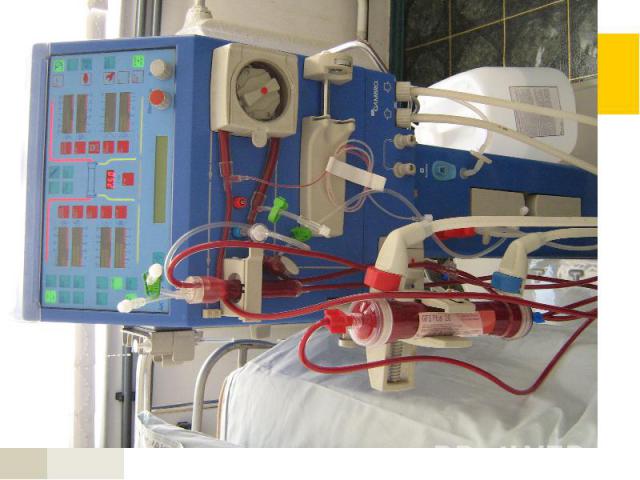
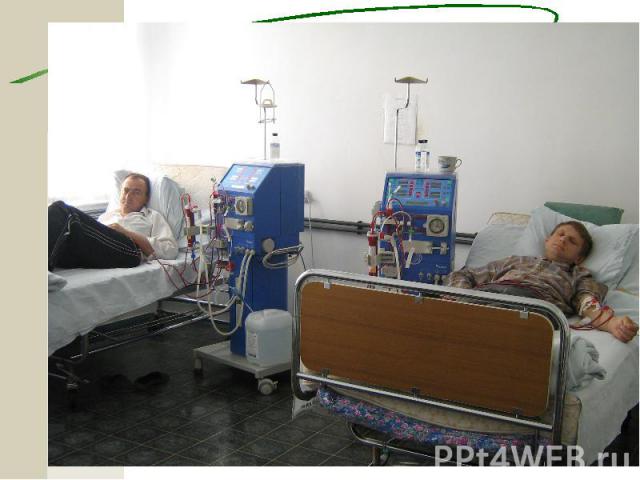
Медикаментозная терапия ХГн Глюкокортикостероиды (А) Цитостатики Антикоагулянты и антиагреганты Симтоматическая терапия: Мочегонные препараты Гипотензивные препараты (ингибиторы АПФ (А), пролонгированные антагонисты кальциевых каналов, при неэффективности препаратов базисного ряда применяют агонисты имидазолиновых рецепторов (моксонидин) др.) Гиполипидемические препараты (статины (С) и др.) На стадии ХПН показаны дезинтоксикационная терапия, коррекция электролитного гемостаза, кислотно – щелочного равновесия, энтеросорбция, симптоматическая терапия, гемодиализ, перитонеальный диализ, трансплантация почки.

Фитотерапия Применяют отвары шиповника, чорноплодной рябины Физиотерапевтические процедуры – не показаны Санаторно – курортное лечение Рекомендуются санатории Южного берега Крыма (Ялта), полупустынь (Байрам – Али) Показания: мочевой и нефротический синдромы в догипертензивной и гипертензивной стадиях Противопоказания: ХГн с гематурическим компонентом, высокая степень гипертензии, выраженная декомпенсация сердечно – сосудистой системы, полостные отёки, значительная анемия, гипопротеинемия, поражение почек при ревматических заболеваниях

Хроническая почечная недостаточность - симптомокомплекс, который развивается в конечной стадии хронических двусторонних заболеваний почек вследствии медленной необратимой гибели функционирующих нефронов и характеризуется снижением функции почек с развитием нарушений гомеостаза: изменениями водно – электролитного состава и кислотно - щелочного равновесия организма на фоне гиперазотемии

Эпидемиология частота ХПН колеблется в различных странах от 100 до 600 на 1 млн. взрослого населения Количество больных ХПН удваивается каждые 6-8 лет На сегодня в мире насчитывается 1 млн 470 тыс. больных с терминальной ХПН Использавание заместительных методов лечения -гемодиализа и аллотрансплантации почек значительно увеличило длительность жизни больных с ХПН. В Европе 124 больным ХПН на 1 млн. населения проводится лечение диализом. В Швеции общее количество больных, которые лечатся гемодиализом, за шесть лет увеличилось с 103 до 208 на 1 млн. населения

Причины ХПН Хронический гломерулонефрит Хронический пиелонефрит Поликистоз почек Врожденные и приобретенные тубулопатии Коллагенозы Нарушения обмена веществ и эндокринные заболевания Первичные поражения сосудов Нарушение проходимости мочевых путей

Патогенез Патогенетические механизмы развития ХПН однотипные, независимо от заболевания, которое к ней привело
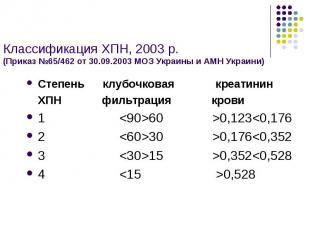
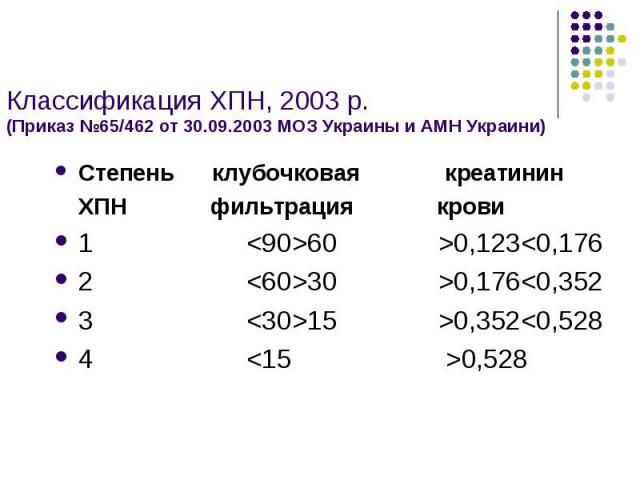
Классификация ХПН, 2003 р. (Приказ №65/462 от 30.09.2003 МОЗ Украины и АМН Украини) Степень клубочковая креатинин ХПН фильтрация крови 1 <90>60 >0,123<0,176 2 <60>30 >0,176<0,352 3 <30>15 >0,352<0,528 4 <15 >0,528

Клиника ХПН розвивается медленно Начальные симптомы: общая слабость, утомляемость, головная боль, ухудшение аппетита, жажда, увеличение диурезу, никтурия При осмотре: бледность кожи и слизистых, иногда со следами расчесов и признаками геморрагического диатеза; пастозность лица, отеки под глазами, в поясничной области на ногах; больные заторможены, угнетены, реже возбуждены

Главные синдромы ХПН Астенический Дистрофический Желудочно-кишечный Сердечно-сосудистый Плевро-пульмональный Поражение центральной и периферической нервной системы Нарушение КЩР – метаболический ацидоз Эндокринные нарушения Поражение костной системы Анемия и геморрагический диатез Нарушение водного баланса Электролитные нарушения Нарушения системы иммунитета

Лечение ХПН Определяется стадией и темпом прогрессирования ХПН Основным заданием терапии является: коррекция и поддержка гомеостаза: водно – электролитного баланса, кислотно – щелочного равновесия, уменьшение образования и усиление выведения конечных продуктов белкового обмена, улучшение самочувсвия больных и замедление прогрессирования болезни