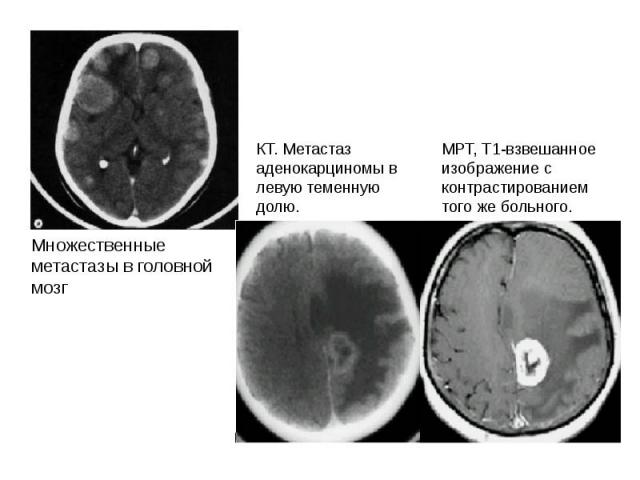
Презентация на тему: Соматоневрология

Российский Университет Дружбы народов Кафедра нервных болезней и нейрохирургии Конференция памяти Ю.С. Мартынова «СОМАТОНЕВРОЛОГИЯ»

Ю.С. Мартынов являлся одним из основателей отечественной школы соматоневрологии и нейросоматологии. Им и его учениками были изучены механизмы развития и описаны клинические проявления неврологических изменений при заболеваниях разных внутренних органов, в том числе органов кровообращения и кроветворения, злокачественных новообразованиях и эндокринных нарушениях, выявлены особенности влияния неврологической патологии на течение соматических болезней. Под руководством Ю.С. Мартынова было защищено 53 докторских и кандидатских диссертаций; опубликовано более 300 статей и 20 монографий. Среди последних — «Поражение нервной системы при гриппе и гриппоподобных заболеваниях» (1970), «Церебральные сосудистые нарушения при сахарном диабете» (1977), «Поражения нервной системы при опоясывающем лишае» (1977), «Нервная система при заболеваниях внутренних органов» (1980), «Нервная система при заболеваниях печени» (1980), «Нервно-психические нарушения при заболеваниях легких» (1980), «Нервная система и внутренние органы» (2001) и др. Ю.С. Мартынов является автором популярного учебника «Неврология», который переиздавался четыре раза. Кроме того, под редакцией Ю.С. Мартынова выпущены 8 тематических сборников «Соматоневрологические синдромы».

В настоящее время эта тема также является актуальной . Об этом можно судить по статьям в известных медицинских изданиях. Так в 2011 году в журнале неврологии и психиатрии им. С.С. Корсакова были опубликованы следующие статьи: 1.Нарушения когнитивных функций у пациентов с хронической сердечной недостаточностью. Авторы :В. С. Краснов Ю. С. Крылова А. А. Тимофеева А. А. Скоромец В. А. Сорокоумов М. Ю. Ситникова А. А. Великанов. Июнь 2011 г. 2.Особенности поражения нервной системы при гриппе А/H1N1 в Забайкалье Авторы Ю. А. Ширшов А. Н. Говорин май 2011г. 3. Неврологические нарушения при гипотиреозе. Авторы:И. В. Дамулин Г. О. Оразмурадов март 2011г. 4. Клинические особенности острых нарушений мозгового кровообращения у лиц молодого возраста с синдромом недифференцированной дисплазии соединительной ткани. Авторы:Н. В. Пизова1 А. Н. Дмитриев1 П. А. Чижов2 В. А. Табаков2 С. Д. Прозоровская февраль 2011г.

В Российском Университете Дружбы 01.06.2011 прошла III Международная Студенческая Научно-практическая Конференция «Клинические и теоретические аспекты современной медицины» Одним из ключевых научных мероприятий стал круглый стол на тему «Актульные вопросы соматоневрологии», в рамках которого выступил Николай Шамалов (к.м.н., доцент кафедры фундаментальной клинической неврологии РГМУ, НИИ инсульта РГМУ,) с докладом «Актуальные проблемы цереброваскулярной патологии в России,а также о сосудистых осложнениях на фоне соматических заболеваниях», посвященном лечению и профилактике инсульта.

4-5 декабря 2012 года состоится II Национальный конгресс «КАРДИОНЕВРОЛОГИЯ» В рамках Конгресса будут обсуждены: -новые технологии в кардионеврологии -кардиологические аспекты острой и хронической цереброваскулярной патологии -артериальная гипертония и инсульт -рациональная фармакотерапия в кардионеврологии -реабилитация в кардионеврологии -детская кардионеврология -неврологические аспекты сердечно-сосудистой хирургии -диагностика и лечение кардиогенных пароксизмальных состояний -кардиологические аспекты несосудистых заболеваний нервной системы -вегетативная регуляция сердца

Проблемой соматоневролигии занимаются не только в России ,но и в других странах. Так 28-29 октября 2010 года на базе Луганского государственного медицинского университета прошла Всеукраинская научно-практическая конференция "Актуальные вопросы соматоневрологии". Президент Украинской ассоциации по изучению боли, профессор Игорь Владимирович Романенко принял активное участие в конференции. Он рассказал участникам об актуальности проблемы боли и прочитал лекцию на тему «Боль в неврологической практике. Нейропатическая боль»

Конференция открылась докладом известного ученого, невролога и нейроиммунолога, проф. С.К. Евтушенко (г. Донецк) «Особенности цереброваскулярной патологии у женщин с антифосфолипидным синдромом». С докладом на тему «Мозговые инсульты и системные васкулиты» выступила проф. Т.В. Мироненко (зав.кафедрой неврологии с нейрохирургией Луганского государственного медицинского университета), которая представила анализ данных литературы и собственных наблюдений.

НЕВРОЛОГИЧЕСКИЕ РАССТРОЙСТВА ПРИ ЗАБОЛЕВАНИЯХ ЖКТ Неврологические расстройства при заболеваниях ЖКТ возникают нечасто и обычно обусловлены нарушением процессов всасывания (мальабсорбцией) и дефицитом витаминов В12 (энцефалопатия, миелопатия, полиневропатия, невропатия зрительного нерва), Е (спиноцеребеллярная дегенерация, офтальмоплегия, пигментная дегенерация сетчатки, полиневропатия), D (миопатия, остеомаляция), фолиевой кислоты (полиневропатия, депрессия, деменция, миелопатия, у детей – эпилептические припадки, атетоз, задержка психомоторного развития), реже других витаминов или питательных веществ. Неврологические нарушения, как правило, возникают на фоне других проявлений мальабсорбции (снижения массы тела, гипоальбуминемии, гипокальциемии, гипокалиемии и др.). Более специфическими неврологическими проявлениями сопровождаются болезнь Уиппла, целиакия, воспалительное заболевание толстого кишечника, острый панкреатит.

БОЛЕЗНЬ УИППЛА Болезнь Уиппла — редкое мультисистемное воспалительное заболевание с преимущественным поражением тонкого кишечника, мезентеральных лимфатических узлов, сердца и нервной системы, возбудителем которого является граммположительная палочкообразная бактерия Tropheryma whippelii, близкая к актиномицетам. Механизм инфицирования остается неясным, однако частое поражение ЖКТ указывает на то, что заражение может происходить алиментарным путем. Последующая диссеминация возбудителя осуществляется гематогенным и лимфогенным путем. Болезнь обычно дебютирует в среднем возрасте. У мужчин она встречается примерно в 6 раз чаще, чем у женщин. Наиболее частыми проявлениями болезни являются боли в животе, диарея, синдром мальабсорбции, снижение веса, лихорадка, артралгии, анемия, генерализованная лимфоаденопатия, пигментация кожи, поражения глаз (кератит, увеит, ретинит). В отсутствие лечения обычно имеет место тенденция к прогрессированию, однако течение, как правило, бывает волнообразным с чередованием обострений и ремиссий, причем последние могут быть как частичными, так и полными. На поздней стадии развиваются кахексия и тяжелая сердечная недостаточность.

Поражение ЦНС возникает в 5—40% случаев, обычно не ранее 2 лет от появления первых симптомов. Но в небольшой части случаев неврологические симптомы бывают первым проявлением заболевания и доминируют в клинической картине в течение длительного времени. Поражение нервной системы чаще всего проявляется нарастающими психическими расстройствами, гипоталамической дисфункцией, глазодвигательными нарушениями, миоклонией. Психические расстройства могут быть представлены нарушением памяти и других когнитивных функций, депрессией, изменениями личности. Гипоталамическая дисфункция характеризуется нарушениями сна, гиперфагией, полидипсией, синдромом неадекватной секреции АДГ. Глазодвигательные нарушения проявляются ограничением вертикального взора (при относительной сохранности горизонтального). До развития явного паралича вертикального взора у больных может выявляться избирательное замедление саккадических движений глаз в вертикальной плоскости. Иногда развивается межъядерная офтальмоплегия.

Характерным проявлением болезни Уиппла, встречающимся, однако, у небольшой части больных, является окуломастикаторная или окулофациальноскелетная миоритмия. Окуломастикаторная миоритмия проявляется спонтанным горизонтальным конвергирующим маятникообразным нистагмом и синхронными с ним ритмичными (1—2/с) движениями нижней челюсти. У части больных отмечается постоянный бруксизм. Окулофациальноскелетная миоритмия — более распространенный вариант того же синдрома с синхронными ритмичными движениями век, губ, языка, мягкого неба, шеи, диафрагмы, туловища, проксимальных и дистальных отделов конечностей. Гиперкинез не изменяется под влиянием внешних стимулов, сохраняется во сне и даже во время комы. Миоритмия, парез вертикального взора, деменция и желудочно-кишечные расстройства образуют патогномоничную для болезни Уиппла клиническую тетраду, но она встречается лишь в 10% случаев.

У части больных развивается паркинсонизм в виде акинетико-ригидного синдрома, преимущественно вовлекающего аксиальную мускулатуру и сопровождающегося выраженной постуральной неустойчивостью с тенденцией к ретропульсии. Тремор покоя обычно отсутствует. При сочетании паркинсонизма с парезом вертикального взора возникает клиническая имитация профессирующего надъядерного паралича, что служит поводом для его ошибочной диагностики. Нередко больные жалуются на интенсивную головную боль. Иногда отмечаются также неврит зрительных нервов, эпилептические припадки, гемипарез, афазия, корковая слепота, мозжечковая атаксия, нистагм, головокружение, поражения черепных нервов (в т.ч. невралгия тройничного нерва). При обострениях заболевания могут возникать спутанность или угнетения сознания, иногда клиническая картина, напоминающаяся менингит. Описаны немногочисленные случаи миелопатии. В отсутствие лечения в течение нескольких месяцев или лет развиваются деменция и акинетический мутизм, предвещающий скорый летальный исход.

Патоморфологически при болезни Уиппла в коре, базальных ганглиях, стволе, гипоталамусе, мозжечке, перивентрикулярной зоне обнаруживают лимфоцитарную периваскулярную инфильтрацию, а также многочисленные микроглиальные узелки размером до 2 мм, содержащие клетки с Шифф-позитивными включениями, которые представляют собой бактерии или их фрагменты. В тяжелых случаях включения обнаруживаются не только в макрофагах, но и в нейронах. Диагноз подтверждается при биопсии тощей кишки.

Лечение основано на длительном применении антибактериальных средств. Курс лечения обычно начинают с парентерального введения пенициллина и стрептомицина, а затем на 1—2 года назначают триметоприм-сульфометоксазол. Вместо триметопримасульфометоксазола можно использовать цефалоспорины третьего поколения (цефтриаксон парентерально в течение месяца с последующим переходом на длительный прием перорального препарата, напр., цефиксима). При неэффективности или непереносимости указанных выше препаратов используют хлорамфеникол (левомицетин) или фторхинолоны. Преждевременная отмена антибактериального средства может привести к рецидиву. Лечение рекомендуют проводить под контролем данных ПЦР. Развившийся неврологический дефицит, особенно связанный с очаговыми поражениями мозга (инфарктами, грануломами и т.д.), часто резистентен к лечению, однако на фоне адекватной терапии возможен по крайней мере частичный регресс экстрапирамидных синдромов, когнитивных нарушений, глазодвигательных расстройств. Кортикостероиды не показаны. Чем раньше начато лечение, тем лучше прогноз. С симптоматической целью для уменьшения миоритмии применяют клоназепам, вальпроевую кислоту, пирацетам. При акинетико-ригидном синдроме используют препараты леводопы и другие противопаркинсонические средства, однако они обычно малоэффективны.

ЦЕЛИАКИЯ Целиакия – хроническая воспалительная энтеропатия, связанная с гиперчувствительностью к глютену. Энтеропатия проявляется синдромом мальабсорбции, снижением массы тела, вздутием живота, диареей, стеатореей. Характерным проявлением заболевания является герпетиформный дерматит. У некоторых больных целиакия сопровождается железодефицитной анемией, сахарным диабетом 1 типа, тиреоидитом и некоторыми другими заболеваниями с аутоиммунным механизмом развития.

Неврологические осложнения отмечаются примерно у 10% больных целиакией и чаще всего представлены аксональной полиневропатией и мозжечковой атаксией. Полиневропатия имеет преимущественно сенсорный характер и проявляется ощущениями жжения, покалывания, онемения в кистях и стопах, снижением болевой, температурной, вибрационной чувствительности в дистальных отделах ног. У части пациентов отмечаются диффузные парестезии, вовлекающие лицо, туловище, ягодицы, бёдра. Возможны признаки лёгкой сенситивной атаксии в виде неустойчивости в позе Ромберга или нарушения тандемной ходьбы. Лишь в редких случаях возникает лёгкая слабость мышц дистальных отделов ног. Реже наблюдаются энцефалопатия с когнитивными нарушениями (вплоть до развития деменции), миелопатия, стволовой энцефалит, прогрессирующая мультифокальная лейкоэнцефалопатия, эпилептические припадки, прогрессирующая миоклоническая атаксия. В некоторых случаях неврологические нарушения имеют ремитирующее течение и клинически напоминают рассеянный склероз.

Неврологические проявления преимущественно вызваны аутоиммунной реакцией, направленной против АГ нервной ткани, однако нельзя исключить возможного патогенного влияния токсичных продуктов метаболизма глутена и алиментарной недостаточности. Лишь в половине случаев неврологические осложнения развиваются на фоне клинических признаков энтеропатии. Зачастую они либо предшествуют появлению развёрнутых клинических признаков целиакии, либо на протяжении многих лет являются единственным клиническим проявлением заболевания. Поскольку гиперчувствительность к глутену может иметь наследственный характер, у некоторых больных выявляется положительный семейный анамнез. В качестве скринингового исследования проводят тесты на АТ к глиадину и трансглутаминазе (для целиакии характерно наличие антиглиадиновых и антитрансглутаминазных АТ, относящихся к IgA). После получения положительных результатов серологического исследования диагноз должен быть подтверждён с помощью ФЭГДС. Даже в отсутствие клинических проявлений энтеропатии у больных выявляются изменения в дистальном отделе слизистой оболочки 12-пёрстной кишки в виде воспалительной инфильтрации, гиперплазии крипт и атрофии ворсин.

Лечение: Диета с исключением продуктов, богатых глутеном (хлеб, макароны и др.), потребление которых индуцирует аутоиммунную реакцию. Диета приводит к значительному улучшению, которое касается, прежде всего, симптомов энтеропатии и дерматопатии. На фоне диеты снижается титр антиглиадиновых АТ, относящихся к IgА. Однако развившиеся неврологические синдромы более резистентны к диете. У больных с выраженными проявлениями полиневропатии целесообразно проведение иммунотерапии (плазмаферез, в/в иммуноглобулин или кортикостероиды), но их эффективность вариабельна. Целесообразно и назначение нейрометаболических средств, в частности – витаминов группы В, витамина Е.

ВОСПОЛИТЕЛЬНОЕ ЗАБОЛЕВАНИЕ ТОЛСТОГО КИШЕЧНИКА (болезнь Крона, неспецифический язвенный колит) сопровождается склонностью к тромбозу или тромбоэмболии, в т.ч. в артерии и вены головного и спинного мозга. В результате у больных могут развиваться ТИА, инсульты, сосудистая миелопатия, тромбоз венозных синусов. Изредка отмечаются также острая или хроническая воспалительная демиелинизирующая полирадикулоневропатия (чаще при язвенном колите), множественная мононевропатия, плечевая плексопатия, краниальная невропатия, миастения, дерматомиозит или вакуолярная миопатия. Региональный гранулематозный энтерит - болезнь Крона

ПАНКРЕАТИЧЕСКАЯ ЭНЦЕФАЛОПАТИЯ – относительно редкое осложнение острого панкреатита, проявляющееся возбуждением или угнетением сознания вплоть до комы. Причиной неврологических нарушений у больных панкреатитом могут быть сопутствующее поражение печени, водно-электролитные нарушения, жировая эмболия, ДВС, гипоксия. В ЦСЖ выявляют увеличение активности липазы. Отмечен положительный эффект ингибиторов фибринолиза (трасилола, контрикала).

ИЗМЕНЕНИЯ НЕРВНОЙ СИСТЕМЫ ПРИ СЕРДЕЧНО-СОСУДИСТЫХ ЗАБОЛЕВАНИЯХ

Нормальная деятельность большого мозга зависит от его кровообращения, обеспечивающего мозговую ткань кислородом, глюкозой и другими веществами. Ослабление мозгового кровотока сопровождается гипоксией нервной ткани и метаболическими сдвигами, вызывающими функциональные и органические изменения в головном мозге. На мозговую гемодинамику оказывают влияние деятельность сердца, колебания артериального и венозного давления, объем циркулирующей крови, содержание в крови кислорода, углекислоты и других ингредиентов.
Разнообразие клинических проявлений заболеваний сердечнососудистой системы объясняется сложностью взаимосвязей между центральной нервной и сердечнососудистой системами.

Неврологические расстройства при некоторых нарушениях сердечного ритма.

Пароксизмальная асистолия или тахикардия Пароксизмальная асистолия или тахикардия может проявляться в виде синдрома Морганьи—Адамса—Стокса, который характеризуется внезапным потемнением в глазах, потерей сознания и судорогами. Во время приступа дыхание останавливается, губы синеют, лицо бледнеет, вены шеи набухают, зрачки расширяются, глазные яблоки становятся неподвижными. Такой эпилептиформный припадок иногда заканчивается непроизвольным мочеиспусканием и ретроградной амнезией. Синдром может развиваться при временной блокаде сердца с исчезновением пульса в течение 5—20 с (пароксизмальная асистолия) или при мерцании и трепетании желудочков (200—400 ударов в минуту). Приступ может повторяться много раз в сутки, в результате чего возможно развитие различных неврологических симптомов, в том числе указывающих на недостаточность пирамидной и реже экстрапирамидной систем.

Экстрасистолическая аритмия (экстрасистолия) Серия экстрасистол может вызвать преходящие расстройства мозговой гемодинамики, клинически проявляющихся общей слабостью, быстрой утомляемостью, раздражительностью, снижением внимания и памяти, потемнением в глазах или мельканием “мушек”, головокружением, головной болью, нарушением сна.

Мерцательная аритмия Мерцательная аритмия сопровождается дисциркуляторными расстройствами церебральной гемодинамики. В зависимости от формы мерцательной аритмии (постоянная или пароксизмальная) снижение мозгового кровогока может быть стойким или преходящим, что имеет значение для развития гипоксии головного мозга и формирования неврастенического синдрома. Стойкая мерцательная аритмия, вызывая ишемию головного мозга, обусловливает появление органических изменений в головном мозге.

Лечение Комплексные лечебные мероприятия необходимо направлять на снижение возбудимости нервной системы (бромиды, бромкамфора, настойка валерианы и пустырника), на стабилизацию сердечного ритма (препараты наперстянки, целанид, настойка ландыша или строфанта и другие сердечные гликозиды, новокаинамид, аймалин, хинидина сульфат, анаприлин или индерал, бензодиксин, кордарон), на улучшение кровоснабжения и обменных процессов в миокарде (панангин, но-шпа, кокарбоксилаза).
Неврологические расстройства при стенокардии и инфаркте миокарда

Стенокардия Стенокардия проявляется приступами боли в области сердца. Чаще всего она возникает в результате эмоциональных стрессов на фоне коронарной недостаточности атеросклеротической этиологии. Выраженность неврологических и психических нарушений обусловлена преходящими нарушениями мозгового кровообращения и степенью гипоксии. Гипералгезия чаще обнаруживается в области сердца, левой руки, плеча и лопатки. Во время приступа отмечаются головная боль, головокружение, шум в голове, потемнение в глазах, вялость, сонливость, ощущения страха, тревоги, тоски.
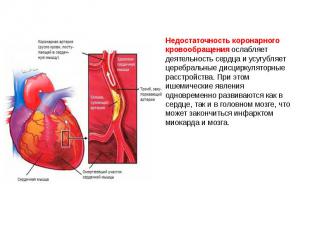
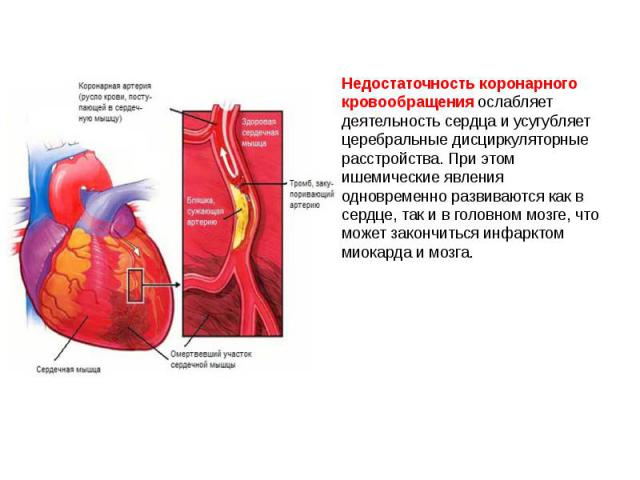
Недостаточность коронарного кровообращения ослабляет деятельность сердца и усугубляет церебральные дисциркуляторные расстройства. При этом ишемические явления одновременно развиваются как в сердце, так и в головном мозге, что может закончиться инфарктом миокарда и мозга.

Инфаркт миокарда Инфаркт миокарда иногда сопровождается ишемическим инсультом, развившимся сразу же или на 2-й день после инфаркта. Неврологические симптомы при инфаркте миокарда более выражены и стойки. В связи с гемодинамическими нарушениями в остром периоде инфаркта миокарда появляются головокружение, головная боль, расстройство сознания, психомоторное возбуждение, тревога, иногда судороги в конечностях, преходящие расстройства речи и зрения. В зависимости от локализации ишемического очага в головном мозге эти явления могут дополняться стойкими очаговыми симптомами двигательных, чувствительных, речевых, апраксических и зрительных расстройств. У некоторых больных после инфаркта миокарда развивается плечелопаточный болевой синдром слева.

Лечение При стенокардии рекомендуются спазмолитические средства (нитроглицерин, сустак, нитросорбид, папаверина гидрохлорид, валидол, келлин, келливерин, никоверин, но-шпа, эуфиллин) с целью расширения коронарных сосудов, улучшения кровоснабжения и обеспечения кислородом миокарда, а также улучшение общей и мозговой гемодинамики. Кроме того, показаны анальгезирующие (анальгин, пенталгин, амидопирин), антигистаминные (димедрол, дипразин) и седативные (натрия бромид, настойка валерианы, пустырника) препараты. В случае развития инфаркта миокарда с нарушением мозгового кровообращения лечение дополняется аналептическими (камфора, кордиамин) средствами, препаратами аминокислот (панангин, аминалон) и витаминов (тиамина хлорид, кокарбоксилаза).
Неврологические расстройства при приобретенных пороках сердца

Неврологические расстройства при приобретенных пороках сердца обусловлены нарушением как общей, так и мозговой гемодинамики, выраженность которой зависит от вида и стадии порока сердца Неврологические проявления могут быть преходящими и стойкими: преходящие проявляются в виде неврастенического синдрома, характеризующегося общей слабостью, быстрой утомляемостью, головокружением, головной болью, чувством страха, нарушением сна, колебаниями артериального давления и неустойчивостью пульса. Стойкие неврологические симптомы возникают при острых расстройствах мозгового кровообращения (тромбоз, эмболия, нетромботическое размягчение мозга). В таких случаях появляются общемозговые и очаговые неврологические расстройства (пирамидные, чувствительные, речевые, гностические, зрительные и др.), зависящие от калибра и механизма пораженного мозгового сосуда.

Лечение При неврастенических явлениях, обусловленных преходящими нарушениями мозгового кровообращения, лечебные мероприятия направляются на стабилизацию общего и коллатерального кровообращения (папаверина гидрохлорид, никотиновая кислота, никошпан, компламин, но-шпа, адонизид, дигоксин) и уменьшение астенизации и вегетативной лабильности (натрия бромид, беллоид, настойки валерианы, заманихи, аралии, женьшеня, экстракт боярышника жидкий). При тромбоэмболии сосудов мозга показаны антикоагулянты прямого (гепарин, тромболитин) и непрямого (дикумарин, неодикумарин, синкумар, фибринолизин) действия.
Артериальная гипертензия

Артериальная гипертензия — второй по значимости (после возраста) фактор риска инсульта. Между степенью повышения АД и риском инсульта установлена прямая связь во всех возрастных группах. Артериальная гипертензия способствует развитию трех форм ишемического инсульта: атеротромботического, эмболического и лакунарного. Сней связаны кардиальная патология и нарушения сердечного ритма, осложняющиеся эмболией мозговых артерий (кардиоэмболический инсульт). Артериальная гипертензия вызывает ускорение атеросклероза — причины атеротромботического инсульта. Она приводит к морфологическим изменениям сосудистой стенки — гиалиноз, микроатероматоз и фибриноидные изменения в мелких проникающих артериях мозга, что может вызвать развитие лакунарного инсульта.

Артериальная гипертензия рассматривается как ведущий этиологический фактор почти 60% всех кровоизлияний в мозг. Она способствует развитию микроаневризм головного мозга и изменений проникающих артерий мозга, разрыв которых осложняется кровоизлиянием в мозг. Наиболее часто поражаются проникающие артерии базальных ганглиев, моста, мозжечка, что объясняет локализацию кровоизлияния в этих отделах мозга. Хотя почти 80% всех субарахноидальных кровоизлияний обусловлены артериальной аневризмой или артериовенозной мальформацией, артериальная гипертензия способствует их разрыву и поэтому рассматривается как фактор риска и субарахноидального кровоизлияния. Артериальная гипертензия отмечается почти у 30% больных с субарахноидальным кровоизлиянием.

Острая гипертоническая энцефалопатия. Повышение АД выше верхней границы ауторегуляции мозгового кровообращения может привести к развитию острой гипертонической энцефалопатии. Заболевание проявляется симптомами отека головного мозга, застойными явлениями на глазном дне на фоне высокого АД (систолическое АД обычно более 250 мм рт. ст., диастолическое АД — 150 мм рт. ст.). При длительной артериальной гипертензии формируется повышение верхней границы ауторегуляции мозгового кровообращения вследствие морфофункциональных изменений мелких мозговых артерий и артериол, поэтому больные адаптированы к высоким показателям АД и у них не происходит срыва ауторегуляции мозгового кровообращения даже при очень высоких его цифрах.

Лечение Длительное лечение артериальной гипертензии — одно из наиболее эффективных направлений первичной профилактики инсульта. Популяционные исследования показывают, что снижение повышенного АД всего на 10 мм. рт. ст. приводит к уменьшению риска инсульта на 40% . Немедикаментозные методы лечения: снижение избыточной массы тела, уменьшение потребления поваренной соли, увеличение физических нагрузок. Медикаментозные методы лечения: Антигипертензивные средства: адреноблокаторы, диуретики, блокаторы кальциевых каналов длительного действия, ингибиторы ангиотензинпревращающего фермента и ангиотензина II. В настоящее время доказана только эффективность умеренного снижения АД (диастолическое АД до 100 мм рт. ст.) при выраженной артериальной гипертензии. Снижение АД до нормальных значений (диастолическое АД — 90 мм рт. ст. и ниже) приводит, наоборот, к повышению риска повторного инсульта при мягкой и умеренной артериальной гипертензии.






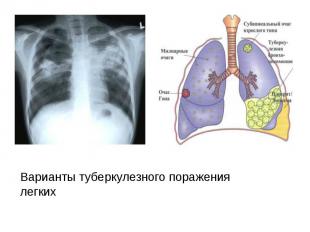

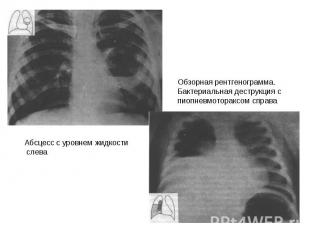
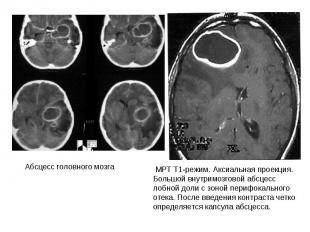

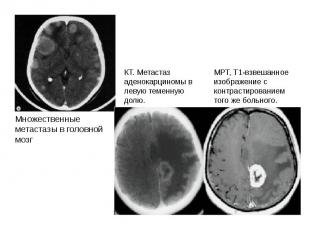

Неврологические заболевания при болезни почек.

Уремическая энцефалопатия. Психические нарушения. Ранние признаки – снижение внимания, быстрая утомляемость, апатия. Отмечается тенденция к прогрессированию с развитием эмоциональной лабильности, инверсии сна, снижение памяти. Постепенно развивается оглушение, в тяжелых случаях кома. Гиперкинезы. Часто выявляется грубый неритмичный тремор в руках, отсутствующий в покое. На фоне помрачения сознания и оглушения появляются астериксис и мультифокальная миоклония. Генерализованные судорожные припадки. Возникают при ОПН между 8-11 днем. Нередко наблюдаются и парциальные припадки. Другие неврологические нарушения. Часто встречаются атаксия и дизартрия. Возможны паратонии, хватательные рефлексы, связанные с дисфункцией лобных долей, рефлексы орального автоматизма, одно- или двусторонняя пирамидная недостаточность. У трети больных развиваются менингеальные симптомы, плеоцитоз (до 250 кл. в 1 мкл), повышение содержания белка в ЦСЖ. ЭЭГ выявляет замедление биоэлектрической активности.

Уремическая невропатия. Возникает почти у 60% больных с ХПН, значительно чаще у взрослых, чем у детей. В большинстве случаев это дистальная симметричная сенсомоторная полиневропатия, поражающая крупные аксоны. Непосредственной причиной полиневропатии считают накопление молекул «среднего размера», которые переходят через диализную мембрану медленнее, чем более мелкие молекулы (такие как креатинин или мочевина). С увеличением продолжительности диализа тяжелые полиневропатии стали встречаться реже.

Клиническая картина Ранний признак невропатии – снижение вибрационной чувствительности на нижних конечностях и выпадение ахилловых, затем коленных рефлексов. Нередко отмечаются болезненные спазмы дистальных мышц, жалобы на жжение в стопах, парестезии, ощущение распирания или болезненность в дистальных отделах конечностей. Ранним проявлением уремической полиневропатии может быть и синдром беспокойных ног. Обычно симптомы нарастают на протяжении нескольких месяцев , после чего наступает длительная стабилизация, несмотря на то что азотемии продолжает нарастать. Быстро развивающаяся в течение нескольких дней слепота, которая сопровождается угнетением зрачковых реакций и отеком дисков зрительных нервов, - проявление невропатии зрительного нерва. Уремическое поражение кохлеовестибулярного нерва приводит к развитию нейросенсорной тугоухости, которая может медленно регрессировать на фоне диализа или после пересадки почки.

Миопатия Миопатия проявляется слабостью, похуданием и болезненностью мышц в проксимальных отделах конечностей, которые часто проявляются оссалгией. В отличие от невропатии, коленные рефлексы не только не выпадают, но иногда оживляются. Развитие миопатии связывают с повышением уровня парат-гормона, усиливающего катаболизм мышечной ткани, относительной недостаточностью витамина D и гипокальциемией. Диагностика: Мышечный уровень поражения подтверждают данные ЭМГ. Уровень КФК остается в пределах нормы. Назначение больших доз витамина D у части больных приводит к обратному развитию симптомов миопатии.

Лечение. Лечение уремической энцефалопатии обычно не требует иных мер, кроме лечения почечной недостаточности – гемодиализ, пересадка почки. Эпилептические припадки купируют с помощью диазепама (реланиума). Однако даже на фоне успешной терапии у больных выявляются легкие когнитивные нарушения и нарушения сна. Полиневропатия – почти всегда показание к диализу, при проведении которого полиневропатия стабилизируется или медленно улучшается. После успешной пересадки почки обычно отмечается регресс симптомов в течение 6-12 месяцев с полным восстановлением даже при тяжелой полиневропатии.
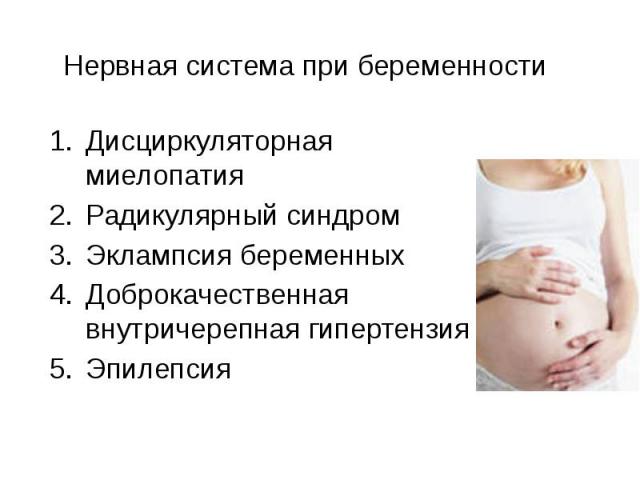
Нервная система при беременности Дисциркуляторная миелопатия Радикулярный синдром Эклампсия беременных Доброкачественная внутричерепная гипертензия Эпилепсия

Эпилепсия Во время беременности почти у половины больных происходит учащение припадков,особенно в 1 триместре Причины: -отказ от приема препаратов -нарушение всасывания препаратов или нарушения их метаболизма -увеличение ОЦК или объема внеклеточной жидкости -недостаточность сна -эндокринные сдвиги У детей , рожденных от матерей , страдающих эпилепсией, риск эпилепсии и пороков развития в 2-3 раза выше

противопоказаниями к беременности являются: -труднокурабельная эпилепсия с частыми генерализованными припадками; статусное течение заболевания; -выраженные изменения личности больной эпилепсией. Беременность показана в случаях: -стойкой медикаментозной ремиссии заболевания; -при субкомпенсации с редкими приступами.

Необходимо соблюдать режим,который обеспечивает оптимальный контроль припадков при минимальных побочных эффектах: Следует избегать приема триметина, вальпроевой кислоты, в частности можно попытаться перейти на прием ламотриджина Если больной необходим прием вальпроевой кислоты, то суточную дозу следует дробить на 3-4 приема проводить амниоцентез, исследование на а-фетопротеин(16 нед.) и УЗИ –исследование(18-19 и 22-23 нед.) Желательно перейти на прием препарата карбамазепина и вальпроата длительного действия, чтобы избежать резких перепадов концентрации препаратов В единичных случаях, если припадков в предшествующие 2 года не было, то после консультации со специалистом можно на некоторое время отказаться от препарата Риск тератогенного эффекта и выкидыша можно уменьшить приемом в течении всей беременности фолиевой кислоты в дозе 5 мг/ сут Родоразрешение обычно проводят через естественные родовые пути, лишь при частых тонико-клонических судорогах прибегают к кесареву сечению

Доброкачественная внутричерепная гипертензия Развивается около 14-недели, обычно на фоне быстрого увеличения массы тела , а затем спонтанно регрессирует в течении 1-3 мес.Характеризуется повышением внутричерепного давления без признаков органического поражения головного мозга и гидроцефалии. Этиология: -Эндокринная дисфункция: ожирение( дополнительный источник эстрогенов), гипер-и гипофункция щитовидной железы, надпочечников .Доказана стимулирующее действие эстрогенов, прогестерона , пролактина на продукцию спиномозговой жидкости хориодальным сплетением. -прием таких препаратов как тетрациклин, ампициллин, индометацин,оральные контрацептивы, эстрогены, прогестероны, отмена кортикостероидов после их длительного применения -легкая черепно-мозговая травма -коллагенозы -

Клиника: Основной жалобой является головная боль, имеющая гипертензионный характер. По мере развития заболевания интенсивность болей нарастает, сопровождается рвотой, тошнотой, не связанной с приемом пищи, головные боли носят распирающий характер, могут усиливаться при кашле, в горизонтальном положении. При осмотре выявляется нистагм горизонтальный, легкая атаксия, диплопия, рефлекторная пирамидная недостаточность, тригеминальные боли.. Облигатным симптомом является наличие застойных сосков зрительного нерва Лечение: -Дета с ограничением калорийности пищи -Диакарб в дозе 0,25 мг 3 раза в сутки в течении 7 дней -При отсутствии эффекта преднизолон 40-60 мг в сутки в течении 2 нед. - В случае отсутствия эффекта –люмбальная пункция с эвакуацией 30-40 мл. ликвора

Дисциркуляторная миелопатия Начинает развиваться на 3-м триместре осложненной беременности или при больших миомах матки Жалобы : - Нарушение чувствительности в нижних конечностях( диссоциированные расстройства чувствительности с сохранением глубокой чувствительности, парастезии) -вялый или смешанный парапарез нижних конечностей, иногда до плегии -нарушение функций тазовых органов -ощущение тяжести в ногах , главным образом во время ходьбы и работы стоя

Эклампсия Токсикоз беременности с патологией почек(повышение артериального давления, гипокалиемия,азотемия) Характеризуется развитием генерализованных судорог , тошнотой, оглушенностью, хореиформным синдромом во время беременности , родов и в первые 7 дней послеродового периода, не связанных этиологически с эпилепсией или другими судорожными расстройствами. Этиология: -Ангиоспазм -Срыв ауторегуляции мозгового кровотока в условиях значительного повышения артериального давления -Отек головного мозга -Коагуляционные нарушения, приводящие к микрогеморрагиям,в тяжелых случаях к внутримозговым кровоизлияниям

Лечение: -Коррекция артериального давления( сульфат магния) -Коррекция гиповолемических растройств( инфузионная терапия под контролем гематокрита, ЦВД, осмолярности крови) Вследствие развития гиперкоагуляции, нарушение реологических свойств крови-антиагреганты(курантил, трентал,аспирин в низких дозах-1 мг/кг) Диуретики С целью предупреждения развития судорожного синдрома –диазепам (0,5%-2,0 в/в) Эклампсия является показанием к экстренному оперативному родоразрешению с применением общего наркоза

Эклампсическая(псевдоуремическая) кома -Высокая артериальная гипертензия -резкие общемозговые симптомы -тонические и клонические судороги с прикусом языка,упусканием мочи и кала , утратой сознания -Зрачки широкие , на свет не реагируют В церебральной жидкости повышение давления до 350-400 мм.вод. Ст., гиперальбуминоз

Радикулярный синдром Развиваются в 50% случаев. Причины: -возрастание нагрузки на позвоночник из-за изменений осанки во время беременности -снижение функций мышц живота -характерные изменения в подвздошно-крестцовых сочленениях Жалобы: - Односторонние или двусторонние боли в пояснице, отдающие в крестец, паховую область, усиливающиеся при вставании и ходьбе Ощущение жжения , распирания и зуда, усиление сосудистого рисунка и гипергидроз в области крестца , промежности -Зоны гиперестезии,гиперпатии и гипестезии захватывают верхнепоясничные или нижнекрестцовые сегменты

Лечение: -Постельный режим -Ношение бандажа -В качастве обезболивания- парацетамол -Витамины группы В -В случае дискогенного характера радикулопатий при тяжелом течении-низкие дозы глюкокортикостероидов

Литература: 1)Мартынов Ю.С. Неврология. Изд.4, испр. и доп. 2009. 2)Соматоневрология, Скоромец А.А., 2009 г. 3)Штульман Д.Р., Левин О.С. Название: Неврология. Справочник практического врача , 2011 год 4)Журнал неврологии и психиатрии им. С.С. Корсакова, 2011 год 5)http://nevro-enc.ru/somatonevrologija.html 6) ИЗМЕНЕНИЯ НЕРВНОЙ СИСТЕМЫ ПРИ ЗАБОЛЕВАНИЯХ ВНУТРЕННИХ ОРГАНОВ. Ю.С.Мартынов, Е.В.Малкова, Н.С.Чекнева. М. 1980. 7) http://www.medlit.ru/medrus/nj.htm