Презентация на тему: ПРЕЗЕНТАЦИЯ



























Парамиксовирусы Все четыре рода семейства Paramyxoviridae включают возбудителей инфекций у человека : род Paramyxovirus – вирусы парагриппа 1-го и 3-го типов; Rubulavirus – вирусы эпидемического паротита и парагриппа 2-го и 4-го типов; род Morbillivirus –вирусы кори и подострого склерозирующего энцефалита. Род Pneumovirus – РС-вирус человека

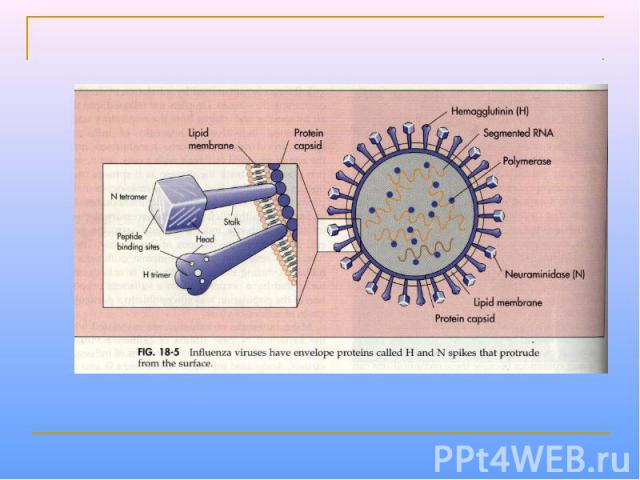
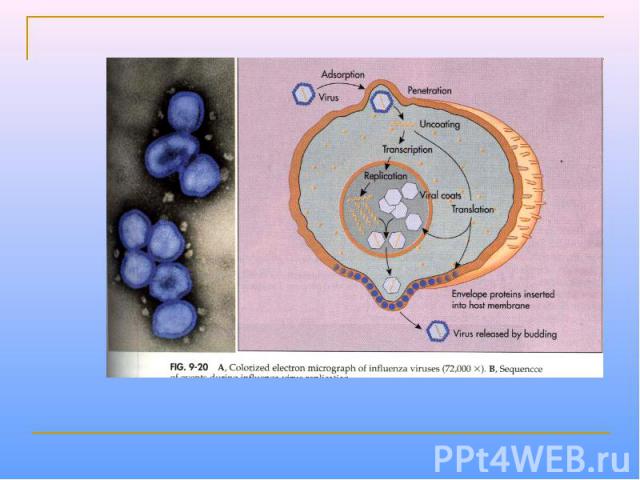
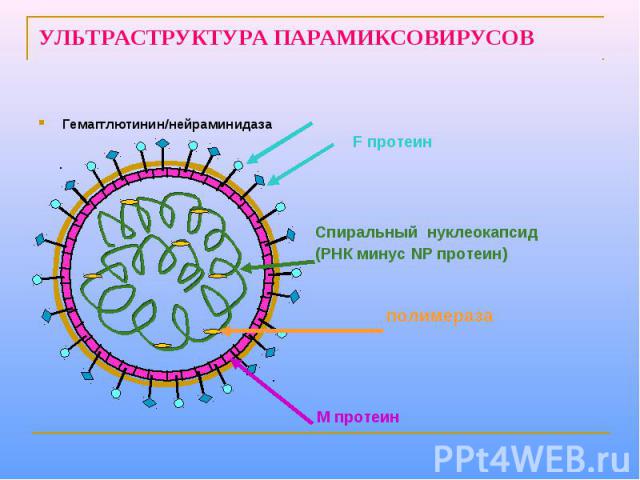
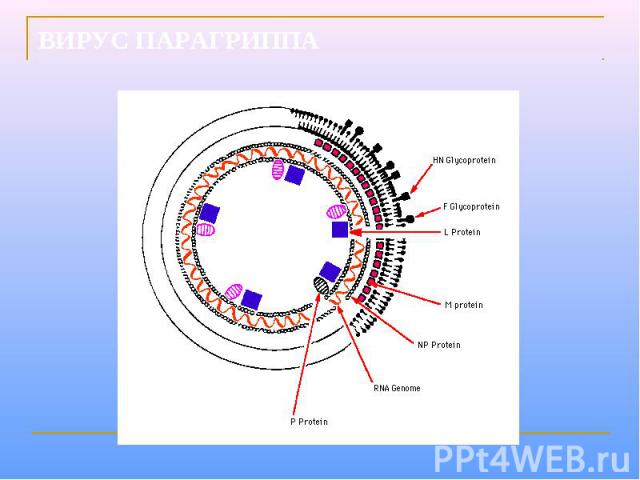
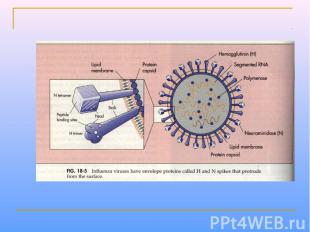
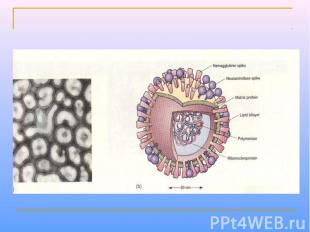
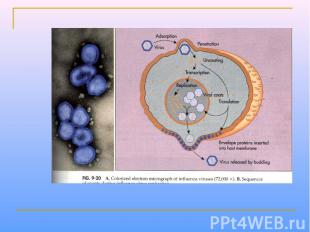
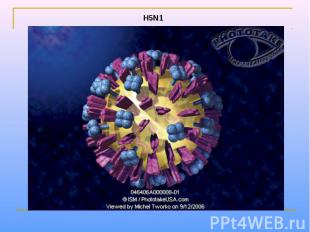
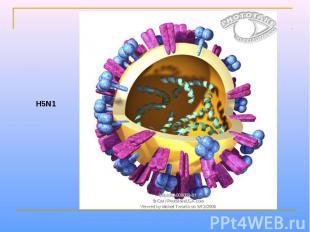
Парамиксовирусы – сферические «одетые» вирусы, средний размер вириона – 100-800 нм. Геном образует линейная, несегментированная молекула –РНК, с ней связаны белок NP и полимеразные белки Р иL, образующие нуклеокапсид со спиральной симметрией. Нуклеокапсид окружен матриксным М-белком. Суперкапсид образован двухслойной липидной мембраной, пронизываемой гликопротеиновыми «Шипами» HN (обладают гемагглютинирующей и нейраминидазной активностью) и F (ответственные за слияние с клеточной мембраной, образование симпластов и проявляющие гемолитическую и цитотоксическую активность). Репликация вирусов полностью реализуется в цитоплазме клеток хозяина.
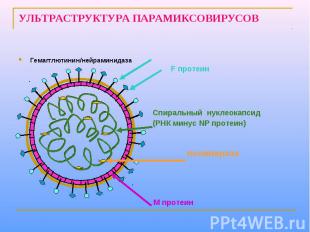
УЛЬТРАСТРУКТУРА ПАРАМИКСОВИРУСОВ Гемагглютинин/нейраминидаза

Парагрипп – острая вирусная инфекция с преимущественными поражениями верхних отделов дыхательного тракта. Первые изоляты вирусов выделил У. Чэнок (1956-1958) от детей с гриппоподобными заболеваниями, в связи с чем они получили название вирусов парагриппа человека.
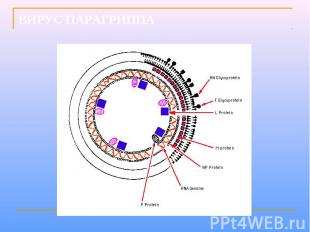
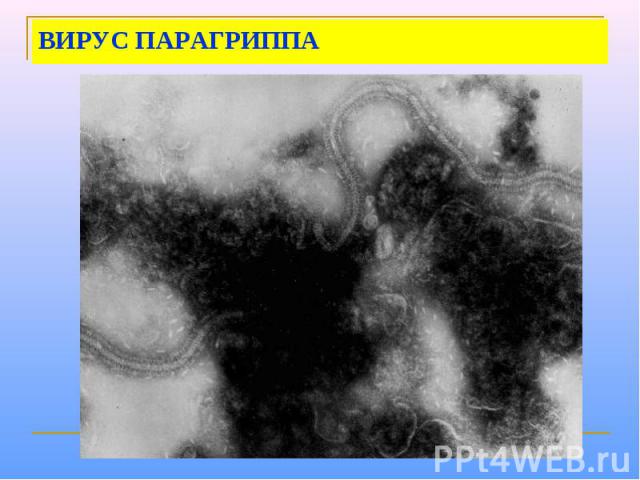
ВИРУС ПАРАГРИППА
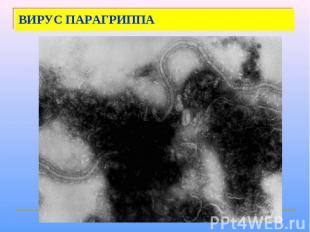
ВИРУС ПАРАГРИППА

Эпидемиология Резервуар вирусов парагриппа – инфицированный человек ( с явными и бессимптомными проявлениями). Возбудитель передается воздушно-капельным путем. Доминирующий патоген – вирус парагриппа 3-го типа. Больной представляет эпидемическую опасность через 24 ч после заражения; продолжительность выделения вируса 3-10 суток.

Патогенез поражений Вирусы первично размножаются в эпителии верхних отделов дыхательных путей, откуда они проникают в кровоток, вызывая вирусемию


Клинические проявления Продолжительность инкубационного периода заболевания составляет 3-6 суток. У взрослых поражения чаще протекают в форме катаров верхних отделов дыхательных путей. У детей заболевание протекает тяжелее, часто с симптомами интоксикации. Наиболее часто наблюдают ларинготрахеобронхит с развитием ложного крупа ( основные возбудители – вирусы парагриппа 1-го и 2-го типов); у детей до года – бронхиолиты с пневмониями (возбудитель - вирус парагриппа 3-го типа)

Принципы микробиологической диагностики Материалы для исследования – смывы и мазки из носоглотки, мазки-отпечатки из носовой полости и кровь. Основные методы диагностики – вирусоскопические, вирусологические и серологические. Для экспресс-диагностики определяют вирусные Ar в эпителии носовых ходов и носоглотки в РИФ.

Вирусы парагриппа плохо растут на куриных эмбрионах; их выделяют заражением культур клеток почек эмбриона человека или обезьян; идентификацию возбудителя проводят по цитопатическому эффекту и тесту гемадсорбции. Идентификацию возбудителя осуществляют в РТГА или РН, смешивая исследуемый вирус со специфическими АТ и инкубация 2 ч при температуре 18-21°С

Представители всех сероваров проявляют нейраминидазную и гемагглютинирующую активность. Вирусы парагриппа 1-го и 2-го типов агглютинируют эритроциты морских свинок, мышей, овец и кур; вирус 3-го типа не агглютинирует эритроциты кур, а 4-го типа агглютинирует только эритроциты морских свинок. Вирусы 1-го и 4-го типов проявляют наибольший цитопатический эффект.

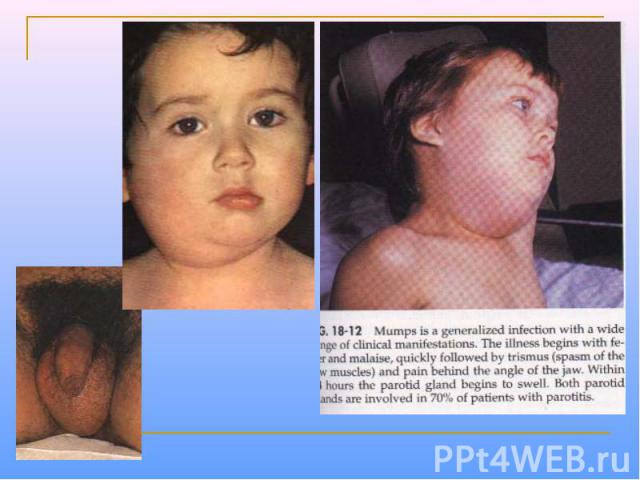
Вирус эпидемического паротита Эпидемический паротит, или «свинка», - острая инфекция с преимущественным поражением околоушных слюнных желез, часто сопровождается эпидемическими вспышками. Возбудитель (вирус эпидемического паротита) выделили К. Джонсон и Р Гудпасчер (1934) Морфологически вирус сходен с прочими парамиксовирусами; содержит внутренний белок NP и поверхностные гликопротеины NH и F. Вирусы проявляют гемадсорбирующую, гемолитическую, нейраминидазную и симпластообразующую активность.

Эпидемиология Основной резервуар вируса эпидемического паротита – больной человек, также известны случаи заболевания собак, заразившихся от хозяев. Возможно экспериментальное воспроизведение инфекции у приматов. Возбудитель передается воздушно-капельным путем. Заболевание регистрируют в течение всего года с увеличением заболеваемости в осенне-зимние месяцы. Наиболее подвержены заболеванию дети в возрасте 5-10 лет; мальчики болеют чаще, чем девочки.

Патогенез поражений Первоначально возбудитель размножается в эпителии носоглотки, затем проникает в кровоток и в период вирусемии проникает в различные органы – околоушные железы, яички, яичники, поджелудочную, щитовидную железы,головной мозг и другие органы

Клинические проявления Инкубационный период эпидемического паротита – 14-21 сут; типичная форма заболевания проявляется как одно- или двухсторонний паротит, сопровождающийся лихорадкой. Инфицирование слюнных желез происходит путем гематогенного распространения вируса (вирусемии), возникающего через 3-5 сут после появления первых симптомов. Вирусемия приводит к диссеминированию вируса по всему организму; возможны серозные менингиты, эпидидимоорхиты (регистрируют у 20-35% мальчиков в постпубертатном периоде) Выздоравливание сопровождается развитием стойкой невосприимчивости к повторным заражениям
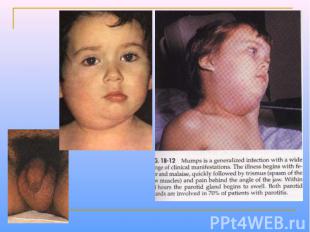

Принципы микробиологической диагностики Применяют вирусологические и серологические методы. Материалы для исследований – слюна, СМЖ, пунктаты околоушных желез и моча. Возбудитель выделяют заражением 6-7 суточных куриных эмбрионов и культур клеток фибробластов кур. Идентификацию вируса эпидемического паротита проводят РТГА, РН, РСК и РИФ. Сывороточные АТ определяют в парных сыворотках в РСК или РТГА.

Лечение и профилактика Средства специфической химиотерапии отсутствуют. Симптоматическое лечение оказывает благоприятный эффект. Для специфической профилактики применяют живые вакцины; иммунизацию проводят однократным подкожным введением. Для лечения и поздней профилактики используют специфический гамма-глобулин, но он малоэффективен при лечении орхитов.

Вирус кори Корь – острая инфекция, проявляющаяся интоксикацией, катаральными явлениями своеобразной энантемой и папулезно-пятнистой сыпью. Вирус кори – типовой вид рода Morbillivirus. Впервые вирус выделен Д.Эндерс и Т. Пиблз (1954)

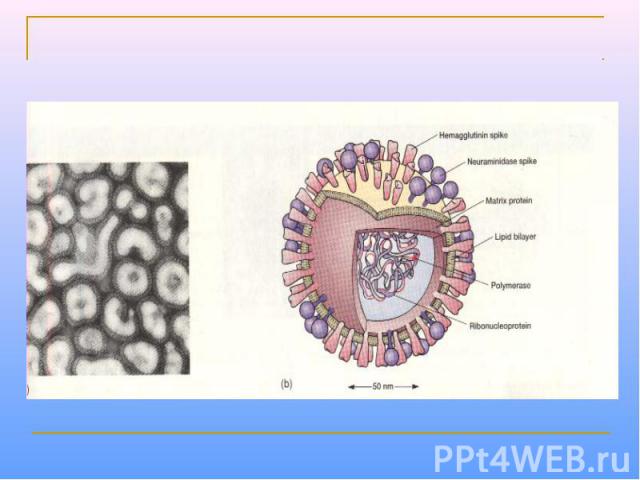
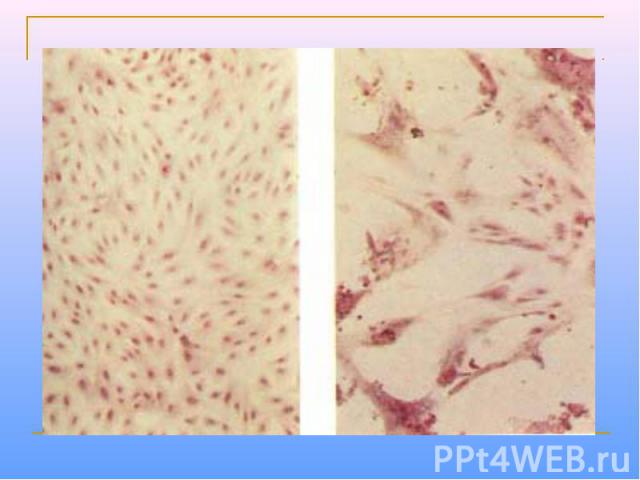
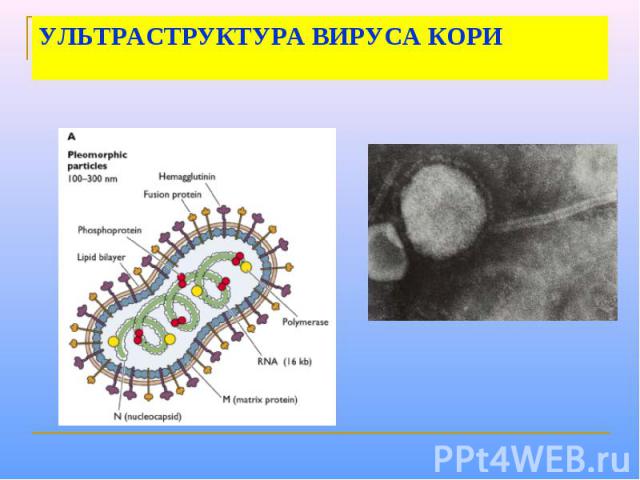
Морфология Вирус кори имеет сферическую форму, диаметр 150-250 нм. Геном образован несегментированной однонитевой молекулой – РНК. С ней ассоциированы нуклеокапсидный белок NP и полимеразные белки P и L, образующие нуклеокапсид со спиральным типом симметрии. Снаружи он окружен матриксным M-белком. Оболочка вируса образована двойным слоем липидов, включающим гликопротеины H (гемагглютинин) и F (белок слияния). В культуре клеток вирус кори дает характерный цитопатический эффект с образованием гигантских клеток и /или синцитиев, либо образует зернистые тельца включений в цитоплазме и ядре.
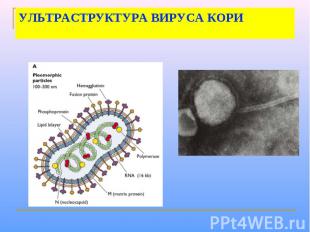
УЛЬТРАСТРУКТУРА ВИРУСА КОРИ

Эпидемиология Корь распространена повсеместно, а в некоторых странах она эпидемична. Резервуар инфекции – больной человек. Возбудитель передается воздушно-капельным путем. Наибольшую эпидемическую опасность больной представляет в продромальный период и период кожных высыпаний. Вирус кори нестоек во внешней среде, чувствителен к инсоляции, высоким температурам и быстро разрушается при действии дезинфектантов и детергентов.

Патогенез поражений Первично вирус размножается в эпителии верхних отделов дыхательных путей и регионарных лимфатических узлах, а затем проникает в кровоток. Вирусемия носит кратковременный характер и развивается на 3-5 сутки инкубационного периода.Возбудитель гематогенно диссиминирует по организму, фиксируясь в ретикулоэндотелиальной системе. Гибель инфицированных клеток приводит к развитию второй волны вирусемии с вторичным инфицированием коньюнктивы, слизистых оболочек дыхательных путей и полости рта. Циркуляция в кровотоке и формирующиеся защитные реакции обуславливают повреждение стенок сосудов, отек тканей, некротические изменения в них.

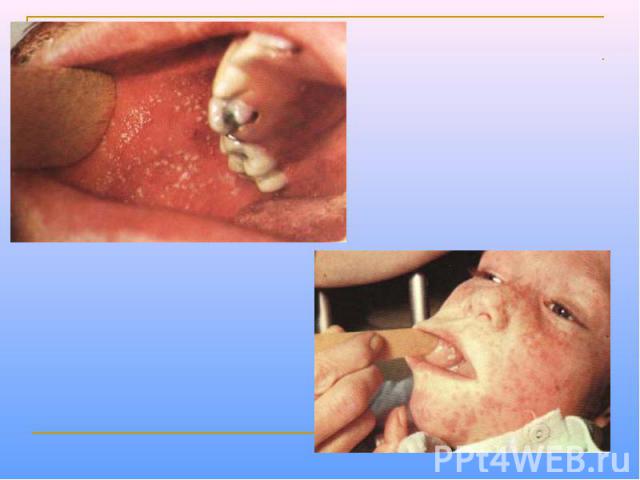
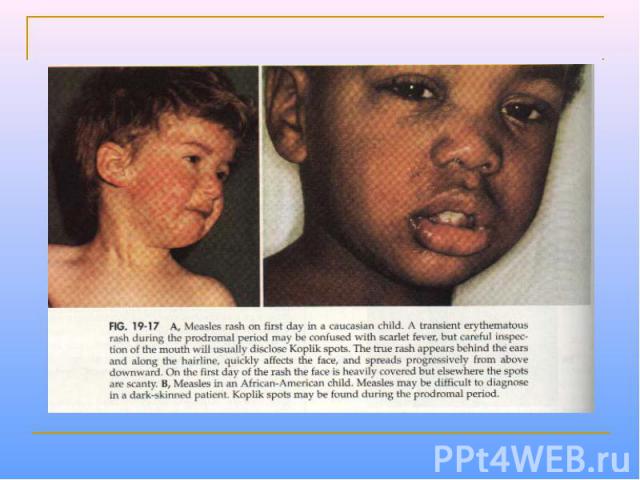
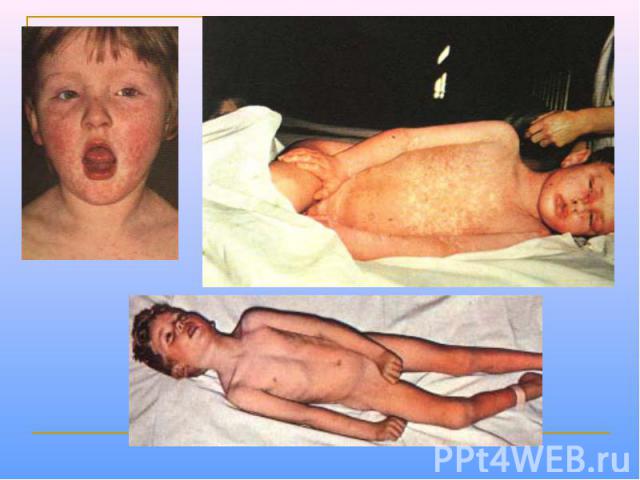
Клинические проявления Продолжительность инкубационного периода составляет 8-13 сут. Продромальные проявления включают рениты, фарингиты, конъюнктивиты (часто с фотофобиями), головные боли и т.д. Дифференциально-диагностический признак - экзантема на слизистой оболочке щек (пятна Бельского-Филатова-Коплика)обычно они появляются за 24-36 ч до появления высыпаний на коже. Папулезная сыпь сначала появляется на голове, затем распространяется на тело и конечности. Через неделю происходит нормализация температуры тела.
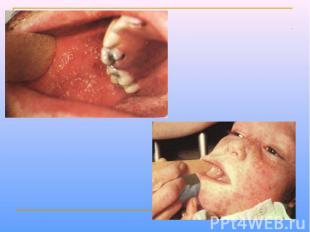
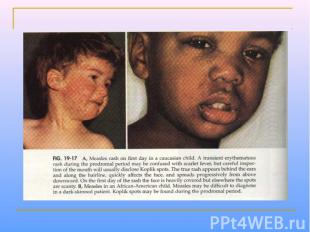
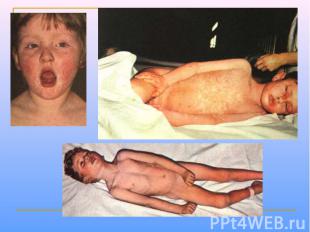

Выздоровление сопровождается развитием стойкой невосприимчивости к повторным заражениям. Частые осложнения кори – бронхопневмонии и средние отиты, обычно с наслоением бактериальной инфекции. У пациентов с иммунодефицитами возможна гигантоклеточная пневмония. Наиболее тяжелое осложнение – энцефалиты, обусловленные формированием аутоиммуных реакций. Нередко отмечают необычные формы коревой инфекции.

Принципы микробиологической диагностики Для экспресс-диагностики проводят поиск вирусных Аг в эпителии носоглотки с помощью РИФ. Микроскопия образцов эпителия позволяет обнаружить гигантские многоядерные клетки. Выделение вируса проводят заражением первично-трипсинизированных культур клеток почек или эмбриона человека с последующей идентификацией с помощью РИФ, РТГА и РН. Нарастание сывороточных АТ определяют в парных сыворотках в период реконвалесценции с помощью РСК, РН и РТГА.

Лечение и профилактика Средства специфической терапии отсутствуют, симптоматическое лечение оказывает благоприятный эффект. В настоящее время для специфической профилактики применяется живая аттенуированная вакцина (в РФ из штамма Л16) . Вакцинацию проводят однократно, подкожно. Ее применение вызывает формирование невосприимчивости у 95-98% лиц продолжительностью около 10 лет.

Респираторно-синцитиальный вирус Респираторно-синцитиальный вирус (РС-вирус) основной возбудитель заболеваний нижних дыхательных путей у новорожденных и детей раннего возраста. Впервые вирус выделил Р.Ченок и соавт. у детей с ОРВИ (1957)
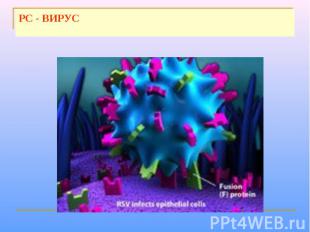
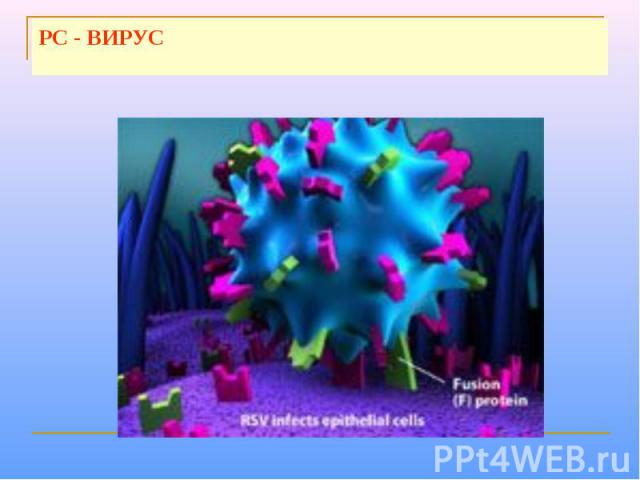
РС - ВИРУС

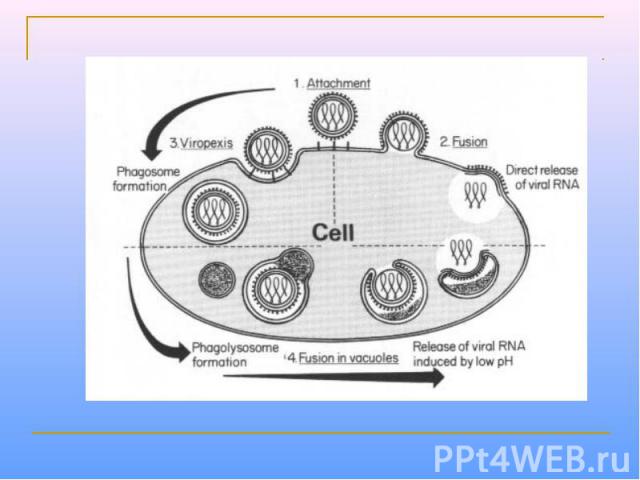
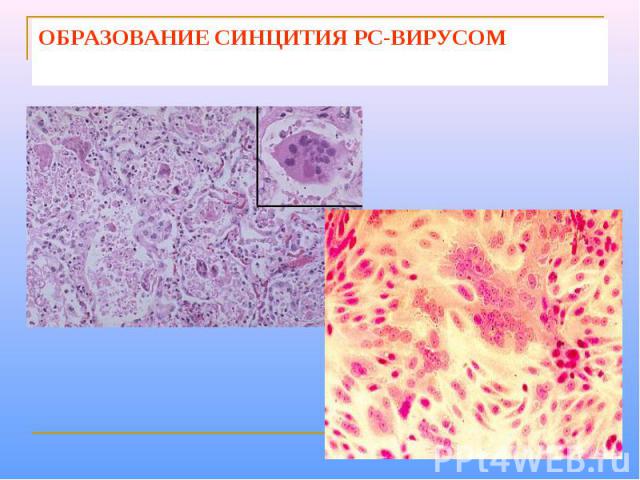
Вирионы вируса сферической формы, диаметром 120-200 нм. Геном образован несегментированной молекулой –РНК. С ним связаны нуклеокапсидный белок N и белки P и L полимеразного комплекса (содержащего транскриптазу). Белки М и N прилегают к внутренней поверхности суперкапсида. Суперкапсид пронизывают шипы, образованные гликопротеинами G и F. Белок G обеспечивает взаимодействие с клеточными рецепторами. Белок F обеспечивает слияние оболочки вируса с клеточной мембраной и мембраной лизосом, а также слияние инфицированной клетки с прилегающими незараженными клетками. В результате слияния клеток образуется синцитий – структура из клеток, соедененных выростами цитоплазмы. У РС-вируса отсутствует гемагглютинин; его отличает меньшая гемадсорбционная и гемолитическая активность.
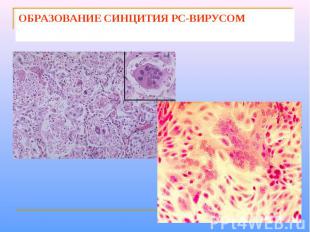
ОБРАЗОВАНИЕ СИНЦИТИЯ РС-ВИРУСОМ

Эпидемиология Резервуар возбудителя – больной человек; возбудитель передается воздушно-капельным путем. РС-вирус вызывает ежегодные эпидемические инфекции дыхательных путей у новорожденных и детей раннего возраста. Подъем заболеваемости приходится на осенне-зимний период. РС-вирус малоустойчив во внешней среде и склонен к самораспаду. Быстро инактивируется под действием высокой температуры и дезинфектантов.

Патогенез поражений Размножение возбудителя происходит в эпителии воздухоносных путей, вызывая гибель зараженных клеток. РС-вирус проявляет выраженные иммуносупрессивные свойства, что объясняет высокую частоту вторичных бактериальных инфекций, а также вызывает развитие аутоиммунопатологии за счет длительной циркуляции иммунных комплексов.

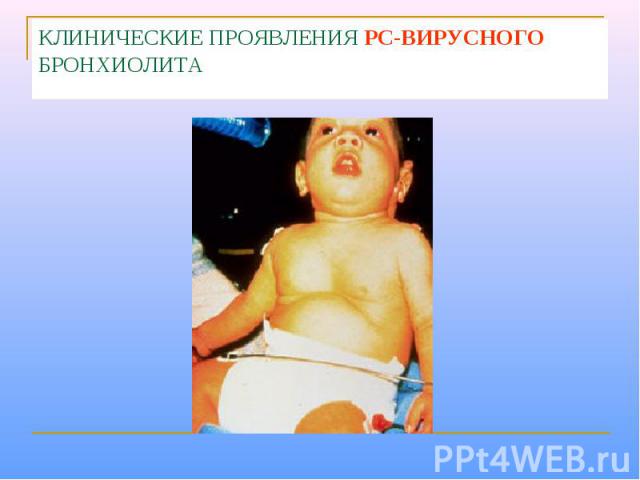
Клинические проявления У детей старшего возраста и взрослых развитие клинической картины ОРВИ. У детей младше 8 мес. (очевидно из-за отсутствия Ig A в дыхательных путях) вирус проникает в нижние отделы дыхательных путей и легочную паренхиму с развитием бронхиолита. При выздоровлении развивается нестойкая невосприимчивость к повторным заражениям
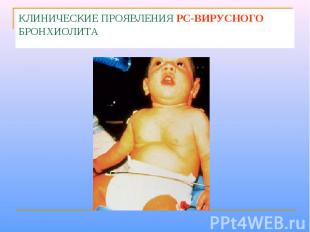
КЛИНИЧЕСКИЕ ПРОЯВЛЕНИЯ РС-ВИРУСНОГО БРОНХИОЛИТА

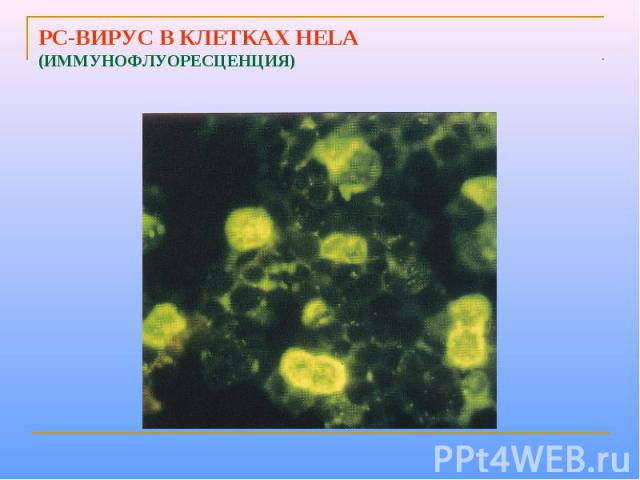
Принципы микробиологической диагностики Проводят вирусоскопическое, вирусологическое и серологическое исследование. Материалом для исследований служат слизь из зева, носовое отделение и кровь. Для экспресс-диагностики используют РИФ и ИФА, позволяющие выявить вирусные Аг в носовом отделяемом и клетках слизистой оболочки. Выделение возбудителя проводят заражением культур клеток (например, Нер-2, HeLa). Вирус идентифицируют в РИФ, РСК и РН, а также по способности образовывать синцитий. Специфические АТ в парных сыворотках определяют в РСК и РН.
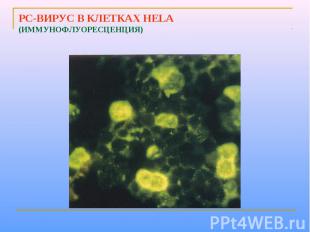
РС-ВИРУС В КЛЕТКАХ HELA (ИММУНОФЛУОРЕСЦЕНЦИЯ)