Презентация на тему: Дополнительные методы исследования систем органов дыхания

Дополнительные методы исследования системы органов дыхания

Рентгенография Рентгенография Рентгеноскопия легких Томогрофия легких ( рентгенологическая, компьютерная) Сцинтиграфия легких Бронхоскопия, бронхография легких Анализ мокроты Анализ плевральной жидкости Спирография Пикфлоуметрия Пневмотахометрия Торакоскопия

Анализ мокроты МАКРОСКОПИЧЕСКОЕ ИЗУЧЕНИЕ: Характер мокроты Количество Цвет Запах Консистенцию Слоистость Наличие различных включений.

Мокрота – патологическое отделяемое органов дыхания: легких, бронхов, трахеи, выделяемое при кашле или отхаркивании Характер мокроты Слизистая состоит из слизи — продукта слизистых желез дыхательных путей. Выделяется при острых бронхитах, катарах верхних дыхательных путей, разрешении приступа бронхиальной астмы (стекловидная мокрота). Слизисто-гнойная представляет смесь слизи и гноя, причем слизь преобладает, а гной включен в виде комочков или прожилок. Наблюдается при хронических бронхитах, бронхопневмониях.

Характер мокроты Гнойно-слизистая — содержит гной и слизь, с преобладанием гноя; слизь имеет вид тяжей. Появляется при хронических бронхитах, бронхоэктазах, абсцедирующей пневмонии Гнойная —не имеет примеси слизи и появляется в случае открытого в бронх абсцесса легкого, при прорыве эмпиемы плевры в полость бронха.

Характер мокроты Слизисто-кровянистая — состоит в основном из слизи с прожилками крови или кровяного пигмента. Отмечается при катарах верхних дыхательных путей, пневмониях, бронхогенном раке. Слизисто-гнойно-кровянистая — содержит слизь, кровь, гной, чаще равномерно перемешанные между собой. Появляется при бронхоэктазах, туберкулезе, актиномикозе легких, бронхогенном раке.

Характер мокроты Кровавое отделяемое (кровохарканье) —наблюдается при легочных кровотечениях (туберкулез, ранение легкого, опухоли легкого и бронхов, актиномикоз). Серозное отделяемое —характерно для отека легких (левожелудочковая недостаточность, митральный стеноз, представляет собой пропотевшую в полость бронхов плазму крови.

Консистенция Консистенция тесно связана с характером мокроты и может быть вязкой, густой, жидкой. Установлено, что повышение в мокроте уровня патогенных микробов, протеолитические ферменты которых активно расщепляют мукополисахариды, ведет к снижению вязкости. Величина вязкости расценивается как один из показателей активности легочного воспалительного процесса: при усилении бактериального воспаления наблюдается разжижение мокроты, в процессе успешной антибактериальной терапии вязкость мокроты повышается, а ее суточный объем уменьшается.

Количество Скудное количество мокроты, выделяется при воспалении дыхательных путей (ларингит, трахеит, острый бронхит в начальной стадии, бронхиальная астма вне приступа, бронхопневмония) Обильное количество мокроты (от 0,5 до 2 л) выделяется обычно из полостей в легочной ткани, бронхов (бронхоэктатическая болезнь, абсцесс легкого, прорыв эмпиемы, при кровенаполнении легких и пропотевании в бронхи большого количества плазмы крови (отек легких).

Деление на слои При отстаивании значительного количества гнойной мокроты можно обнаружить два слоя (гной и плазма) или три (гной, плазма и комочки слизи на поверхности). Двухслойная мокрота характерна для абсцесса легкого, трехслойная —для бронхоэктатической болезни, туберкулеза легких (при наличии каверн).

Цвет и прозрачность Цвет и прозрачность зависят от характера мокроты, так как преобладание одного из субстратов (слизь, гной) придает мокроте соответствующий оттенок, а также от состава вдыхаемых частиц. Слизистая мокрота стекловидная, прозрачная. слизисто-гнойная — стекловидная с желтым оттенком. гнойно-слизистая — желто-зеленоватая. гнойная — желто-зеленая. слизисто-кровянистая — стекловидная с розоватым или ржавым оттенком,

Цвет и прозрачность слизисто-гнойно-кровянистая —стекловидная с желтыми комочками, прожилками красного цвета или ржавым оттенком при отеке легких — жидкое, прозрачно-желтое, с опалесценцией, пенистое и клейкое из-за присутствия белков плазмы, при легочном кровотечении, жидкое, красного цвета, пенистое (за счет содержания пузырьков воздуха). при злокачественных новообразованиях (распаде опухоли) изредка может наблюдаться мокрота в виде «малинового желе».

Цвет и прозрачность Мокрота с инородными примесями имеет цвет этих примесей: белая у мукомолов черная у шахтеров синяя при вдыхании метиленового синего, ультрамариновой краски и т.д.

Запах Запах появляется при длительном стоянии, а также при задержке мокроты в бронхах или полостях в легких (обусловливается деятельностью анаэробов, вызывающих гнилостный распад белков до индола, скатола и сероводорода) Свежевыделенная мокрота обычно не имеет запаха

Запах Неприятный запах мокрота может иметь при хронических бронхитах с плохим дренированием бронхов. Резкий неприятный запах — при бронхоэктатической болезни, абсцессе легкого, иногда туберкулезе, злокачественных новообразованиях с некрозом Зловонный (гнилостный) запах отмечается при гангрене легкого

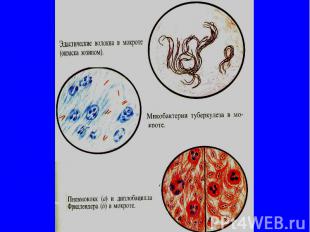
Наличие различных включений. спирали Куршмана —беловатые, прозрачные, штопорообразно извитые трубчатые тела, резко отграниченные от остальной бесформенной массы мокроты, имеющие диагностическое значение при бронхиальной астме фибринозные свертки —древовидно разветвленные образования беловатого или слегка красноватого цвета длиной до 10—12 (и даже 18) см, эластичной консистенции, состоящие из слизи и фибрина, имеющие значение при фибринозном бронхите, реже при крупозной пневмонии;

Наличие различных включений. чечевицы, или рисовидные тельца (линзы Коха) —зеленовато-желтоватые, довольно плотные образования творожистой консистенции величиной от булавочной головки до небольшой горошины, состоящие из детрита, туберкулезных палочек и эластических волокон; обнаруживаются при кавернозном туберкулезе легких; гнойные пробки (пробки Дитриха) —комочки беловатого или желтовато-сероватого цвета величиной с булавочную головку со зловонным запахом, состоящие из детрита, бактерий, кристаллов жирных кислот; встречаются при бронхоэктазах, гангрене легкого.

Наличие различных включений. дифтеритические пленки из зева и носоглотки —сероватые обрывки, местами окрашенные кровью, состоящие из фибрина и некротизированных клеток. некротизированные кусочки легкого —черноватые образования разной величины, содержащие эластические волокна и зернистый черный пигмент, иногда пронизанные соединительной тканью, кровеносными сосудами, лейкоцитами и эритроцитами; встречаются при абсцессе и гангрене легкого;

Наличие различных включений. пузыри эхинококка —образования разной величины —от маленькой горошины до грецкого ореха и больше, серовато- белого или желтого цвета, иногда пропитанные кровью или известью; встречаются в случае свежего разрыва эхинококковой кисты легкого и выкашливания обильного количества бесцветной прозрачной жидкости; инородные тела, случайно попавшие из полости рта: вишневые косточки, семена подсолнечника, ореховая скорлупа и т. д.

МИКРОСКОПИЧЕСКОЕ ИССЛЕДОВАНИЕ Клеточные элементы. Плоский эпителий —это слущенный эпителий слизистой оболочки ротовой полости, носоглотки, надгортанника и голосовых связок, Одиночные клетки плоского эпителия встречаются всегда: в большом количестве — при примеси слюны или воспалительных явлениях в ротовой полости Цилиндрический эпителий- эпителий слизистой оболочки бронхов и трахеи. Встречается в больших количествах при остром приступе бронхиальной астмы, остром бронхите, острых катаральных поражениях верхних дыхательных путей.

МИКРОСКОПИЧЕСКОЕ ИССЛЕДОВАНИЕ Макрофаги- встречаются при различных воспалительных процессах в бронхах и легочной ткани Сидерофаги встречаются в мокроте у больных с застойными явлениями в малом круге кровообращения, при инфаркте легкого, синдроме Гудпасчера, идиопа-тическом легочном гемосидерозе.

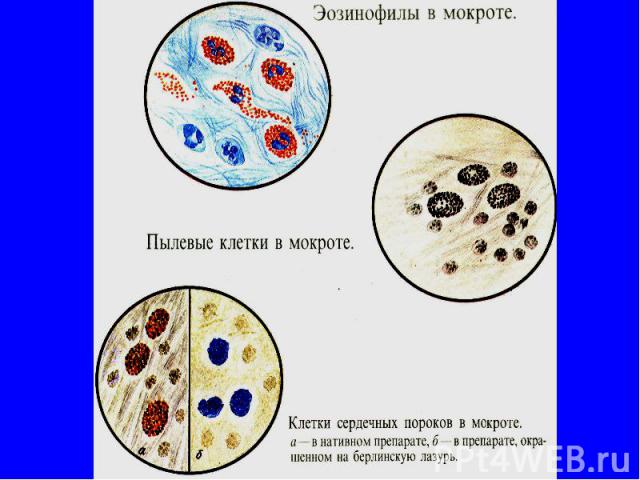
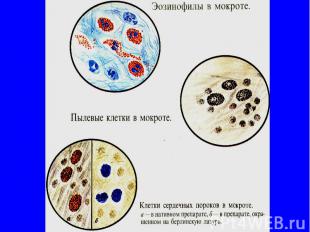
МИКРОСКОПИЧЕСКОЕ ИССЛЕДОВАНИЕ Опухолевые клетки чаще представлены в виде кле­ток плоскоклеточного (с ороговением или без него), железистого рака или аденокарциномы. Лейкоциты встречаются почти в каждой мокроте; в слизистой —единичные, а в гнойной сплошь покрывают все поле зрения (иногда среди лейкоцитов можно выделить эозинофилы — крупные лейкоциты с отчетливой и темной зернистостью).

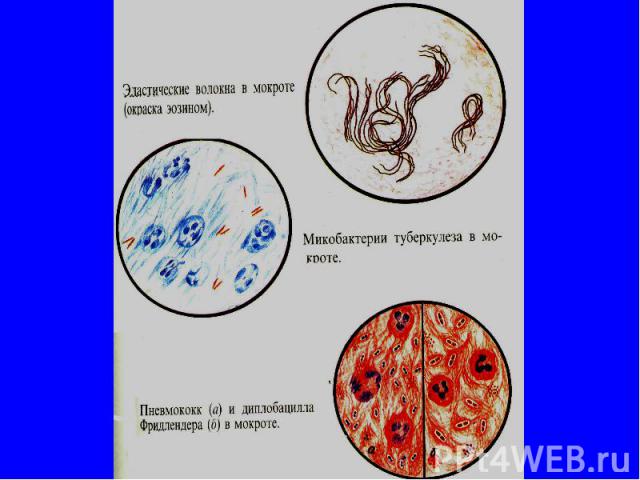
МИКРОСКОПИЧЕСКОЕ ИССЛЕДОВАНИЕ Эритроциты единичные эритроциты могут встречаться в любой мокроте; в большом количестве обнаруживаются в мокроте, окрашенной кровью (легочное кровотечение, инфаркт легкого, застойные явления в легких и др.). Эластические волокна- указывают на распад легочной ткани и обнаруживаются при туберкулезе, абсцессе, новообразованиях легких.

МИКРОСКОПИЧЕСКОЕ ИССЛЕДОВАНИЕ Фибринозные волокна —встречаются при фибринозном бронхите, туберкулезе, актиномикозе, крупозной пневмонии. Спирали Куршмана—уплотненные закрученные в спираль образования из слизи, наблюдаются при легочной патологии, сопровождающейся бронхоспазмом (бронхиальная астма).

МИКРОСКОПИЧЕСКОЕ ИССЛЕДОВАНИЕ Кристаллы Шарко — Лейдена встречаются в мокроте вместе с эозинофилами. Образование кристаллов Шарко —Лейдена связывают с распадом эозинофилов, считают их продуктом кристаллизации белков. Характерно присутствие этих кристаллов в мокроте при бронхиальной астме, кроме этого, они встречаются при глистных поражениях легких.

МИКРОСКОПИЧЕСКОЕ ИССЛЕДОВАНИЕ Кристаллы холестерина, жирных кислот —образуются при застое мокроты в полостях (абцесс, бронхоэктазы). Эозинофилы в мокроте Их обнаружение рассматривается как один из важных диагностических признаков бронхиальной астмы, астматического бронхита. Однако эозинофилия мокроты свойственна также лекарственным и эозинофильным пневмониям, синдрому Леффлера.

Бактериологическое исследование Бактериологическое исследование: пневмококки или диплококки Френкеля, стрептококки, стафилококки, микобактерии туберкулеза и др.

Плевральная жидкость По характеру полостные жидкости делят на две большие группы—транссудаты и экссудаты. Транссудаты (невоспалительные жидкости) образуются при повышении венозного давления (правожелудочковая недостаточность сердца, портальная гипертония снижении онкотического давления в сосудах (заболевания, протекающие с гипопротеинемией: нефротический синдром различной этиологии, тяжелые поражения печени, кахексия), нарушении обмена электролитов, главным образом повышении концентрации натрия увеличении продукции альдостерона и некоторых других состояниях.

Плевральная жидкость Характер экссудата: 1. Серозный 2. Серозно-фибринозный 3. Серозно-гнойный 4. Гнойный 5. Гнилостный 6. Геморрагический 7. Хилезный 8. Псевдохилезный

Характер экссудата серозные и серозно-фибринозные (при экссудативных плевритах туберкулезной этиологии, ревматических плевритах). геморрагические (чаще всего при злокачественных новообразованиях и травматических поражениях плевры, реже при инфаркте легкого, остром панкреатите, геморрагических диатезах).

Характер экссудата хилезные (при затруднении лимфооттока через грудной проток вследствие сдавления опухолью, увеличенными лимфатическими узлами, а также при разрыве, обусловленном травмой или опухолью) псевдохилезные ( молочный вид этих экссудатов обусловлен не увеличенным содержанием жира, а своеобразным изменением белка , наблюдается иногда при липоидной дистрофии почек.

Характер экссудата Гнилостные при присоединении гнилостной флоры. Холестериновые при застарелых осумкованных плевритах.


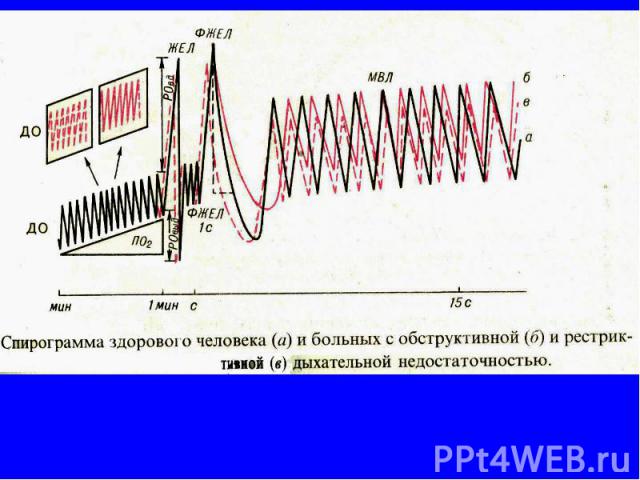
Основные параметры спирограммы Дыхательный объем (ДО) — объем воздуха, вдыхаемого и выдыхаемого при нормальном дыхании, равный в среднем 500 мл (с колебаниями от 300, 900 мл). Резервный объем выдоха (РОвыд) — объем воздуха, равный 1500—2000 мл, который человек может выдохнуть, если после нормального выдоха сделал максимальный выдох. Резервный объем вдоха (РОвд) — объем воздуха, равный 1500--2000 мл, который человек может вдохнуть, если после обычного вдоха сделает максимальный вдох.

Основные параметры спирограммы Жизненная емкость легких (ЖЕЛ), равная сумме резервных объемов вдоха и выдоха и дыхательного объема (в среднем 3700 мл), составляет тот объем воздуха, который человек в состоянии выдохнуть при самом глубоком выдохе после максимального вдоха. Остаточный объем (00), равный 1000—1500 мл, объем воздуха, остающегося в легких после максимального выдоха. Общая (максимальная) емкость легких (ОЕЛ) является суммой дыхательного, резервных (вдох и выдох) и остаточного объемов и составляет 5000—6000 мл

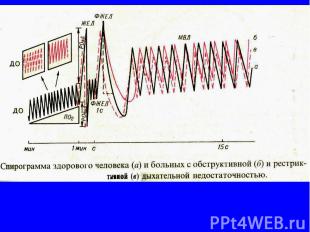
Рестриктивный синдром характеризуется снижением ОЕЛ и примерно пропорциональном уменьшении всех составляющих ее объемов. Поэтому обычно при спирографии, если не определен ООЛ, о рестриктивном синдроме можно судить по уменьшению ЖЕЛ и пропорциональном уменьшении ее составляющих: РОвд, РОвыд, Евд. Рестриктивный синдром характеризуется снижением ОЕЛ и примерно пропорциональном уменьшении всех составляющих ее объемов. Поэтому обычно при спирографии, если не определен ООЛ, о рестриктивном синдроме можно судить по уменьшению ЖЕЛ и пропорциональном уменьшении ее составляющих: РОвд, РОвыд, Евд. Обструктивный синдром характеризуется затруднением выдоха, когда просвет воздухопроводящих путей на выдохе меньше, чем на вдохе. Создаются условия для экспираторного сужения мелких бронхов, вплоть до их коллапса, что особенно ярко выражено при эмфиземе легких. Это приводит к уменьшению РОвыд, увеличению ООЛ, ФОЕ. При этом ОЕЛ может не измениться (соответственно увеличению ООЛ уменьшается РОвыд и ЖЕЛ) или увеличиться за счет ООЛ и увеличения соотношения ООЛ/ОЕЛ и ФОЕ/ОЕЛ.

Основными патофизиологическими механизмами бронхиальной обструкции могут быть следующие процессы: Основными патофизиологическими механизмами бронхиальной обструкции могут быть следующие процессы: 1) спазм гладкой мускулатуры бронхов; 2) воспалительная инфильтрация и отек слизистой бронхов; 3) увеличение количества вязкого секрета в бронхах; 4) деформация бронхов; 5) опухоли бронха, инородные тела и др.; 6) экспираторный коллапс мелких бронхов (менее 2 мм в диаметре, не имеющих хрящевого скелета), лишенных «эластической поддержки» легочной ткани. Этот процесс наиболее выражен при эмфиземе легких.

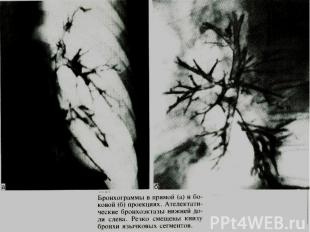
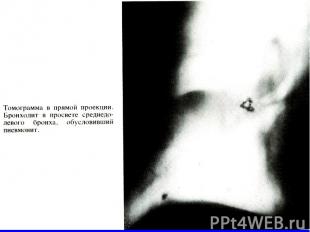
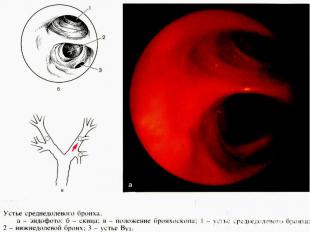
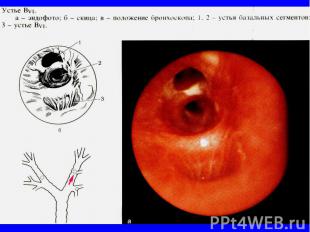
Рестриктивную вентиляционную недостаточность могут вызывать следующие нарушения: Рестриктивную вентиляционную недостаточность могут вызывать следующие нарушения: 1) собственно заболевания органов дыхания (воздухопроводящих путей и легочной паренхимы): а) инфильтративные изменения легочной ткани; б) пневмосклероз; в) уменьшение объема функционирующей паренхимы легкого — резекция легкого, ателектаз, врожденная гипоплазия легкого; г) заболевания плевры, ограничивающие экскурсию легкого;

Рестриктивная вентиляционная недостаточность 2) внелегочные нарушения: а) изменения грудной клетки (кифосколиоз, деформация по­звоночника и грудной клетки и т.д.); б) нарушения деятельности дыхательной мускулатуры; в) левожелудочковая недостаточность (венозная гиперемия легкого); г) увеличение объема брюшной полости (асцит, метеоризм, беременность), болевой синдром, что приводит к ограниче­нию подвижности диафрагмы.