Презентация на тему: Современные методы терапии сахарного диабета 2 типа

Современные методы терапии сахарного диабета 2 типа Подготовила: Сейжанова Б.Б, 718 гр.

По определению экспертов Всемирной Организации Здравоохранения: «Сахарный диабет является проблемой всех возрастов и всех стран». В настоящее время сахарный диабет (СД) занимает третье место среди непосредственных причин смерти после ССЗ и онко-заболеваний, поэтому решение многих вопросов, связанных с этим заболеванием, поставлено во многих странах мира на государственный, федеральный уровень

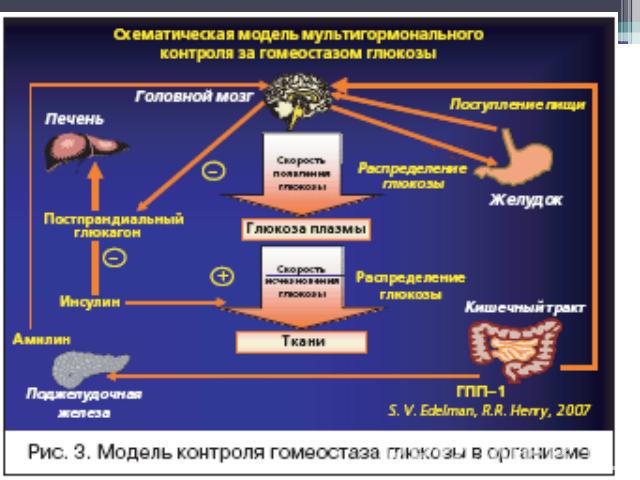
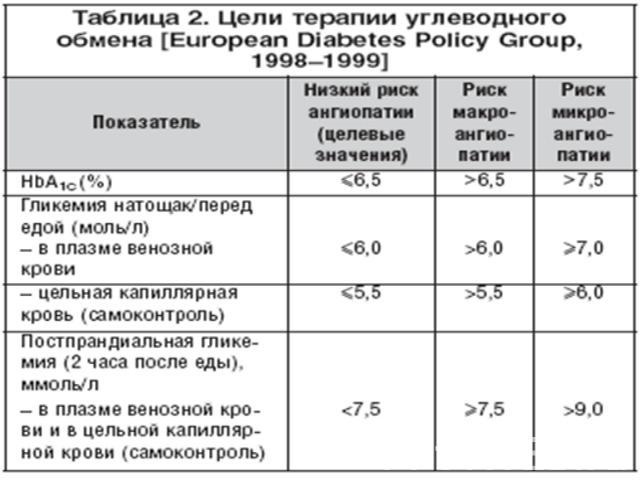
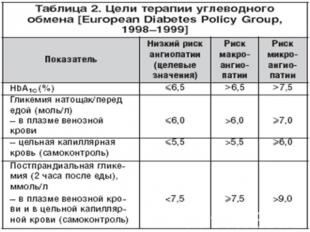
Анализ 10–летнего исследования DCCT показал, что на каждый процент снижения HbА1С риск развития микрососудистых осложнений (ретинопатии, нефропатии) снижался на 35%. Также продемонстрировал, что агрессивный контроль гликемии наряду с нормализацией показателей АД значительно снижает риск развития ИБС, ЦВЗ и периферической ангиопатии у больных СД 2 типа. Исходя из этого, основной целью лечения болезни является как можно более полная компенсация нарушений углеводного обмена.На сегодняшний день вылечить сахарный диабет 2 типа невозможно, но им можно хорошо управлять и жить полноценной жизнью. В программу лечения сахарного диабета 2 типа входит:• изменение образа жизни (диетотерапия, физические нагрузки, уменьшение стресса);• медикаментозное лечение (пероральные сахароснижающие препараты, инкретиномиметики, инсулинотерапия).

Основные принципы диетотерапии дробное сбалансированное питание 6 раз в сутки, небольшими порциями, в одно и тоже время способствует поддержанию веса в пределах нормы и предотвращает резкие постпрандиальные перепады уровня гликемии при избыточной массе тела показана низкокалорийная диета (≤1800 ккал) ограничение простых, легкоусвояемых углеводов (сахар и продукты его содержащие, мед, фруктовые соки) увеличение потребления богатой клетчаткой пищи (от 20 до 40 г в сутки) ограничение употребления насыщенных жиров ‹<10%, полиненасыщенных ‹<10%; предпочтение следует отдавать мононенасыщенным жирам суточное количество белка в пище должно составлять 1,0–0,8 г/кг массы тела, при патологии почек это количество следует уменьшить ограничение употребления соли до 3 г в сутки, из–за высокого риска развития артериальной гипертензии, нефропатии. ограничение употребления алкоголя с учетом высокой калорийности и риска развития гипогликемии (<30 г в сутки) диета должна быть богата витаминами и содержать необходимое количество микроэлементов. В зимне–весеннее время рекомендуется прием витаминов.


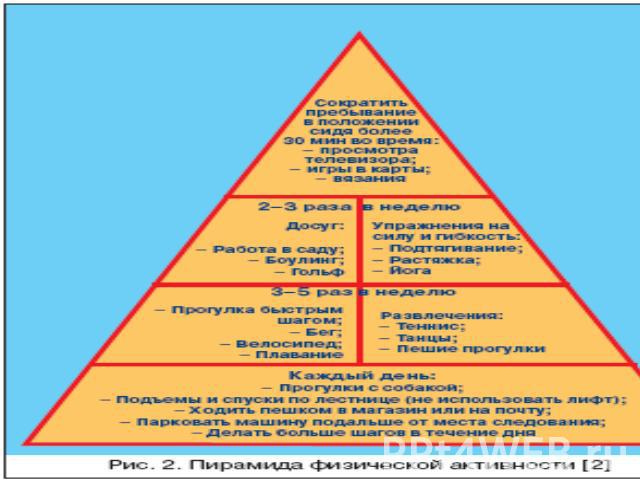
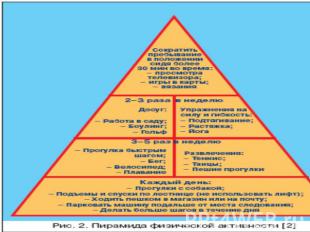
Физические нагрузки в лечении сахарного диабета 2 типа ежедневные однотипные дозированные физические нагрузки: пешие прогулки на свежем воздухе, плавание, езда на велосипеде и др. Вид физической нагрузки, ее интенсивность, длительность и частота должны быть индивидуально подобраны для каждого пациента с учетом возраста, исходной физической активности, общего состояния пациента, наличием осложнений и сопутствующих заболеваний.Физические нагрузки снижают сахар крови, если исходный уровень гликемии меньше 14 ммоль/л. При уровне глюкозы крови выше 14 ммоль/л физические упражнения противопоказаны, так как они вызывают не снижение, а повышение сахара крови и усиливают кетогенез. Также физические нагрузки противопоказаны при уровне гликемии ниже 5,0 ммоль/л. Поэтому перед, во время и после занятий необходимо контролировать уровень сахара крови, АД и ЧСС.

Физические нагрузки способствуют утилизации глюкозы и улучшают липидный обмен (снижают уровень триглицеридов, способствующих развитию микроангиопатии, и повышают уровень ЛПВП, препятствующих развитию атеросклероза)положительно влияют на свертывающую систему крови (повышают фибринолитическую активность и снижают вязкость крови, агрегацию тромбоцитов и уровень фибриногена). Благотворно влияют на ССС: повышают эффективность сердечного выброса, способствуют электрической стабильности миокарда, снижают потребление кислорода сердечной мышцей, снижают и стабилизируют АД, улучшают кровообращение в мышцах. Вызывают положительные эмоции и помогают противостоять стрессовым ситуациям, приводят к благоприятным гормональным изменениям: снижают уровень гормонов стресса, повышают уровень эндорфинов и тестостерона, приводят к снижению инсулинорезистентности и гиперинсулинемии.

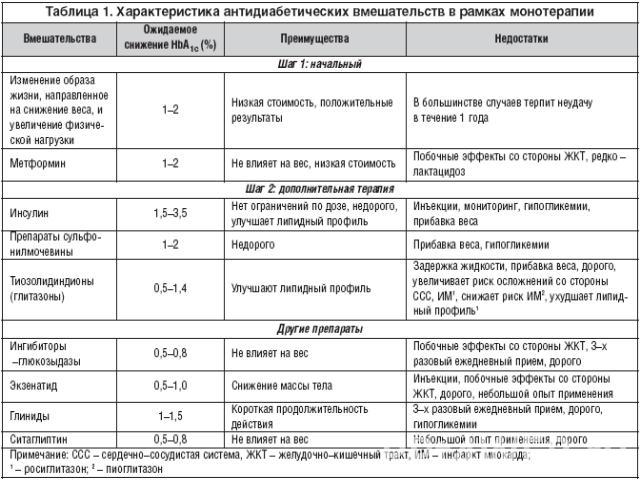
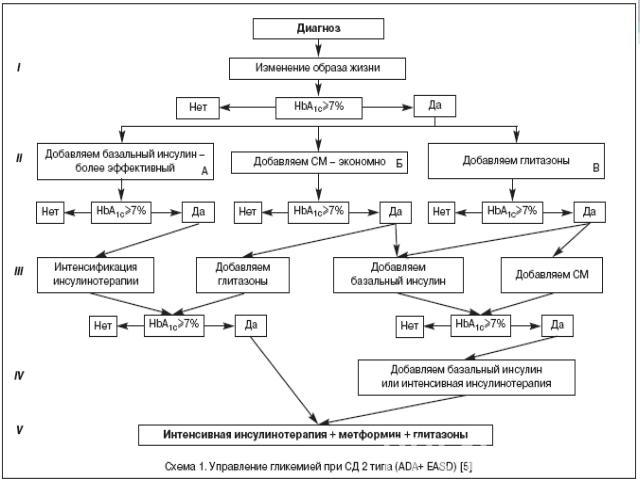
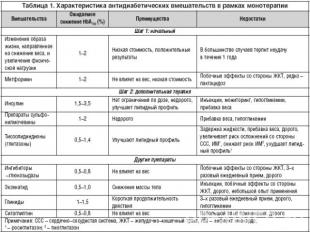
Медикаментозное лечение сахарного диабета 2 типа В Согласованном Постановлении Американской Диабетической Ассоциации и Европейской Ассоциации по изучению диабета было подчеркнуто, HbA1c≥7%, должен рассматриваться как указание на изменение терапии. В связи с тем, что изменения образа жизни не позволяют удерживать метаболический контроль в течение длительного времени, на первом этапе одномоментно должен назначаться метформин , в случае отсутствия специальных противопоказаний


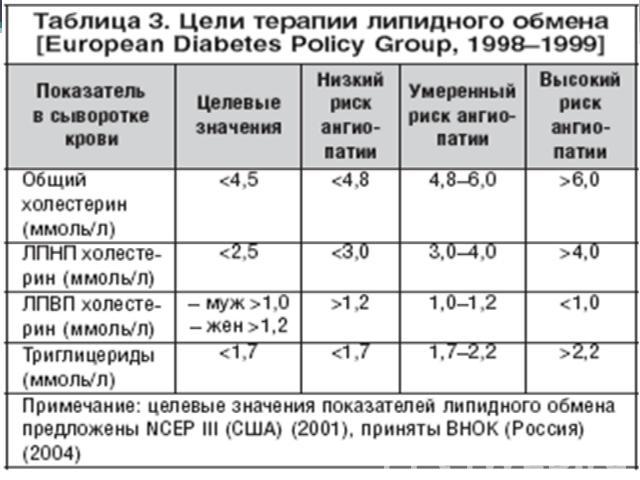
Бигуаниды 1. метформин в присутствии инсулина подавляет продукцию глюкозы печенью за счет повышения чувствительности гепатоцитов к инсулину, снижения глюконеогенеза, активизации обмена лактата, повышения синтеза гликогена и снижения гликогенолиза. 2. уменьшает инсулинорезистентность на уровне периферических тканей (жировой и мышечной) и печени за счет потенцирования действия инсулина, повышения сродство рецепторов к инсулину, восстановления нарушенных пострецепторных звеньев передачи сигнала, увеличения числа рецепторов к инсулину в клетках мишенях. 3. повышает утилизацию глюкозы в результате анаэробного гликолиза. замедляет абсорбцию глюкозы в кишечнике, и приводит к сглаживанию постпрандиальных пиков гликемии. 4. благоприятно влияет на липидный спектр и на свертывающую систему крови. Снижает триглицериды в среднем на 10–20%., снижает общий холестерин и ЛПНП, уменьшает концентрацию хиломикронов после еды и повышает ЛПВП.5. Усиливает процессы фибринолиза, вследствие чего уменьшается риск тромбообразования и сосудистых осложнений диабета. 6. обладает слабым анорексигенным действием.
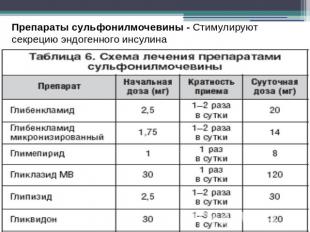
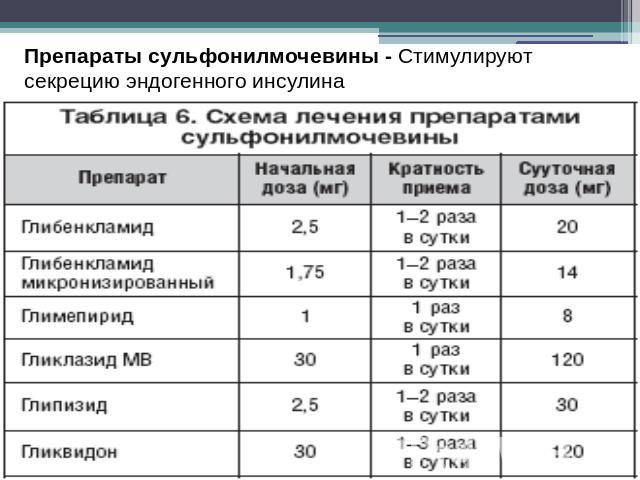
Препараты сульфонилмочевины - Стимулируют секрецию эндогенного инсулина

Лечение препаратами СМ, как правило, начинают с максимально низких доз, при необходимости постепенно увеличивая один раз в 5–7 дней до получения желаемого уровня гликемии. Пациентам с выраженной глюкозотоксичностью лечение можно сразу начинать с максимальной дозы, в дальнейшем, при необходимости, снижая ее по мере уменьшения уровня глюкозы крови.К побочным эффектам препаратов СМ относятся гипогликемия, прибавка массы тела, кожная сыпь, зуд, желудочно–кишечные расстройства, нарушения состава крови, гипонатриемия, гепатотоксичность

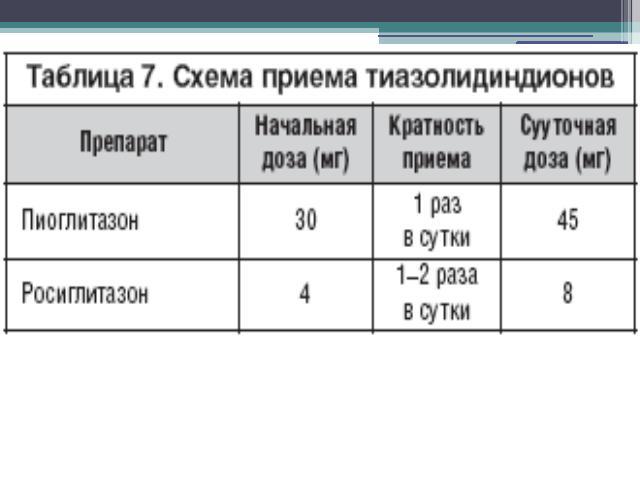
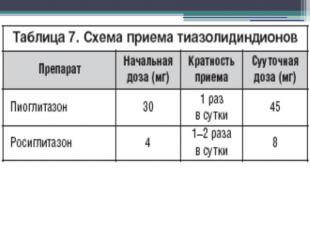
Тиазолидиндионы (глитазоны)Препараты этой группы, действуют на уровне рецепторов, активируемых пролиферацией пероксисом (PPAR). Эти рецепторы находятся в основном в ядрах клеток жировой и мышечной ткани. PPAR–γ активация повышает чувствительность к инсулину на уровне печени, мышечной и жировой ткани.Тиазолидиндионы снижают инсулинорезистентность за счет увеличения количества транспортеров глюкозы (ГЛЮТ–1, ГЛЮТ–4) и улучшения условий утилизации глюкозы тканями, снижения уровня СЖК и триглицеридов в крови, усиление инсулинового пептида, подавления продукции глюкозы печенью, снижения фактора некроза опухоли и ремоделирования жировой ткани. Тиазолидиндионы противопоказаны пациентам с сахарным диабетом 2 типа и сердечной недостаточностью III–IV класса по NYHA, при повышении печеночных трансаминаз › 3 раза выше верхней границы нормы, при беременности и лактации.

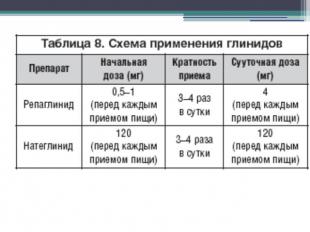
Прандиальные регуляторы (глиниды)Прандиальные регуляторы – короткодействующие препараты, реализующие свои сахароснижающие свойства путем острой стимуляции секреции инсулина, что позволяет эффективно контролировать уровень гликемии после еды. Механизм действия препаратов данной группы заключается в закрытии АТФ– чувствительных К+ каналов в клетках поджелудочной железы, что способствует деполяризации и открытию Са2+ каналов, в связи с чем увеличивается поступление кальция в β–клетки, что, в свою очередь, приводит к секреции инсулина.Важно отметить, что действие глинидов на АТФ–чувствительные К+ каналы в β–клетке сопоставимо по силе действия с препаратами СМ, но реализуют данный эффект эти две группы препаратов через различные места связывания на поверхности β–клетки.

Ингибиторы α–глюкозидазыконкурируют с пищевыми углеводами за связывающие центры ферментов ЖКТ, участвующих в расщеплении и всасывании углеводов. количество поглощаемых углеводов не уменьшается, но их всасывание значительно замедляется, тем самым надежно предотвращая резкое повышение сахара крови после еды.облегчается функционирование поджелудочной железы и предохраняя ее от перенапряжения и истощения.Уменьшается инсулинорезистентность. При длительном применении приводит к выравниванию суточной гликемической кривой, снижению среднесуточного уровня гликемии, уменьшению уровня гликемии натощак, а также к снижению и нормализации уровня НвА1С. Лечение акарбозой начинают с 50 мг во время ужина, постепенно увеличивая дозу до 300 мг в сутки (по 100 мг 3 раза в день).

Инкретиномиметики (агонисты рецепторов глюкагоно–подобного полипептида–1) Первый инкретиномиметик, является эксенатид (BYETTA). Под действием эксенатида происходит глюкозозависимое усиление секреции инсулина, восстановление первой фазы секреции инсулина, подавление секреции глюкагона и СЖК, замедление опорожнения желудка и уменьшение потребления пищи.Препарат вводят п/к в область бедра, живота или предплечья. Начальная доза составляет 5 мкг, которую вводят 2 раза/сут в любой момент в течение 60-минутного периода перед утренним и вечерним приемом пищи. Не следует вводить препарат после приема пищи. В случае пропуска инъекции препарата лечение продолжается без изменения дозы. Через 1 месяц после начала лечения дозу препарата можно увеличить до 10 мкг 2 раза/сут

Ингибитор дипептидилпептидазы–IV Новый класс пероральных препаратов – ингибитор ДПП–IV. Первым и единственным представителем данного класса, является ситаглиптин. Механизм действие этого препарата, также как и действие эксенатида, связан с подавлением глюкозозависимой секреции глюкагона на фоне повышения уровня глюкозы крови. Ситаглиптин является мощным средством лечения СД 2 типа.По результатам многочисленных исследований ситаглиптина получены следующие данные: значительное и стабильное снижение уровней глюкозы плазмы натощак; значительное снижение колебаний уровней глюкозы плазмы после приема пищи; значительное снижение уровня гликированного гемоглобина; улучшение функции b–клеток. низкая частота гипогликемии. не влияет на массу тела. Данный препарат имеет большую продолжительность действия, поэтому принимается 1 раз в сутки.

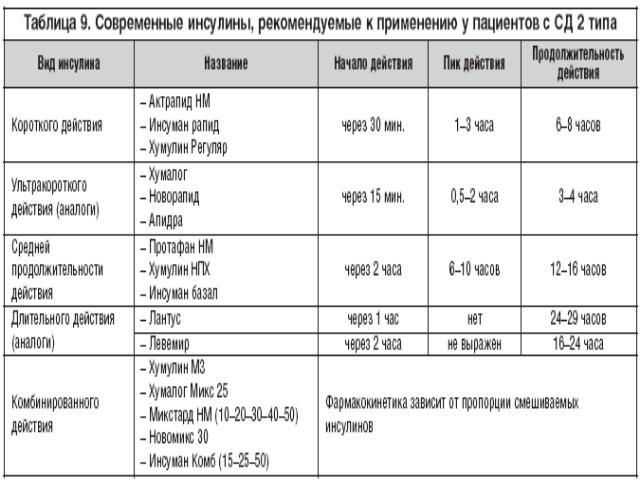
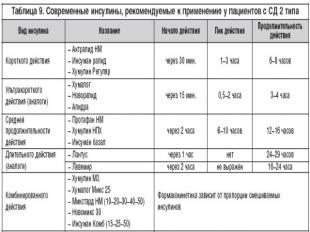
Несмотря на большой выбор сахароснижающих препаратов, которые модулируют различные патофизиологические аспекты сахарного диабета 2 типа, редко удается добиться и поддерживать длительное время целевые значения гликемии. Ранее присоединение инсулинотерапии к терапии пероральными сахароснижающими препаратами может безопасно поддерживать HbA1c близко к 7% в первые 6 лет после установления диагноза. Т.о , переход на инсулинотерапию при СД2 типа с целью компенсации функции β–клеток является логичным терапевтическим подходом для достижения оптимального контроля гликемии.Инсулинотерапия показана при:Неэффективности диетыНеэффективости максимальных доз сахароснижающих препаратов (HbA1c›>7,5%, гликемия натощак >8,0 ммоль/л при ИМТ<25 кг/м2)При наличии кетоацидозаВременный перевод на инсулинотерапию показан при оперативном вмешательстве. Декомпенсации сопутствующей патологии

Комбинированная терапияМногим пациентам с СД 2 типа для достижения и поддержания целевых значений гликемии монотерапии обычно бывает недостаточно. Известно, что функция β–клеток ухудшается со скоростью примерно 5% в год. Т.о. с целью сохранения контроля гликемии и предупреждения развития осложнений диабета необходимо постоянное усиление сахароснижающей терапии. Поэтому, применение комбинированной терапии на ранних и последующих этапах заболевания считается вполне оправданным. Наиболее предпочтительные комбинации ПСП при СД 2 типа: метформин+ препараты сульфонилмочевы Препараты сульфонилмочевины+ эксенатид. инсулин+ метформин.
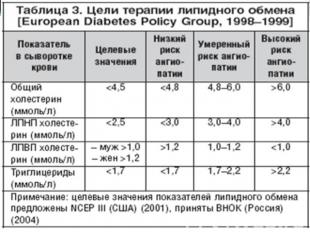
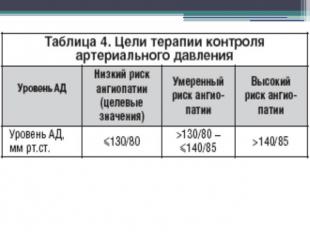
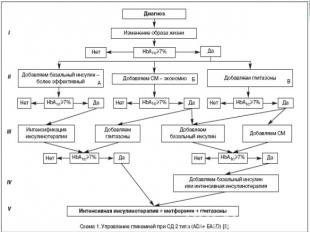

ЛИТЕРАТУРА Copyright “РМЖ (Русский Медицинский Журнал)” 2006-2011. Разработка сайта – InterLabs А.С. Аметов. Сахарный диабет 2 типа. Основы патогенеза и терапии; Москва 2003. А.С. Аметов, Т.Ю.Демидова, Е.В.Доскина, Н.А.Черникова. Алгоритм диагностики и управления сахарным диабетом 2 типа. Клинические рекомендации для практикующих врачей; Москва 2007.И.И.Дедов, М.В.Шестакова. Алгоритмы специализированной медицинской помощи больным сахарным диабетом; Москва 2007.