Презентация на тему: пневмонтт

Пневмонии. Этиология, патогенез, классификация, клинические формы, принципы лечения. профилактика.

План лекции Определение, актуальность пневмонии Патогенез пневмонии Классификация пневмонии Критерии диагностики пневмонии Принципы лечения: организация режима, аэротерапия, антибактериальная терапия, иммунотерапия и физиотерапевтические методы лечения, профилактика

Пневмония - это неспецифическое воспаление легочной ткани, в основе которого лежит инфекционный токсикоз, дыхательная недостаточность, водно-электролитные и другие метаболические нарушения с патологическими изменениями во всех органах и системах детского организма.

Актуальность: Заболеваемость пневмоний составляет от 4 до 20 случаев на 1000 детей в возрасте от 1 месяца до 15 лет. В Украине наблюдается увеличение распространённости пневмонии среди детей в последние три года (от 8,66 до 10,34). Летальность от пневмонии среди детей первого года жизни от 1,5 до 6 случаев на 10000 детей, что составляет 3-5 % в общей структуре смертности детей до 1 года. Каждый год от пневмонии в мире умирает около 5 млн. детей.

Этиология Внутрибольничные (нозокомиальные) пневмонии в большинстве случаев вызываются Ps. aeruginosa, peжe – Кl. pneumonie, St. aureus, Proteus spp. и др. Эти возбудители резистентны к антибиотикам, что ведет к тяжёлому течению болезни и летальности. Внебольничные пневмонии (домашняя, негоспитальная). Спектр возбудителей зависит от возраста пациентов.

Новорождённые: зависит от спектра урогенитальных инфекций женщин. Постнатальные пневмонии чаще вызываются стрептококками группы В, реже Е. соli, Кlebsiella pneumoniae, St. aureus, St. epidermalis. Антенатальные – стрептококками групы G, D, Ch. frachomatis, ureaplasma urealiticum, Listeria monocytogenes, Treponeta pallidum. Дети первого полугодия: стафилококки, грамотрицательная кишечная флора, редко -Moraxella catarrhalis, Str. рneumoniae, H. influenzae, Ch. тrachomatis.

От 6 месяцев до 5 лет на первое место выходят Str. Рneumoniae (70-88 % всех пневмоний) и H. influenzae типа b (Hib-инфекция) – до 10 %. У этих детей также часто выделяют респираторно-синцитиальный вирус, вирусы гриппа, парагриппа, рино- и аденовирусы, но большинство авторов считают их факторами, которые способствуют инфицированию нижних дыхательных путей бактериальной флорой.

У детей 6-15 лет: бактериальные пневмонии составляют 35-40 % от всех пневмоний и вызываются пневмококками Str. pyogenes; M. pneumoniae (23-44 %), Ch. Pneumoniae (15-30 %). Уменьшается роль Hіb-инфекции. При недостаточности гуморального звена иммунитета наблюдаются пневмококковые, стафилококковые, цитомегаловирусные пневмонии. При первичных клеточных иммунодефицитах, при длительной глюкокортикоидной терапии – P. carinii, M. avium, грибами рода Candida, Aspergilus. Часто вирусно-бактериальные и бактериально-грибковые ассоциации (65-80 %).

Патогенез В патогенезе развития острой пневмонии В.Г.Майданник выделяет шесть фаз. Первая – контаминация микроорганизмами и отёчно-воспалительная деструкция верхних дыхательных путей, нарушение функции реснитчатого эпителия, распространение патогена по трахеобронхиальному дереву. Вторая – первичная альтерация легочной ткани, активация процессов ПОЛ, развитие воспаления. Третья: повреждение прооксидантами не только структур патогена, но и макроорганизма (сурфактанта) дестабилизация клеточных мембран→фаза вторичной токсической аутоагрессии. Увеличивается площадь поражения легочной ткани.

Четвёртая: нарушение тканевого дыхания, центральной регуляции дыхания, вентиляции, газообмена и перфузии лёгких. Пятая: развитие ДН и нарушение недыхательной функции легких (очистной, иммунной, экскреторной, метаболической и др.). Шестая: метаболические и функциональные нарушения других органов и систем организма. Самые тяжелые нарушения метаболизма наблюдаются у новорожденных и детей раннего возраста.

Существует 4 пути контаминации легких патогенной флорой: аспирация содержимого ротоглотки (микроаспирация во сне) – основной путь; воздушно-капельный; гематогенное распространение возбудителя из внелегочного очага инфекции; Распространение инфекции из прилежащих тканей соседних органов.
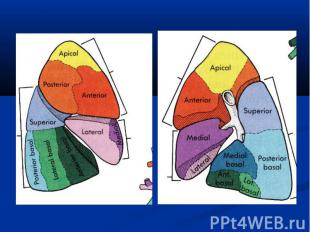
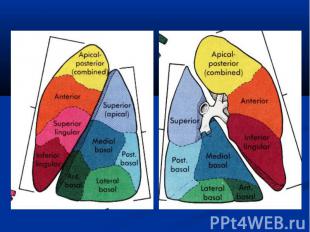

Классификация Пневмония первичная (неосложнённая) вторичная (осложнённая) Формы: очаговая сегментарная крупозная интерстициальная

Локализация односторонняя двусторонняя сегмент легкого доля легкого легкое
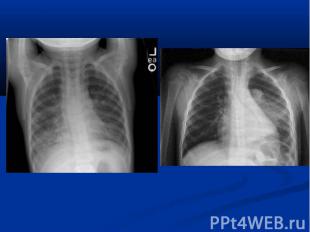
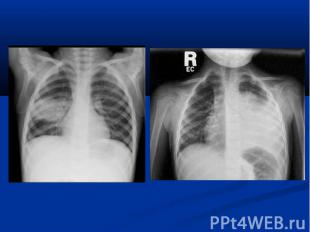
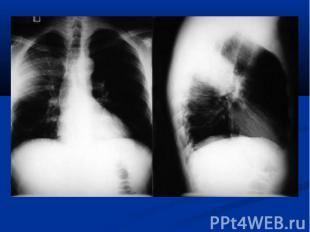
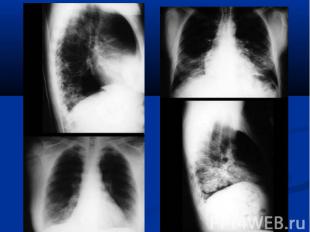

Течение острое (до 6 недель) затяжное (от 6 недель до 6 месяцев) рецедивирующее

Дыхательная недостаточность 0 ст. I ст. II ст. III ст.

Пневмония осложненная: Общими нарушениями токсико-септическое состояние инфекционно-токсический шок кардиоваскулярный синдром ДВЗ-синдром изменение ЦНС- нейротоксикоз, гипоксическая энцефалопатия

Легочно-гнойным процессом деструкция абсцесс плеврит пневмоторакс
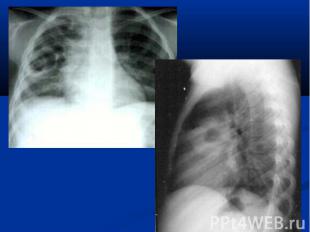
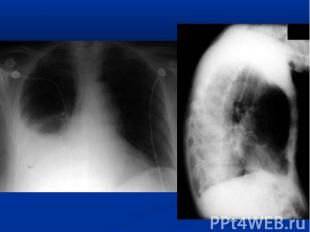
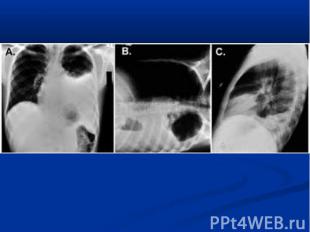

Воспалением разных органов синусит отит пиелонефрит менингит остеомиелит

Шифр пневмонии по МКХ-10: J11-J18 – пневмония Р23 – врождённая пневмония

Клинические критерии пневмонии у новорождённого ребёнка отягощенный анте- и интранатальный анамнез; бледность, периоральный и акроцианоз; стонущее дыхание; напряжение и раздувание крыльев носа; втяжение податливых мест грудной клетки; дыхательная аритмия; быстрое нарастание легочно-сердечной недостаточности и токсикоза;

мышечная гипотония, угнетение рефлексов новорожденного; гепатолиенальный синдром; потеря массы тела; покашливание; реже кашель;

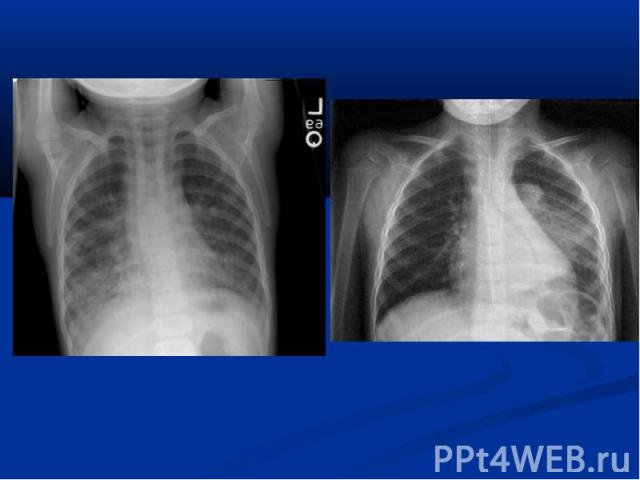
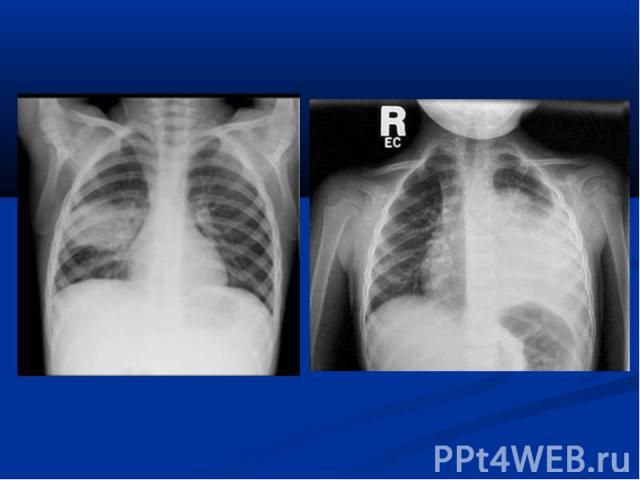
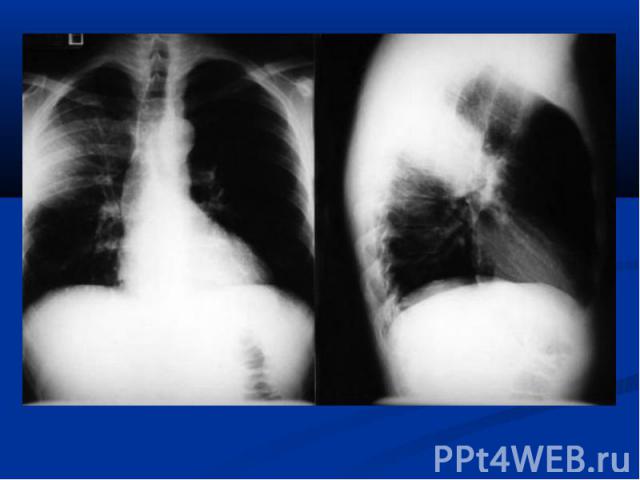
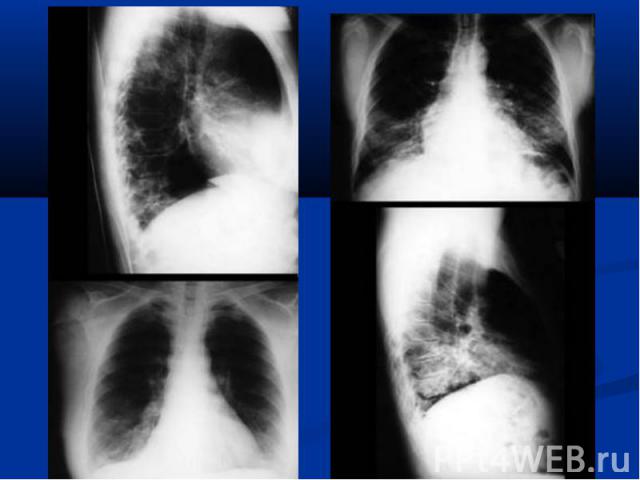
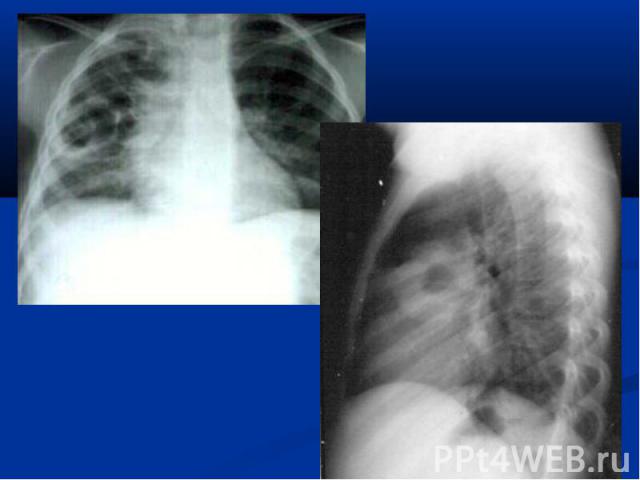
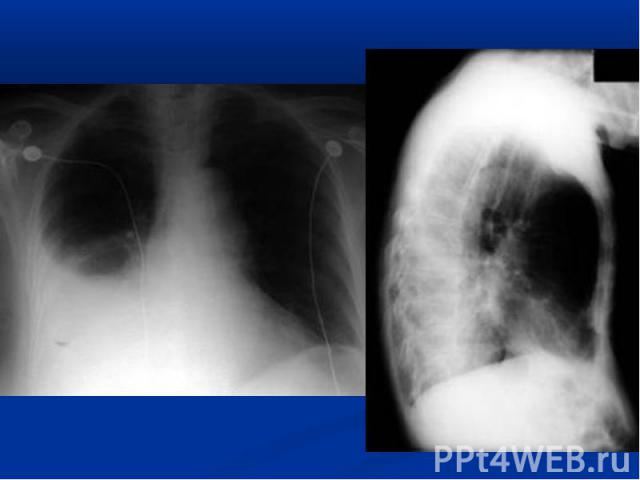
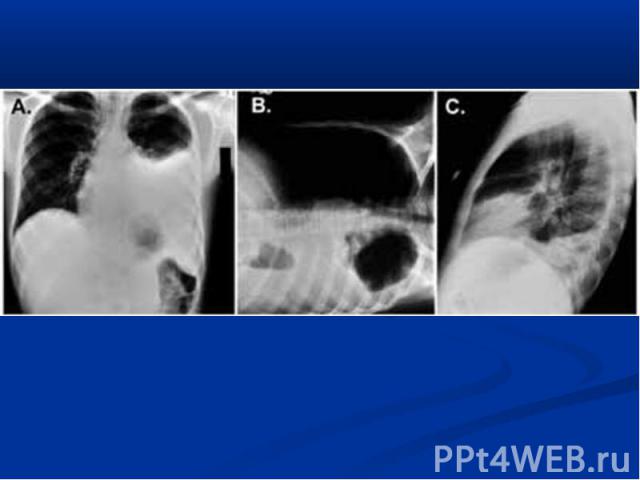
повышение температуры тела; у незрелых новорождённых может быть нормальной; гемограмма: нейтрофильный лейкоцитоз, сдвиг формулы влево; рентгенограмма: инфильтраты легочной ткани, чаще с обеих сторон; усиление легочного рисунка в перифокальных участках.

Клинические критерии диагноза пневмонии у детей раннего возраста: влажный или малопродуктивный кашель; одышка, дыхание с участием вспомогательной мускулатуры; дистанционные хрипы при бронхообструктивном синдроме; общая слабость, отказ от еды, задержка прироста массы; бледность кожи, периоральный цианоз, усиливается при нагрузке;

нарушение терморегуляции (гипер- или гипотермия, токсикоз); жесткое бронхиальное или ослабленное дыхание, через 3-5 дней присоединяются влажные хрипы; укорочение перкуторного звука в проэкции инфильтрата; гемограмма: нейтрофильный лейкоцитоз, сдвиг формулы влево; рентгенограмма: инфильтраты легочной ткани, усиление легочного рисунка в перифокальных участках.

Критерии степени ДН

Лечение пневмонии Дети с острой пневмонией могут лечится на дому и в стационаре. Показания к госпитализации следующие: 1) жизненные показания – необходима интенсивная терапия, реанимационные мероприятия; 2) снижение реактивности организма ребенка, угроза развития осложнений; 3) неблагоприятные бытовые условия семьи, нет возможности организовать «стационар на дому».

В стационаре ребёнок должен находится в отдельной палате (боксе) для предупреждения перекрестной инфекции. До 6-ти летнего возраста с ребёнком должна быть мать. В палате должна проводится влажная уборка, кварцевание, проветривание (4-6 раз в день). Головная часть кровати должна быть приподнята.

Питание Зависит от возраста ребёнка. В тяжелом состоянии больного 1-го года жизни число кормлений можно увеличить на 1-2, при этом исключить прикорм на несколько дней. Основным питанием является грудное молоко или адаптированная молочная смесь. При необходимой оральной регидратации назначают регидрон, гастролит, ORS 200, фиточай, дробно.

Лечение дыхательной недостаточности Обеспечить свободную проходимость дыхательных путей. Микроклимат палаты: свежий достаточно влажный воздух, tº в палате должна быть 18-19ºС. При дыхательной недостаточности П степени добавляется оксигенотерапия: через носовой зонд – 20-30 % утилизации кислорода; через маску – 20-50 %, в кувезе – 20-50 %, в кислородной палатке – 30-70 %. При ДН Ш степени – искусственная вентиляция легких.

Антибактериальная терапия Основные принципы рациональной антибактериальной терапии у детей. Начало лечения – после постановки диагноза. Желательно провести посевы на флору с определением чувствительности к антибиотикам. Результаты будут через 3-5дней. Стартовую терапию подбираем эмпирически, учитывая возраст больного, домашняя или госпитальная пневмония, региональные особенности. Первый курс – назначают антибиотики широкого спектра (преимущественно β-лактамы). Основной курс – (замена эмпирически подобранного антибиотика) зависит от результата посева или от клинической картины. Выбор дозы – зависит от степени тяжести, возраста, массы тела.

Выбор пути введения: в тяжёлых случаях преимущественно вводится парентеральным путем. Выбор периодичности введения: необходимо создать постоянную концентрацию антибиотика в организме. Выбор рациональной комбинации: обязателен синергизм, только бактерицидные или только бактериостатические. Препараты не должны усиливать токсическое действие друг друга. Условия прекращения лечения: не раньше 3 дней нормальной температуры, общего состояния ребенка. Точность эмпирической терапии может быть 80-90 %.

Антибактериальная терапия внебольничной пневмонии